par Arnaud Bassez
Pas toujours expliquées dans les écoles IADE, ni par les professionnels de terrain, voici une modeste tentative de colliger des articles en lien avec les interventions chirurgicales.
Cet article ne prétend à aucune exhaustivité, et tient ses renseignements des sites chirurgicaux.
Les techniques décrites peuvent donc varier d’un praticien à un autre.
En aucun cas, cet article ne peut être une consultation. Aucune réponse d’ordre médical ne sera donnée ici.
Il n’y a aucun conflit d’intérêt ni publicité déguisée dans la présentation des sites, quel qu’ils soient.
Dernière actualisation : 15 septembre 2023
SOMMAIRE
- Cardio-chirurgie
- Digestif
- Gynéco-obstétrique
- Neurochirurgie
- OPH
- Orthopédie
- ORL
- Urologie
- Vasculaire
- Esthétique
Cardio-chirurgie

Le site du CHU de Besançon apporte un propos intéressant sur la spécialité et ses techniques.
Le précis d’anesthésie cardiaque. Comme son nom l’indique : précis !
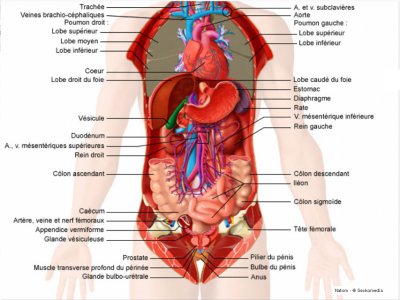
Digestif
– Ablation de la vésicule biliaire (cholécystectomie) Des vidéos sur le sujet sont disponibles.
– Résection de l’appendice (appendicectomie)
– Cure de la hernie inguinale
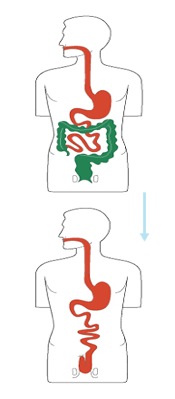
– Résection du colon (colectomie)
– Oesophagectomie
source chu saint Brieuc
– Radiofréquence hépatique
– Hépatectomie droite
Pour en savoir plus sur le sujet, voir le site de l’université de Lyon et celui de l’unité hépato-biliaire de Strasbourg
– Lobectomie gauche

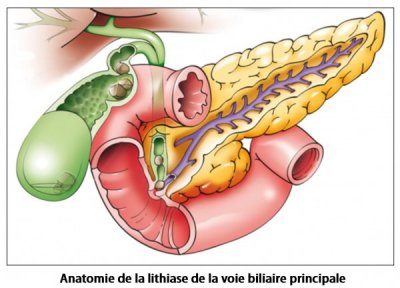
– Lithiase de la voie biliaire principale
– Cure de hernie inguinale
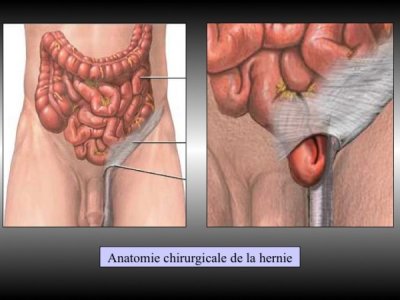
Classification des hernies de l’aine source clinique Mont Louis Dr Janssen (Paris)
– Duodénopancréatectomie céphalique
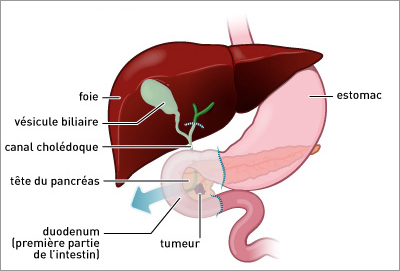
La même intervention, sur le site du CHU saint Antoine, Paris.
Et le site de l’institut national du cancer apporte son expertise dans la production et la labellisation de référentiels nationaux et de recommandations de bonnes pratiques cliniques pour les professionnels de santé.
– Cure de hernie ombilicale par cœlioscopie
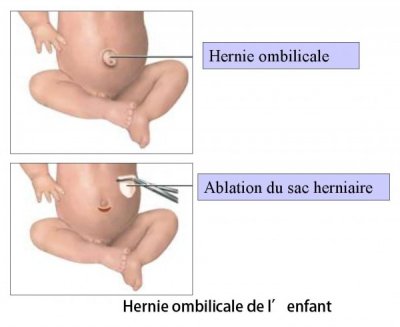
– Éventration sous cœlioscopie
– Colectomie droite

– Colectomie gauche
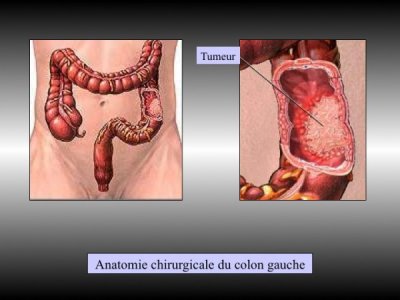
– Coloproctectomie totale
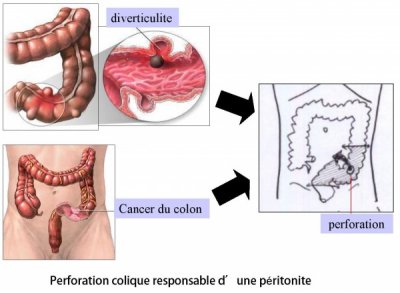
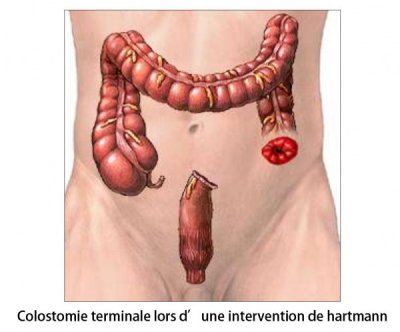
– Intervention de Hartmann
– Fermeture de colostomie
Poursuivre avec :
Guide pratique pour mieux comprendre les traitements contre le cancer colorectal (très complet).
Antibioprophylaxie
Gynéco-obstétrique
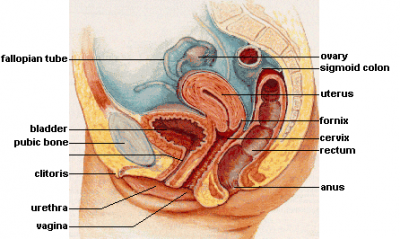
Cours de Gynécologie Obstétrique (Peut-on faire plus complet ?)
Pour cette spécialité comme pour les autres. Sans doute une référence.
Neurochirurgie
Un site particulièrement complet qui propose des explications sur plusieurs pages. Vous ne pourrez plus dire que vous ne savez pas. Ce site est une référence.
Campus de Neurochirurgie
2° Cycle > Le Référentiel
- Item 93 : Compression médullaire non traumatique
- Item 93 : Syndrome de la queue de cheval
- Item 95 : Radiculalgie
- Item 95 : Syndromes canalaires
- Item 334 : Prise en charge immédiate préhospitalière et à l’arrivée à l’hôpital, évaluation des complications chez un traumatisé du rachis
- Item 299 : Hypertension intracrânienne
- Item 99 : Névralgie du trijumeau
3° Cycle
- Domaine Urgence (GUINESS) Guide des Urgences pour les Internes de NEurochirurgie de phaSe Socle
- Domaine Médullaire
- Domaine Liquide Cérébrospinal
- Domaine Cérébro et Spino Vasculaire
- Domaine Infectieux
- Domaine Oncologie Cérébrale
- Domaine Douleur
OPH

Procédures de chirurgie ophtalmologique
Orthopédie
Le site du docteur Roure. Vous y trouverez les interventions suivantes :
Epaule
- Arthrose acromio-claviculaire de l’épaule
- Conflit sous-acromial (Acromioplastie)
- Fracture de la clavicule
- Luxation acromio-claviculaire / Luxation de la clavicule
- Luxation de l’épaule
- Omarthrose - Arthrose de l’épaule
- Opération de Bankart
- Opération de Latarjet
- Prothèse de l’épaule
- Rupture de la coiffe des rotateurs
- Tendinopathie de la coiffe des rotateurs
- Conseils après acromioplastie de l’épaule
- Conseils après réinsertion des tendons de la coiffe des rotateurs
Coude
- Épicondylite : Tendinite du coude
- Épitrochléite : Tendinite médiale du coude
- Rupture du biceps
- Syndrome de compression du nerf cubital
Poignet
- Arthroscopie du poignet
- Entorse du poignet
- Fracture du poignet
- Fracture du scaphoïde
- Kyste synovial du poignet
- Maladie de Kienböck
- Pseudarthrose du scaphoïde
- Tendinite de De Quervain
- Conseils après chirurgie du poignet
Main
- Arthrose des doigts
- Doigt à ressaut
- Entorse du pouce
- Maladie de Dupuytren
- Kyste mucoïde du doigt
- Plaie de la main
- Rhizarthrose : Arthrose du pouce
- Syndrome du canal carpien
- Urgence de la main
Nerfs
- Syndrome du canal carpien
- Compression du nerf cubital au coude
- Microchirurgie
- Arthroscopie
- PRP (Plasma Riche en Plaquette)
Des téléchargements sur ce très bon site. Très complet et riche d’information.
Des cours infirmiers plus généraux, mais intéressants.
Sur le genou. Très bien fait.
ORL
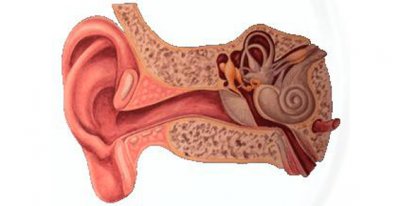
– Les interventions ORL
(on peut difficilement faire mieux)
– Très bon site également orl-chirurgie.fr
Urologie

Ce site agréable est sans doute plus dirigé vers le grand public, mais reste attractif par sa présentation originale qui explique les interventions suivantes :
- Adénomectomie prostatique voie haute
- Bandelette sous-urétrale TVT ou TOT
- Biopsies de la prostate
- Circoncision, posthectomie, plastie du prépuce
- Curiethérapie prostatique pour cancer de la prostate
- Hydrocèle
- Lithotritie extra-corporelle pour calculs du rein
- Néphrectomie élargie pour cancer du rein
- Prolapsus génital par voie haute
- Prostatectomie totale pour cancer de la prostate
- Résection endoscopique de tumeur de vessie
- Résection endoscopique d’un adénome de la prostate
- Urétéroscopie
- Urétrotomie interne endoscopique
- Vasectomie contraceptive
Vasculaire
Ce site d’une association d’IBODE présente des interventions vasculaire.
Le topo en pdf
Le site cardiodiac pourra enrichir votre recherche
- Les maladies artérielles
- Le système circulatoire
- L’Athérosclérose
- Traitement Médical des Maladies Artérielles
- Chirurgie endovasculaire et concentionnelle
- Les dilatations et recanalisations artérielles
- les endartériectomies artérielles
- les pontages artériels
- Hémiplégie et sténose carotidienne du mécanisme au traitement
- Mise à plat greffe de l’anévrisme de l’ aorte sous rénale
- Syndrôme ischémique par embolie artérielle
- Les Varices
- Perspectives d’Avenir à court et à moyen terme
Esthétique
- Diep Deep Inferior Epigastric Perforator
- PAP (Profunda Artery Perforator)
- TUG ou Gracilis TUG (Transverse Upper Gracilis) TMG flap (Transverse Myocutaneous Gracilis flap)
- Les autres lambeaux
- SGAP (Superior Gluteal Artery Perforator) et l’ IGAP (Inferior Gluteal Artery Perforator)
- La technique du muscle grand dorsal
- Le T.R.A.M. (Transverse Rectus Abdominal Musculocutaneous)
§§§
Une tentative d’harmoniser les terminologies médicales.
– A lire :

- L’article sur les positions chirurgicales.
- La bonne installation du patient est aussi de notre responsabilité, afin d’éviter les positions vicieuses, pouvant générer les étirements de plexus, dont le plus connu, la paralysie du nerf thoracique ou nerf de Charles BELL. Une complication à bien connaître pour l’éviter.
Présence de piercings lors d’une intervention électrochirurgicale : il n’y a pas le feu !
Publié le 07/04/2022
De nombreux protocoles péri-opératoires exigent le retrait des bijoux métalliques avant les interventions faisant appel à des techniques électrochirurgicales, tels que la cautérisation monopolaire. Est-ce bien justifié ?
Encore faut-il que le patient accepte de les retirer et qu’il soit possible de les retirer ! En théorie, la présence de piercings métalliques peut entraîner une brûlure sur un site alternatif, car l’électricité contourne le chemin de mise à la terre prévu pour prendre une voie de moindre résistance à travers le piercing métallique, surtout s’ils se trouve entre l’électrode active et le plot de mise à la terre. Il est également possible de réduire le risque en utilisant d’autres outils, par exemple un cautère bipolaire au lieu d’un cautère monopolaire, ou en plaçant le plot de mise à la terre plus près du site chirurgical. Certaines directives recommandent d’attacher les bijoux avec du ruban adhésif. Bien que cette mesure isole les bijoux métalliques du contact avec d’autres matériaux électroconducteurs, les études n’ont pas prouvé qu’elle réduise le risque de brûlures au niveau du site alternatif. On connaît peu de choses sur le risque de brûlures à distance pour les patients qui portent des bijoux métalliques tels que des piercings. Les études rapportent que le nombre de patients entrant dans la salle d’opération avec des piercings en métal est faible et il n’y aurait pas de cas publiés de brûlures sur site alternatif dues à des piercings en métal.
Électrochirurgie ou électrocautérisation, êtes-vous bien au courant ?
L’électrochirurgie fait référence à la cautérisation monopolaire et bipolaire au cours de laquelle un courant électrique alternatif passe à travers les tissus en générant de la chaleur. Elle se distingue de l’électrocautérisation : pendant celle-ci aucune électricité ne pénètre dans le corps et un courant direct circule sur une zone superficielle, entraînant une génération de chaleur localement dispersée, ou thermocoagulation. Dans la cautérisation monopolaire, l’électrode active envoie un courant électrique à travers le corps du patient jusqu’à l’électrode dispersive, appelée tampon de mise à la « terre ». La grande surface et la faible résistance de la pastille de mise à la terre garantissent qu’il s’agit de la voie électrique la plus faible en résistance. Dans la cautérisation bipolaire, le courant électrique passe entre les deux dents de la pince, qui servent respectivement d’électrodes active et dispersive. Le courant ne traverse le tissu qu’entre les deux dents de la pince, ce qui minimise le risque de brûlures au niveau du site alternatif. Ce qui suit porte sur l’électrochirurgie, et non sur l’électrocautérisation.
Beaucoup de brûlures avant 1968
Avant l’introduction de l’unité électrochirurgicale isolée en 1968, les brûlures au niveau du site alternatif étaient…courantes. En effet, l’électricité retournait à la « terre ». Dans la plupart des cas, la « terre » chargée positivement agissait comme un point de mise à la terre naturel pour la dispersion de l’électricité sans résistance. Cependant, s’il existait un autre chemin de faible résistance vers la « terre » en dehors de la plaque de mise à la terre, comme le contact de la peau du patient avec la table métallique de la salle d’opération, l’électricité circulait alors par le chemin de faible résistance vers la terre au lieu de passer par la plaque de mise à la terre.
En isolant le chemin de l’électricité de manière à ce qu’il ne retourne qu’à l’unité électrochirurgicale et non à la terre, les chemins alternatifs ont été pratiquement éliminés. Bien que la création de ce chemin isolé ait réduit l’incidence des brûlures du site alternatif, des mesures de sécurité supplémentaires ont été nécessaires pour garantir que tout le courant électrique circule vers le plot de mise à la terre. De fait, le retour du courant électrique vers l’unité électrochirurgicale isolée dépend d’un dispositif de mise à la terre qui adhère suffisamment à la peau du patient, sinon l’électricité devra surmonter une plus grande résistance pour circuler vers ce dispositif de mise à la terre et elle circulera alors vers d’autres chemins à faible résistance, tels que les piercings métalliques, ce qui entraînera une brûlure. Les dispositifs de contrôle de la qualité du contact utilisent un plot de mise à la terre à double face qui envoie un courant d’interrogation à basse tension constant d’un côté du plot de mise à la terre à travers la peau du patient jusqu’à l’autre côté du plot de mise à la terre. Si la plaque de mise à la terre est correctement collée, le chemin électrique de moindre résistance ira vers la plaque de mise à la terre et reviendra vers l’unité électrochirurgicale. Mais si ce n’est pas le cas, la plaque de mise à la terre déclenche automatiquement une alarme et arrête le courant électrique en cas de changement de la quantité de courant d’interrogation reçu du côté opposé de la plaque de mise à la terre, car cela peut indiquer une mauvaise adhésion et alerte l’équipe chirurgicale.
La combinaison d’unités électrochirurgicales isolées et d’un contrôle de la qualité du contact a permis d’atténuer le risque potentiel de brûlures au niveau du site alternatif dues à des piercings métalliques. Ceci est corroboré par des études utilisant des caméras thermiques qui mesurent le changement de température des piercings et implants métalliques lors de l’utilisation de l’électrocautère monopolaire moderne sur la peau animale ex vivo. Même si le piercing métallique se trouvait entre l’électrode active et le plot de mise à la terre, aucune brûlure cliniquement significative ne s’est produite à moins que l’électrode active ne soit en contact direct avec le perçage métallique. Lorsque la cautérisation monopolaire s’avère nécessaire pour terminer une procédure qui serait autrement annulée, il convient de tenir compte des caractéristiques de sécurité des unités électrochirurgicales modernes et de la faible incidence des brûlures du site alternatif, sauf si le bijou métallique est en contact direct avec l’instrument électrochirurgical.
Touche pas à mon piercing de nombril !
Avec les outils électrochirurgicaux modernes, les piercings en bijoux métalliques présentent donc un faible risque théorique de brûlure Lorsque le champ opératoire n’inclut pas la partie du corps percée, il n’existe aucune donnée permettant de justifier le retrait ou le recouvrement du piercing. Ouf, on a eu bien chaud !
Dr Bernard-Alex Gaüzère
Référence
Blumenstein N, Wickemeyer J, Rubenfeld A : Bringing to Light the Risk of Burns From Retained Metal Jewelry Piercings During Electrosurgery—Torching the Myth. JAMA Surg. 2022 ; publication avancée en ligne le 2 mars. doi:10.1001/jamasurg.2022.0110
Source : jim.fr
Déclaration cautionnée par l’APSF sur la révision des recommandations pour le monitorage des patients sous anesthésie
Le Comité sur la technologie de l’APSF. (Anesthesia patient safety foundation)
Cette déclaration a été rédigée par le Comité sur la technologie de l’APSF et approuvée par le Conseil d’administration de l’APSF.
Le Comité sur la technologie de l’APSF (COT) a étudié les déclarations* relatives au monitorage des patients sous anesthésie, publiées par divers organismes professionnels à travers le monde. Étant donné que la sécurité des patients sous anesthésie ne dépend pas du lieu, le Comité estime que les différences relevées entre les diverses déclarations doivent être résolues et préconise des révisions appropriées. En particulier, des écarts ayant des implications graves pour la sécurité des patients existent entre les différentes déclarations.1,2 Les recommandations suivantes pour le monitorage des patients ont été évaluées et approuvées par le Conseil d’administration de l’APSF.
La présente déclaration a pour but principal d’identifier les pratiques de monitorage de certains organismes professionnels, qui ne font pas partie des déclarations existantes mais qui sont considérées comme bénéfiques pour la sécurité des patients. Elle a pour objectif secondaire d’encourager les organismes professionnels à s’efforcer d’harmoniser les directives de l’ensemble des associations d’anesthésistes, afin que chaque patient sous anesthésie puisse bénéficier des meilleures pratiques de monitorage.
La présente déclaration ne vise pas à établir une norme de monitorage. Elle s’appuie principalement sur un consensus d’experts en la matière. Le rôle du consensus d’experts permettant de fixer des directives qui soutiennent et améliorent les pratiques cliniques a été souligné dans une publication et un éditorial récents.3,4 En effet, les premières normes adoptées pour le monitorage des patients étaient fondées sur un consensus d’experts ; ils persistent à ce jour, avec un impact reconnu sur la réduction de la mortalité en relation avec l’anesthésie.5 Par ailleurs, l’APSF reconnaît que l’approche souhaitée du monitorage sera dictée à terme par les ressources disponibles et il est possible que les établissements dont les ressources sont limitées ne soient pas en mesure de respecter ces recommandations. Il faut toutefois espérer que cette déclaration aidera les anesthésistes à militer pour obtenir ces ressources si elles sont disponibles, permettant de respecter ces recommandations.
CONTEXTE
La sécurité des patients sous anesthésie générale nécessite le maintien de la perfusion et de l’oxygénation des organes. Pour réaliser cet objectif, il faut procéder à un monitorage hémodynamique, surveiller la ventilation et l’oxygénation. Globalement, les déclarations existantes relatives à la surveillance, émanant de tous les organismes professionnels étudiés par le COT de l’APSF, répondent à ce besoin de monitorage.
Assurer la sécurité des patients, néanmoins, nécessite aussi une perte de conscience induite par des agents anesthésiques et souvent, l’immobilité. Il est essentiel pour assurer la sécurité que la dose de médicament utilisée pour induire la perte de conscience soit appropriée aux objectifs cliniques. Un sous-dosage médicamenteux peut induire un état de vigilance ou des mouvements pendant une partie critique d’une intervention chirurgicale. Le surdosage médicamenteux peut causer des changements physiologiques indésirables (par ex. hypotension) ou des effets médicamenteux résiduels post-opératoires (par ex. bloc neuromusculaire résiduel). Les différences les plus flagrantes entre les déclarations de différents organismes professionnels concernent l’importance de la surveillance de l’efficacité des agents anesthésiques ou de leur effet résiduel indésirable. Dans le présent article, le COT de l’APSF évalue chacun de ces risques pour la sécurité des patients et fait des recommandations pour promouvoir la révision des déclarations existantes.
Recommandations spécifiques pour améliorer les déclarations existantes relatives à la surveillance pour améliorer la sécurité des patients
I. Prévention de la conscience – anesthésie par inhalation
Danger pour la sécurité des patients : Les patients s’attendent à être inconscients pendant une anesthésie générale. La vigilance et la mémorisation d’évènements pendant l’intervention sont associées à une morbidité importante et bien documentée à partir des patients.
L’utilisation d’anesthésiques puissants administrés par inhalation à une MAC de 0,7 ou plus est la meilleure ligne de défense contre le retour de la vigilance chez un patient auquel a été administré un curare. Ce fait est bien documenté.6-11 L’organisation internationale de normalisation (ISO) exige déjà que les postes de travail d’anesthésie permettant l’administration des agents par inhalation mesurent la concentration en fin d’expiration de l’anesthésique inhalé. Par conséquent, l’intégration de cette obligation à une norme révisée devrait être simple et peu coûteuse, permettant la résolution d’un grave problème en matière de sécurité des patients et l’harmonisation avec les normes de monitorage internationales.
Chez certains patients, il est impossible de maintenir une concentration d’anesthésique inhalé à une MAC de 0,7 en raison d’un déséquilibre hémodynamique et chez ces patients, la surveillance du risque de vigilance est particulièrement pressante. Dans ces cas, la surveillance de la profondeur de l’anesthésie à partir de l’EEG doit être utilisée pour contribuer à s’assurer que la profondeur de l’anesthésie est suffisante.
PROPOSITION DE PRATIQUE DE SURVEILLANCE :
- À chaque administration d’un anesthésique par inhalation, la concentration en fin d’expiration doit être mesurée et dans la mesure du possible, une alarme doit se déclencher en cas de faible concentration.
- À chaque administration d’un curare dans le cadre d’une anesthésie par inhalation, s’il est impossible de maintenir une MAC à 0,7, il convient de procéder à une surveillance de la profondeur de l’anesthésie à partir de l’EEG et dans la mesure du possible, une alarme doit se déclencher en cas de dépassement d’une limite de profondeur d’anesthésie insuffisante.
- Les exceptions pourraient inclure des interventions (par ex. la neurochirurgie) où la technologie de surveillance à partir de l’EEG ne peut pas être positionnée ou utilisée de manière efficace.
II. Prévention de la conscience – anesthésie intraveineuse
Danger pour la sécurité des patients : Des cas de vigilance pendant l’intervention chirurgicale ont été signalés chez les patients auxquels avait été administré un curare. En effet, le risque est plus grand lorsque des agents intraveineux (le plus souvent du propofol) sont utilisés comme anesthésique principal, plutôt que des agents inhalés. Le sous-dosage peut être la conséquence d’une erreur technique ou de la variabilité pharmacocinétique et pharmacodynamique inhérente au médicament (et à l’association de médicaments) dans la population, associée à l’impossibilité de mesurer de manière continue et régulière la concentration du (des) médicament(s).
La surveillance de la vigilance à partir de l’EEG (monitorage de la profondeur de l’anesthésie) est nécessaire pour réduire la possibilité de vigilance à chaque fois qu’une anesthésie intraveineuse générale est associée à l’administration de curares. Les appareils de monitorage de la profondeur de l’anesthésie à partir de l’analyse de l’EEG sont actuellement les plus facilement disponibles et bien étudiés pour évaluer l’effet de l’anesthésique intraveineux et le potentiel de conscience. Divers paramètres sont extraits de l’EEG, y compris le calcul du front de fréquence spectrale, la densité, les séries spectrales compressées et les indices dérivés, tels que l’index bispectral. L’obligation d’utiliser un monitorage à partir de l’EEG pour permettre de voir l’effet d’un médicament intraveineux apporte une solution à un grave problème de sécurité des patients et contribue à l’harmonisation des normes de surveillance internationales.
PROPOSITION DE PRATIQUE DE SURVEILLANCE :
- À chaque administration d’un curage dans le cadre d’une anesthésie générale intraveineuse, il est recommandé d’utiliser le monitorage de l’effet du médicament à partir de l’EEG et dans la mesure du possible, d’activer des limites d’alarme.
- Les exceptions pourraient inclure des interventions (par ex. la neurochirurgie) où la technologie de surveillance à partir de l’EEG ne peut pas être positionnée ou utilisée de manière efficace.
III. Curarisation résiduelle postopératoire
Danger pour la sécurité des patients : Les curares présentent une variabilité pharmacocinétique et pharmacodynamique prononcée. Par conséquent, à chaque administration d’un curare, la présence d’une curarisation résiduelle est possible à la fin de l’intervention, mettant en danger la sécurité du patient (par ex. obstruction des voies aériennes, inhalation). La surveillance quantitative du bloc neuromusculaire présente des avantages bien documentés par rapport à la surveillance qualitative ou subjective ; c’est la méthode à privilégier. L’APSF estime que n’importe quel type de surveillance du bloc neuromusculaire améliore la sécurité des patients par rapport à l’absence totale de surveillance lors de l’utilisation d’un curare.
PROPOSITION DE PRATIQUE DE SURVEILLANCE :
À chaque administration d’un curare, il faudra mettre en place et utiliser un monitorage du bloc neuromusculaire. La surveillance quantitative du bloc neuromusculaire est préférable à la surveillance qualitative.
IV. Surveillance de la pression des voies aériennes
Danger pour la sécurité des patients : Une pression excessive des voies aériennes peut causer un barotraumatisme pulmonaire. La ventilation pulmonaire protectrice a suscité une attention considérable pour réduire les traumatismes pulmonaires. La surveillance de la pression des voies aériennes n’est pas systématiquement recommandée par tous les organismes professionnels. Les normes de fabrication exigent que la surveillance de la pression des voies aériennes soit présente dans les appareils de ventilation. Il ne s’agit donc pas d’un changement majeur à opérer pour que les fabricants d’appareils et les consommateurs respectent cette recommandation. L’APSF préconise son inclusion dans les déclarations relatives à la surveillance des patients afin qu’elles soient complètes et pour une plus grande sensibilisation à ce paramètre important.
PROPOSITION DE PRATIQUE DE SURVEILLANCE :
Lorsque la ventilation est contrôlée par un ventilateur mécanique, un appareil capable de mesurer la pression des voies aériennes doit être utilisé en continu. Des alarmes de détection de la déconnexion des éléments du système respiratoire et d’une pression dangereusement élevée doivent être disponibles et activées. L’appareil doit émettre un signal sonore audible en cas de dépassement du seuil d’alarme.
DOCUMENTS DE RÉFÉRENCE
- Hendrickx JFA. Anesthetic monitoring recommendations : How consistent are they across the globe ? APSF Newsletter. 2019:34 ;34–36. https://www.apsf.org/article/anesthetic-monitoring-recommendations-how-consistent-are-they-across-the-globe/ Accessed on December 27, 2021.
- Hendrickx JFA, Feldman J, Schueler HU. Anesthetic monitoring recommendations during general anesthesia : How consistent are they across the globe ? In : ESA Patient Safety and Quality Committee. Ten years of the “Helsinki Declaration on Patient Safety in Anesthesiology”—An expert opinion on various perioperative safety aspects. European Journal of Anaesthesiology. 2020 ;37:521–610.
- Laserna A, Rubinger DA, Barahona-Correa JE, et al. Levels of evidence supporting the North American and European perioperative care guidelines for anesthesiologists between 2010 and 2020 : a systematic review. Anesthesiology. 2021 ;135:31–53.
- Neuman MD, Apfelbaum JL. Clinical practice guidelines in anesthesiology : adjusting our expectations. Anesthesiology. 2021 ;133:9.
- Cullen D, Cooper J, Eichhorn J, et al. Expanding on the origins, evolution, and spread of anesthesia monitoring standards. Anesth Analg. 2021 ;133:e14–e15.
- Sani O, Shafer SL. MAC attack ? Anesthesiology. 2003 ;99:1249–1250.
- Dilger JP. From individual to population : the minimum alveolar concentration curve. Curr Opin Anaesthesiol. 2006 ;19:390–396.
- Katoh T, Ikeda K. The effects of fentanyl on sevoflurane requirements for loss of consciousness and skin incision. Anesthesiology. 1998 ;88:18–24.
- Sonner JM. Issues in the design and interpretation of minimum alveolar anesthetic concentration (MAC) studies. Anesth Analg. 2002 ;95:609–614.
- Chortkoff BS, Gonsowski CT, Bennett HL, et al. Subanesthetic concentrations of desflurane and propofol suppress recall of emotionally charged information. Anesth Analg. 1995 ;81:728–736.
- Eger EI II, Sonner JM. How likely is awareness during anesthesia ? Anesth Analg. 2005 ;100:1544 [letter].
Annexe :
- Normes de cette déclaration sélectionnées par les organismes professionnels
- Normes de surveillance de base de l’anesthésie. Comité d’origine : Normes et paramètres de pratique. Approuvées par le Comité des délégués de l’ASA le 21 octobre 1986, dernière modification le 20 octobre 2010 et dernière déclaration le 28 octobre 2015.
- American Association of Nurse Anesthetists (AANA). Normes de pratique infirmière pour l’anesthésie. (2019) Norme 9, Surveillance et alarmes. https://www.aana.com/docs/default-source/practice-aana-com-web-documents-(all)/professional-practice-manual/standards-for-nurse-anesthesia-practice.pdf ?sfvrsn=e00049b1_20.
- Checketts MR, Alladi R, Ferguson K, et al., Association of Anaesthetists of Great Britain and Ireland. Recommandations pour le monitoring durant l’anesthésie et le réveil 2015. Anaesthesia. 2016 ;71:85–93.
- European Board of Anaesthesiology (EBA), Recommandations minimales pour la surveillance pendant l’anesthésie et le réveil UEMS Anesthesiology Section, European Board of Anaesthesiology (EBA). http://www.eba-uems.eu/resources/PDFS/safety-guidelines/EBA-Minimal-monitor.pdf
- Guides pour la surveillance de l’anesthésie Version 5, mai 2017. Document No. HKCA– P1 – v5. Préparé par le College Guidelines Committee. Approuvé par le conseil du HKCA. Date de la prochaine révision 2022. https://www.hkca.edu.hk/wp-content/uploads/2020/12/Resources-college_guideline-P1.pdf
- Australia and New Zealand College of Anaesthetists (ANZCA), Recommandations pour la surveillance pendant l’anesthésie. PS 18, 2013. https://www.anzca.edu.au/getattachment/0c2d9717-fa82-4507-a3d6-3533d8fa844d/PG18(A)-Guideline-on-monitoring-during-anaesthesia.pdf
- Normes de pratique et de compétences des diplômés universitaires, International Federation of Nurse Anesthetists (2016). https://ifna.site/ifna-standards-of-education-practice-and-monitoring
- Gelb AW, Morriss WW, Johnson W, et al. Normes internationales pour la sécurité de la pratique d’un groupe de travail sur l’anesthésie. Organisation mondiale de la santé – Fédération mondiale des Sociétés d’anesthésiologistes (OMS-WFSA) Normes internationales pour une pratique sûre de l’anesthésie. Can J Anaesth. 2018 ;65:698–708.
- Norme ISO 80601-2-13:2011 AMD 1 2015 AMD 2 2018 ; Appareils électromédicaux — Partie 2-13 : Exigences particulières de sécurité de base et de performances essentielles pour les postes de travail d’anesthésie.
— -
Arnaud BASSEZ
IADE/ formateur AFGSU
Administrateur