Cet article est maintenant celui qui fera référence à la prise en charge de l’arrêt cardio-respiratoire sur la période 2020-2025.
Actualisation le 27 juillet 2023
Des articles sur l’arrêt cardio-respiratiore s’agglomèrent au fur et à mesure
Les recommandations ont été publiées le 20 octobre 2020. Elles font suite aux recommandations
— -
- Les Guidelines actualisés sont aussi disponibles sur le site de l’ERC.
Cliquez sur les images pour les agrandir
- En complément au covid-19 avec des vidéos
- L’article sur les masques
- Prise en charge des patients suspects d’infections dues au nouveau coronavirus (HcoV-EMC, ou NCoV- Sars Cov 2 Covid-19)
La société WEINMANN a développé le Mode ventilatoire CCSV Ventilation synchronisée aux compressions thoraciques (chest compression synchronized ventilation)
Le mode ventilatoire CCSV déclenche une insufflation en pression contrôlée synchronisée à chaque compression thoracique. Il constitue donc un complément idéal du mode RCP.
Cette insufflation empêche l’air contenu dans les poumons de s’échapper et accroît la pression thoracique pour assister le massage cardiaque, ce qui a pour avantage d’augmenter la pression artérielle, de stimuler la circulation sanguine et d’améliorer les échanges gazeux. Pendant la phase de décompression, le respirateur commute sur expiration et l’air peut s’échapper des poumons. Simultanément, la pression intrathoracique diminue et le sang retourne vers le cœur sans obstacle.
Un fréquencemètre aide l’utilisateur à maintenir la fréquence de compression optimale.
Le mode CCSV a l’avantage d’être compatible avec les planches à masser automatiques.
— -
Le système EOlife®lui permet le monitorage de l’efficacité de la ventilation durant la réanimation cardio pulmonaire.
2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care
2020 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations
2020 International Consensus on First Aid Science With Treatment Recommendations
— -
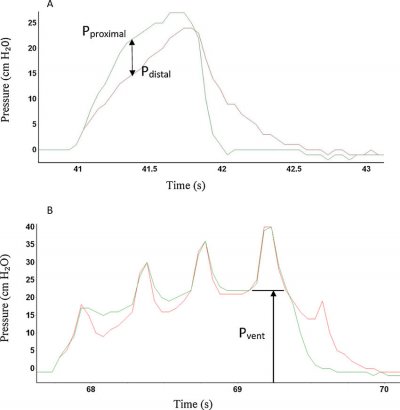
Chest compressions during ventilation in out-of- hospital cardiac arrest cause reversed airflow
- March 2018 Resuscitation 129
- DOI:10.1016/j.resuscitation.2018.03.035
- Project : Lazarus project
Authors :
- Christophe Duchatelet
– Universitair Ziekenhuis Ghent - Alain F Kalmar
– AZ Maria Middelares - Koenraad G Monsieurs
– Universitair Ziekenhuis Antwerpen - Said Hachimi-Idrissi
– Universitair Ziekenhuis Ghent
– Objectif : Lors de la réanimation cardio-pulmonaire, une fois le patient intubé, les compressions et les ventilations sont effectuées simultanément. Les compressions thoraciques pendant la phase inspiratoire de la ventilation peuvent expulser l’air des poumons, provoquant ce que l’on appelle un « flux d’air inversé », ce qui peut conduire à une ventilation inefficace. Le but de cette étude est de déterminer l’occurrence de ce phénomène et de quantifier le volume de flux d’air inversé.
– Méthodes : étude observationnelle. Pendant la ventilation manuelle des patients intubés recevant des compressions thoraciques, le gradient de pression sur le tube endotrachéal a été mesuré à l’aide de deux cathéters remplis d’air connectés à un dispositif portable sur mesure. Les données de compression thoracique ont été mesurées à l’aide d’un accéléromètre sur un défibrillateur Zoll série E. Toutes les données sont rapportées sous forme de moyenne (écart-type ; intervalle).
– Résultats : Vingt-cinq patients et un total de 368 ventilations ont été étudiés, en moyenne 15 (6 ; 10-30) par patient. Le volume courant moyen, le volume minute et le taux de ventilation étaient respectivement de 690 ml (160 ; 240-1260), 10,5 L / min (4,8 ; 4,4-22,1) et 18 / min (6 ; 6-35). Un flux d’air inversé a été observé chez 21/25 patients (84%) et dans 65% de toutes les ventilations, avec en moyenne deux épisodes par ventilation. Cinquante-cinq pour cent des compressions thoraciques pendant la phase inspiratoire de la ventilation ont généré un flux d’air inversé. Le volume moyen du flux d’air inversé était de 96 ml par épisode (52 ; 12-364).
– Conclusion : Les compressions thoraciques pendant la ventilation chez les patients intubés ont généré un flux d’air inversé chez la plupart des patients. Il y avait une grande variation dans le nombre d’épisodes et le volume du flux d’air inversé entre les patients. L’effet de ce phénomène sur l’efficacité de la ventilation pendant la réanimation et sur les résultats doit être étudié plus en détail
(A) Pressure waveform of a manual ventilation without chest compressions. The pressure difference between proximal and distal (=tracheal) measurement point allows the calculation of airflow. Pproximal = proximal pressure ; Pdistal = distal pressure. (B) Pressure waveform of a manual ventilation with superimposed chest compressions. Pvent = ventilation pressure at the moment of compression
- Un petit retour sur le premier massage cardiaque de l’Histoire
Ventilation à sac-valve-masque et survie après un arrêt cardiaque hors de l’hôpital : une étude multicentrique. Tirage 2023 ; 148 : 1847-1856. PMID : 37952192.
L’arrêt cardiaque représente l’exemple le plus extrême d’une maladie compliquée et dépendante du temps, dans laquelle la survie chute de 10 % toutes les 60 secondes d’absence de pouls avec des résultats favorables variant de cinq fois entre les prestataires de réanimation cardio-pulmonaire (RCR). En 2010, l’American Heart Association a réorganisé les lignes directrices pour le maintien en vie cardiaque avancé de la circulation des voies respiratoires-respiration (ABC) à la circulation-voies aériennes-respiration (CAB), en donnant la priorité à la circulation avec une réanimation cardio-pulmonaire rapide plutôt qu’aux voies respiratoires/respiration. Cette étude a utilisé les données de 1 976 patients ayant subi une RCP 30:2 (30 compressions thoraciques suivies de deux ventilations au masque) recueillies au cours de l’essai ROC CCC (essai de compressions continues versus RCP standard [avant la mise en place des voies respiratoires avancées] chez des patients atteints de voies respiratoires avancées). de l’arrêt cardiaque à l’hôpital) et une nouvelle méthode de mesure de la ventilation qui exploite les enregistrements des canaux de bioimpédance thoracique utilisés par certains défibrillateurs.
Une ventilation détectable s’est produite dans seulement 40 % des pauses de compression chez une minorité de patients recevant une ventilation au masque. Lorsque la ventilation au masque était plus adéquate qu’autrement (50 % ou plus de pauses de compression thoracique avec au moins 250 ml), les victimes étaient deux fois plus susceptibles de retrouver une circulation spontanée, trois fois plus susceptibles de survivre jusqu’à leur sortie de l’hôpital et quatre fois plus susceptibles de retrouver une circulation spontanée. survivre avec une évolution neurologique favorable (10,6 % contre 2,4 % ; P < 0,0001).Message à retenir : Bien que la ventilation au masque soit souvent inefficace pendant la réanimation cardio-pulmonaire, l’amélioration de la ventilation peut conduire à des résultats cliniques favorables.
L’hypothermie pour arrêt cardiocirculatoire exposerait à un risque d’accidents thromboemboliques
Publié le 25/05/2021
Les maladies cardiovasculaires sont la principale cause de décès dans le monde. Néanmoins, selon l’American Heart Association, les taux de morts subites par arrêt cardiaque ont diminué de façon constante, passant de 138 à 98 pour 100 000 personnes-années. Il a été démontré que lors de la prise en charge du coma post-anoxique après la réanimation cardio-pulmonaire, la gestion ciblée de la température (GCT) réduit la mortalité et améliore le pronostic neurologique.
L’arrêt cardiaque est considéré comme un état pro-thrombotique et les cathéters de refroidissement endovasculaires peuvent augmenter le risque de thrombose. Par contre, la GCT augmente la fibrinolyse. Le résultat net de ces effets opposés reste largement inexploré. En outre, la fréquence exacte des accidents thromboemboliques veineux (TEV) n’est pas connue chez ces patients. Un étude rétrospective monocentrique a tenté de préciser leur taux chez des adultes admis pour un arrêt cardiaque extrahospitalier ou hospitalier, qui avaient bénéficié d’une GCT par cathéter de refroidissement endovasculaire, entre le 1er janvier 2007 et le 30 avril 2019
Au total, 562 patients ayant bénéficié d’une GCT (âge moyen 61,2 ± 15, 9 ans) ont été comparés à 562 patients traités pour un SDRA (groupe témoin, âge moyen 64,0 ± 19,0 ans). Ce groupe témoin était constitué sur des similitudes présumées quant aux facteurs affectant le risque de TEV : soins critiques, immobilité, durée du séjour et présence de cathéters veineux centraux.
Manque de précision sur certains facteurs pertinents…
Les patients ayant bénéficié d’une GCT ont présenté un taux significativement plus élevé d’accidents TEV (6,6 % vs 2,3 %, p = 0,006) et de thromboses veineuses profondes (TVP) (4,6 % vs 1,3 %, p = 0,011) par rapport au groupe témoin. Dans l’analyse multivariée, l’âge, le sexe, l’ethnie et la durée du séjour à l’hôpital n’ont pas été associés au développement d’accidents TEV dans le groupe étudié.
Cette étude, outre son caractère rétrospectif, n’a pu préciser l’impact de certains facteurs pertinents susceptibles d’affecter la pathogenèse et l’incidence de la maladie TEV, tels que le temps écoulé avant la récupération d’un état hémodynamique, la durée de l’hypoxémie et d’utilisation des vasopresseurs. Enfin, les auteurs n’ont étudié que l’incidence des accidents TEV, indépendamment de la localisation (membres supérieurs ou inférieurs). Bien que tous les patients aient eu un cathéter de refroidissement fémoral, ce qui pourrait potentiellement jouer un rôle dans le risque accru de thrombose, cette association n’a pas été explorée dans cette étude.
Dr Bernard-Alex Gaüzère
Référence
Toishi Sharma et coll. : Elevated risk of venous thromboembolism in patients undergoing therapeutic hypothermia after cardiac arrest. Resuscitation, 2021 ; 162 : 251-256. doi.org/10.1016/j.resuscitation.2021.03.013.
Source : jim.fr
A Tokyo, les défibrillateurs externes automatisés plus efficaces que le SAMU
Publié le 09/08/2021
L’arrêt cardiaque brutal est l’une des principales causes de décès dans les pays industrialisés. Une meilleure compréhension et application de la "chaîne de survie", ainsi que la révision des directives de réanimation cardio-pulmonaire (RCP), ont permis d’améliorer les résultats après un arrêt cardiaque extra-hospitalier, même s’ils restent médiocres. L’arrêt cardiaque est généralement associé à un effondrement hémodynamique dû à une fibrillation ventriculaire, et le délai d’attente avant la défibrillation est le facteur le plus déterminant des résultats dans ces cas. Les défibrillateurs externes automatisés (DEA) accessibles au public peuvent permettre aux témoins d’administrer une défibrillation précoce, ce qui peut améliorer le pronostic. Ainsi, des programmes de défibrillation accessibles au public ont été mis en place dans le monde entier, bien que le nombre absolu de patients qui en bénéficient soit apparemment faible, ce qui peut être lié à leurs lieux d’implantation. Par conséquent, une meilleure compréhension de l’efficacité des DAE accessibles au public dans des lieux spécifiques est nécessaire pour améliorer le succès de ces programmes.
D’après les données d’un registre basé sur la population des arrêts cardiaques extrahospitaliers à Tokyo (2014-2018), quelle est l’efficacité des DEA accessibles au public dans les gares ferroviaires de Tokyo ? Ont été retenus les personnes âgés de ≥18 ans qui ont été victimes d’un arrêt cardiaque dû à une fibrillation ventriculaire d’origine cardiaque présumée, en présence d’un témoin, dans les gares ferroviaires. Le résultat principal était la survie à 1 mois après l’arrêt cardiaque avec un devenir neurologique favorable (catégorie de performance cérébrale 1-2).
Le rapport coût-efficacité en faveur d’un déploiement dans les gares ferroviaires métropolitaines
Parmi les 280 patients éligibles ayant subi un arrêt cardiaque en présence d’un témoin et ayant reçu une défibrillation dans une gare, 245 patients (87,5 %) avaient reçu une défibrillation à l’aide d’un DEA accessible au public et 35 (12,5 %) administrée par les services médicaux d’urgence. Les résultats neurologiques favorables un mois après l’arrêt cardiaque étaient significativement plus fréquents dans le groupe ayant reçu une défibrillation à l’aide de DEA d’accès public (50,2 % contre 8,6 % ; odds ratio ajusté : 11,2, intervalle de confiance à 95 % : 1,43-88,4) que dans le groupe ayant reçu une défibrillation par le SAMU.
Au cours d’une période de 5 ans, cette étude montre que les résultats neurologiques favorables à 1 mois après l’arrêt cardiaque chez 101,9 personnes (IC à 95 % : 74,5-129,4) étaient uniquement attribuables à l’utilisation de DEA accessibles au public. Le rapport coût-efficacité différentiel pour obtenir un résultat neurologique favorable grâce aux DEA accessibles au public dans les gares, était inférieur à celui obtenu par un déploiement à l’échelle nationale (48,5 contre 2 133,4 unités de DEA).
Le déploiement de DEA accessibles au public dans les gares ferroviaires de Tokyo a donc été associée à de meilleurs résultats neurologiques après un arrêt d’origine cardiaque hors de l’hôpital, par rapport à la défibrillation par les services d’urgence avec, de plus, un profil coût-efficacité favorable. Ces résultats soutiennent une politique de santé publique qui donne la priorité aux gares ferroviaires métropolitaines dans les programmes de défibrillation à accès public.
Dr Bernard-Alex Gaüzère
Référence
Keita Shibahashi et al. Effectiveness of public-access automated external defibrillators at Tokyo railroad stations, Resuscitation, Volume 164, 2021, Pages 4-11, ISSN 0300-9572, https://doi.org/10.1016/j.resuscitation.2021.04.032.
Source : jim.fr
Lire l’article sur les défibrillateurs.
COVID-19 : réanimer ou non un arrêt cardiaque ?
Publié le 13/08/2021
Une étude de cohorte multicentrique menée aux États-Unis a révélé que 701/5 019 (14,0 %) des patients COVID-19 en état critique avaient présenté un arrêt cardiaque à l’hôpital, que 400/701 (57,1 %) avaient eu droit à un réanimation cardio-pulmonaire et que seulement 7 % d’entre eux avaient survécu jusqu’à la sortie de l’hôpital avec un état neurologique normal ou légèrement altéré. De plus, la prise en charge de l’arrêt cardiaque, dans le cadre de la COVID-19, se complique des préoccupations relatives au risque d’infection associé aux procédures générant des aérosols et aux risques qui en découlent pour le personnel. D’où des décisions de ne pas tenter de réanimation cardio-pulmonaire (NTBR).
L’étude PRIEST (Pandemic Respiratory Infection Emergency System Triage) a été mise en place afin de développer et d’évaluer des outils de triage pour les personnes se présentant dans les services d’urgences avec une suspicion de COVID-19. Dans cette analyse secondaire de l’étude PRIEST englobant 13 977 patients hospitalisés avec une suspicion de COVID-19, sont décrites les caractéristiques et le devenir des adultes hospitalisés en fonction de la décision de NTBR, ainsi que les facteurs associés à ce type de décision et les caractéristiques lors de l’admission et le devenir (décès ou assistance d’organe) jusqu’à 30 jours. Les patients ont été classés en deux catégories : NTBR précoce (avant ou le jour de l’admission) d’une part, et d’autre part absence de décision NTBR ou bien NTBR décidée après le jour de l’admission.
Ont été exclus 1 249 patients dont les données sur le NTBR faisaient défaut. La décision de NTBR précoce a été prise chez 3 929/12 748 (31 %) patients, lesquels ont finalement présenté un taux de mortalité beaucoup plus élevé (40,7 % contre 13,1 %) et un recours plus faible à l’assistance d’organes (11,6 % contre 15,7 %), tout en bénéficiant néanmoins de tout un éventail d’interventions d’assistance d’organes, certaines à des taux comparables à ceux des personnes chez lesquelles une décision de NTBR tardive ou de poursuivre la réanimation avait été prise (par exemple : taux de ventilation non invasive 4,4 % contre 3,5 %).
En analyse multivariée, un âge plus élevé (p < 0,001), une tumeur maligne active (p < 0,001), une pathologie pulmonaire chronique (p < 0,001), un état de performance limité (p < 0,001) et des variables physiologiques anormales étaient associés à une augmentation de la décision de NTBR précoce. Curieusement et sans explication, l’origine asiatique a était associée à une moindre fréquence de décisions de NTBR précoce (p = 0,001).
La décision de ne pas tenter de réanimation cardio-pulmonaire n’est pas systématiquement associée au décès
Comme cela est bien connu au décours des décisions de NTBR chez de nombreux patients et pour d’autres pathologies que la COVID-19, cette étude confirme que de nombreux patients chez lesquels avait été prise une décision de ne pas entreprendre la réanimation cardio-pulmonaire ont néanmoins bénéficié d’interventions de sauvetage et que la plupart ont survécu jusqu’à 30 jours. Les auteurs indiquent n’avoir pu recueillir les données détaillées leur permettant d’explorer les raisons des décisions de NTBR et ne pas être en mesure de proposer des explications pour les associations identifiées dans leur analyse.
Dr Bernard-Alex Gaüzère
Référence
Laura Sutton et al. Do not attempt cardiopulmonary resuscitation (DNACPR) decisions in people admitted with suspected COVID-19 : Secondary analysis of the PRIEST observational cohort study, Resuscitation, Volume 164, 2021, Pages 130-138, ISSN 0300-9572.
Source : jim.fr
Faut-il ajouter vasopressine et méthylprednisolone dans la prise en charge de l’arrêt cardiaque à l’hôpital ?
Publié le 06/12/2021
Environ 2 000 patients par an sont victimes d’un arrêt cardiaque intra hospitalier (ACIH) au Danemark et 300 000 aux USA. Le devenir clinique de l’ACIH reste très péjoratif. Les principales recommandations à son propos sont tirées de celles formulées pour l’arrêt cardiaque extra hospitalier, avec utilisation, en premier recours, de l’adrénaline.
Dans 2 essais cliniques publiés en 2009 et 2013 dans Archives of Internal Medecine et le JAMA, Mentzelopoulos et collaborateurs avaient comparé, vs placebo, l’impact de l’ajout de vasopressine (20 UI lors de chaque dose d’adrénaline administrée) et de glucocorticoïdes (40 mg de méthylprednisolone) durant un AC. Les résultats de leur travail étaient prometteurs, y compris ceux concernant la récupération neurologique. Malgré cela, ni les recommandations US, ni les européennes n’ont préconisé, ultérieurement, l’emploi, en cas d’AC, de l’association vasopressine-glucocorticoïdes en complément de l’adrénaline.
LW Andersen a, de ce fait, mené un essai clinique dénommé l’AM-IHCA (Vasopressine and Methylprednisolone for In- Hospital Cardiac Arrest) dans le but de juger de l’efficacité de cette combinaison thérapeutique en cas d’ACIH. Il s’ agit d’un essai clinique multicentrique, contrôlé sous placebo, réalisé en parallèle et en double aveugle. Il a été conduit dans 10 hôpitaux danois, dont 4 centres universitaires. Seuls ont été inclus des patients âges de 18 ans au moins qui avaient déjà reçu au moins une dose d’adrénaline. Les critères d’exclusion étaient la présence d’un ordre de ne pas réanimer, l’inclusion dans un autre essai clinique, un support circulatoire en cours, une grossesse connue ou possible. La randomisation a été de type 1:1, par taille aléatoire de 2, 4 ou 6, stratifiée en fonction du site hospitalier. Les 20 mg de vasopressine et les 40 mg de corticoïdes étaient administrés le plus tôt possible après la première dose d’adrénaline. Des doses additionnelles de vasopressine ont été administrées, suivant chaque injection d’adrénaline, jusqu’ à un total de 4, soit 80 UI. Le placebo, administré à l’identique, était du chlorure de sodium à 9 mg/ mL. Le principal paramètre examiné était le pourcentage de retour à une circulation spontanée, sans nécessité de massage thoracique, se maintenant au moins 20 minutes. Les paramètres secondaires ont été la survie à 30 jours, l’état neurologique à cette date, apprécié par le Cerebral Performance Category Score et la qualité de vie à 30 et à 90 jours. Ont aussi été pris en compte le nombre des autres déficiences viscérales retrouvées dans les suites immédiates de l’AC, le nombre de jours sous ventilation artificielle et divers effets adverses (survenue d’une hyperglycémie, d’une hypernatrémie, d’un saignement gastro intestinal, d’une ischémie mésentérique ou périphérique…).
Entre le 15 Octobre 2018 et le 21 Janvier 2021, 512 patients ont été randomisés. Après exclusions diverses, la cohorte d’étude est composée de 501 patients, 237 dans le groupe intervention et 264 dans le groupe placebo. Le suivi va jusqu’au 21 Avril 2021. Les caractéristiques de base étaient identiques dans les 2 bras. L’âge moyen (SD) était de 71 (13) ans ; il y avait 64 % d’hommes ; le rythme cardiaque était non choquable. Le délai moyen entre le début de l’AC et les administrations des médicaments a été de 5 et 8 minutes : 28 % des malades ont reçu une seule dose de vasopressine ou de placebo, 29 % 2 doses, 16 % 3 doses et 26 % 4 doses.
Retour à une circulation spontanée significativement plus fréquent avec vasopressine méthylprednisolone
Cent patients (42 %) du groupe intervention ont récupéré une circulation spontanée versus 86 (33 %) sous placebo, soit un RR calculé à 1,30 (intervalle de confiance à 95 % IC : 1,03- 1,63), la différence de risque s’établissant à 9,6 % (IC : 1,1 à 18,0%), p= 0,03. Après ajustement en fonction du site et des facteurs pronostiques, le RR passe à 1,38 (IC : 1,10- 1,72). Le délai médian de retour à une circulation spontanée a été respectivement de 16 minutes dans le groupe intervention et de 18 minutes sous placebo.
A 30 jours, 23 des patients du premier groupe (9,7 %) étaient en vie face à 31 (12 %) de ceux sous placebo, soit un RR à 0,83 (IC : 0,50- 1,37) et une différence de risque de 2 % (IC : -7,5 à 3,5 %), p = 0,48. Une évolution neurologique favorable a été notée chez 7,6 % des patients de chaque groupe (RR à 1,00 ; IC : 0,55- 1,83). Parmi ceux avec récupération hémodynamique spontanée, une hyperglycémie a été retrouvée dans, respectivement, 71 et 73 % des cas, une hypernatrémie dans 28 et 31 %. Le nombre de dysfonctions organiques post AC a été, grossièrement, similaire dans les 2 groupes tout comme la qualité de vie au 30° jour.
Ainsi, cet essai clinique démontre que la combinaison vasopressine – méthylprednisolone, vs placebo, administrée, en sus de l’adrénaline, lors d’un ACIH, entraîne un gain statistiquement significatif de retour à une circulation spontanée, sans, toutefois de différence quant à la survie au 30° jour ni la récupération, au 30° et 90° jour, d’un état neurologique satisfaisant. Au plan physiopathologique, la vasopressine est vasoconstrictrice, donc tend à améliorer la pression de perfusion coronaire.
En outre, les patients ayant récupéré d’un AC ont un taux de cortisol plus élevé que ceux en échec des manœuvres de réanimation. Ce fait pourrait témoigner d’une meilleure réponse endocrine et être en faveur de l’utilisation connexe de glucocorticoïdes lors d’un AC. Les résultats de ce travail rejoignent ceux rapportés antérieurement, par Mentzelopoulos, à l’exception d’une divergence importante en termes de survie et de récupération neurologique à long terme.
Effet très hypothétique sur la survie et la récupération neurologique
Cet essai a plusieurs points forts. Le recrutement a été massif, incluant plus de patients que les 2 précédents essais de Mentzelopoulos combinés. Il est multicentrique, enrôlant des hôpitaux de taille variée. Il a analysé le devenir à distance des patients, dont leur état neurologique et leur qualité de vie. A l’inverse, nombre de malades potentiellement éligibles n’ont pas été inclus dans ce travail, affectant ainsi sa généralisation. L’administration des molécules a été relativement tardive, en moyenne à la 8e minute après la survenue de l’AC. Enfin, l’essai a pu, malgré tout, manquer de puissance.
En conclusion, lors d’un ACIH, l’administration de vasopressine couplée à celle de méthylprednisolone, en comparaison avec un placebo, améliore de manière significative, la probabilité d’un retour à une circulation spontanée mais reste hypothétique quant à son efficacité sur la survie à distance et la récupération d’un état neurologique satisfaisant.
Dr Pierre Margent
RÉFÉRENCE
Andersen L et coll. : Effect of Vasopressin and Methylprednisolone vs Placebo on Return of Spontaneous Circulation in Patients with IN-Hospital Cardiac Arrest. JAMA, 2021 ; publication avancée en ligne le 29 septembre.
Source : jim.fr
Publié le 24/12/2021
Beaucoup plus de complications cardiovasculaires chez les survivants d’un arrêt cardiaque extra-hospitalier
Les survivants d’un arrêt cardiaque extrahospitalier (ACEH) constituent un groupe de patients plus jeunes et présentant moins de comorbidités que les non-survivants. Peu d’études ont évalué les résultats fonctionnels à long terme, y compris neurologiques et cardiovasculaires, chez ces patients ayant survécu à un ACEH. Leurs risques à long terme d’AVC, de fibrillation ou de flutter auriculaire (FA), de syndrome coronarien aigu (SCA) et d’insuffisance cardiaque (IC) sont inconnus. Lacune comblée par ce travail qui a étudié de 2001 à 2015, ces risques de survenue à 5 ans par rapport à une population témoin appariée selon l’âge et le sexe. Pour ce faire, les survivants à 30 jours d’un ACEH sans antécédents (ou au cours des 30 jours suivant l’arrêt cardiaque) d’AVC, de FA, de SCA ou d’IC et une population témoin dépourvue de tels antécédents, ont été identifiés à l’aide de registres nationaux danois. Les risques à cinq ans de survenue de ces pathologies, normalisés en fonction des distributions de l’âge, du sexe et des comorbidités parmi les survivants d’un ACEH et les témoins, ont été obtenus par régression multivariable.
Du 1er juin 2001 au 31 décembre 2015, une RCP a été tentée chez 48 868 Danois en ACEH (pour une population de 8,5 millions d’habitants). Parmi eux, 4 362 (8,9 %) survivaient à J30. Parmi ces survivants, 1 063 n’avaient pas eu de diagnostic d’AVC, de FA, de SCA ou d’IC avant l’ ACEH, ni au cours des 30 jours suivant l’ACEH. Douze de ces personnes n’ont pas pu être appariées. Par conséquent, la population finale de l’étude comprend 1 051 patients appariés à un total de 5 255 témoins de la population en utilisant l’âge, le sexe et le moment de l’ACEH comme variables d’appariement.
Nécessité d’un suivi cardiovasculaire renforcé pendant plusieurs annéesLes risques absolus à cinq ans pour les survivants d’un ACEH par rapport aux témoins étaient les suivants : AVC : 6,3 % [intervalle de confiance à 95 % IC 95 % = 4,1 - 8,5] vs 2,0 % [1,6-2,5], FA : 7,9 % [5,7 - 10,2] vs 2,6 % [2,1 - 3,1], SCA : 5,0 % [3,2 - 6,8] vs 1,5 % [1,1-1,9] et IC : 12,7 % [10,1 - 15,4] vs 1,2 % [0,9-1,6], respectivement. Les risques relatifs correspondants étaient de 3,18 [IC 95 % 1,76 - 4,61] pour l’AVC, 3,03 [1,93 - 4,14] pour la FA, 3,23 [1,69-4,77] pour le SCA et 10,40 [6,57-14,13] pour l’IC.
Ces résultats préoccupants indiquent que les survivants d’un ACEH continuent de présenter un risque élevé d’événements cardiovasculaires. Par conséquent, un suivi clinique et des mesures préventives sont justifiés afin d’améliorer potentiellement les résultats cardiovasculaires à long terme.
Dr Bernard-Alex Gaüzère
RÉFÉRENCE
Byrne C et coll. : Increased 5-year risk of stroke, atrial fibrillation, acute coronary syndrome, and heart failure in out-of-hospital cardiac arrest survivors compared with population controls : A nationwide registry-based study. Resuscitation, 2021, 169 : 53-59. doi.org/10.1016/j.resuscitation.2021.10.024.
Soyrce : jim.fr
Contrôle de la température après un arrêt cardiaque : des experts européens publient de nouvelles lignes directrices
Sandroni C & al.
Clinical Summary
17 février 2022
Parmi les patients comateux après une atteinte du cerveau liée à un arrêt cardiaque, le contrôle de la température (gestion ciblée de la température) doit inclure la surveillance et la prévention de la fièvre.
Il n’y avait pas suffisamment de données probantes pour recommander ou non un contrôle de la température à 32–36 °C ou un refroidissement précoce après un arrêt cardiaque.
– Pourquoi est-ce important ?
- La seule mesure neuroprotectrice potentiellement bénéfique pour cette population a été le contrôle de la température.
- Les lignes directrices ont préconisé de cibler une température comprise entre 32 °C et 36 °C.
- Les résultats contradictoires obtenus depuis (y compris récemment) ont conduit le panel d’experts à réexaminer les données probantes.
– Description
Le Conseil européen de réanimation (European Resuscitation Council, ERC) et la Société européenne de médecine de soins intensifs (European Society of Intensive Care Medicine, ESICM) ont publié une mise à jour rapide.
Cette mise à jour remplace les recommandations relatives à la température figurant dans les lignes directrices de l’ERC-ESICM pour les soins post-réanimation datant de 2021.
– Recommandations principales
- Tous les énoncés sont des déclarations de bonnes pratiques, sauf indication contraire.
- Surveiller en continu la température centrale chez les patients comateux après le retour de la circulation spontanée (RCS) à la suite d’un arrêt cardiaque.
- Ne pas réchauffer activement en cas d’hypothermie légère.
- Ne pas utiliser de refroidissement en préhospitalier avec de grands volumes de liquide intraveineux froid juste après le RCS (recommandation forte, données probantes de qualité modérée).
- Prévenir activement la fièvre supérieure à 37,7 °C (recommandation faible, données probantes de faible qualité).
- Procéder ainsi pendant au moins 72 heures.
- Exposer le patient.
- Administrer des médicaments antipyrétiques.
- Si ce qui précède ne fonctionne pas, refroidir avec un appareil à 37,5 °C.
– Méthodologie
- Les lignes directrices sont basées sur une revue systématique et une méta-analyse de 32 essais.
- Financement : aucun financement n’a été communiqué.
– Limites
- De nombreuses lacunes dans les connaissances subsistent, notamment en ce qui concerne la durée optimale et la stratégie de sédation.
Références
Sandroni C, Nolan JP, Andersen LW, Böttiger BW, Cariou A, Cronberg T, Friberg H, Genbrugge C, Lilja G, Morley PT, Nikolaou N, Olasveengen TM, Skrifvars MB, Taccone FS, Soar J. ERC-ESICM guidelines on temperature control after cardiac arrest in adults. Intensive Care Med. 2022 Jan 28 [Epub ahead of print]. doi : 10.1007/s00134-022-06620-5. PMID : 35089409
Source : medscape
Les arrêts cardiaques extrahospitaliers sont plus fréquents chez des patients dialysés
Publié le 02/05/2022
On compte en Pologne environ 20 000 insuffisants rénaux sous dialyse (D), dont un quart environ vont succomber à un arrêt cardiaque (AC). La réanimation cardio-respiratoire (RCR) est représentée par le massage cardiaque et la ventilation artificielle pour oxygéner le sang, puis par la défibrillation cardiaque et une injection d’adrénaline ; entreprise tôt, elle peut sauver des vies. L’incidence des AC est supérieure chez les hémodialysés à ce qu’elle est dans la population générale et même chez les insuffisants rénaux en stade terminal non D. Les modifications hydroélectrolytiques au cours de la D prédisposeraient à l’arythmie ventriculaire, surtout en cas d’hypertrophie ventriculaire gauche.
Des auteurs ont cherché à évaluer l’existence d’une corrélation entre le statut de D et l’incidence des tentatives de RCR et de survie chez les patients présentant un AC en dehors de l’hôpital (ACDH).
Leur étude, effectuée sur l’année 2018, a concerné les 275 centres de D installés en Pologne. Ils ont retrouvé 373 appels d’urgence pour AC sous D concernant pour la plupart des accidents survenus au domicile. Il est à noter que 95 % des D sont des hémodialyses et il a été présumé que les AC survenus sous dialyse péritonéale ne modifieraient donc pas le résultat final.
Pas d’association entre taux de survie et antécédents de dialyse
Sur les 373 sujets, 109 n’avaient pas de véritable AC, 126 sont arrivés décédés à l’hôpital et 138 ont bénéficié d’une RCR (adrénaline et/ou défibrillation). Ces 138 sujets ne représentaient que 0,5 % des ACDH en 2018. On a comparé ces 264 ACDH (138 réanimés et 126 décédés d’emblée) chez des D aux 26 645 ACDH d’autres causes. Parmi les 138 réanimations d’ACDH, 87 ont été infructueuses et il n’y a eu que 51 patients qui ont survécu à l’évacuation par hélicoptère et à la réadmission à l’hôpital.
Il a été constaté que les taux d’ACDH chez les dialysés les lundis et mardis étaient significativement plus élevés que pour les non-dialysés (42 vs 29 %). De surcroît, la défibrillation a été moins utilisée chez les D (24 %) que chez les non-D (32 %). On a également noté que les chances de survie étaient augmentées s’il existait une fibrillation ventriculaire sur le premier électrocardiogramme, si le malade avait été défibrillé, s’il s’agissait d’une femme, habitant une ville de > 10 000 habitants, si l’ambulance n’avait pas fait usage de ses gyrophares et de ses sirènes, si l’on avait utilisé l’atropine et non l’adrénaline.
Mais finalement, en analyse multivariée, il n’a pu être démontré d’association entre le taux de survie et l’antécédent de dialyse.
Dr Jean-Fred Warlin
Référence
Obremska M et coll. : Out-of-hospital cardiac arrest in dialysis patients. Int Urol and Nephrol., 2021 ; 53 : 563-569.
jim.fr
Survivre à un arrêt cardiaque, qu’est-ce qu’on risque ?
Publié le 06/07/2022
L’arrêt cardiaque (AC) constitue une cause très fréquente de décès, tant en Europe qu’aux USA. La survie, après un AC extrahospitalier s’est nettement améliorée ces dernières années. Au Danemark, le taux de survie est ainsi passé de 4 % en 2001 à 13 % en 2014. On en connait cependant mal les conséquences à long terme. Des études de cohorte ont rapporté des taux jusqu’ à 5,6 fois plus importants de mortalité dans les années suivant immédiatement un AC mais peu de travaux ont été consacrés à la fonction mentale, au risque de déficit cognitif, d’anxiété et de dépression chez les survivants à un AC. Les risques d’épilepsie, d’AVC, de maladie de Parkinson ou de démence secondaires sont également très imprécis.
N Secher a, de ce fait, évalué le risque de mortalité de cause neurologique et psychiatrique associée à un AC, dans une étude comparative après appariement avec d’autres cohortes de patients présentant des pathologies différentes ou issues de la population générale. Son travail, d’envergure nationale, a été mené au Danemark ; il a porté sur la période allant du 1er Janvier 1996 au 31 Décembre 2016. A partir des registres nationaux danois (et après désidentification) ont été inclus dans la cohorte d’étude tous les sujets de 18 ans et plus, ayant présenté un AC intra ou extrahospitalier et avec une survie à long terme. Une comparaison a été effectuée avec les patients ayant présenté un infarctus myocardique (IDM) non mortel et avec un échantillon représentatif de la population générale danoise n’ayant pas présenté un AC. Le suivi a été maintenu jusqu’à la survenue d’une des pathologies recensées, du décès, d’une émigration ou à la date du 31 Décembre 2016. L’analyse des données recueillies a été effectuée entre le 1er Novembre 2020 et le 30 Juin 2021. Les patients ayant présenté une maladie de Parkinson ou une démence de survenue précoce, dans les 6 premiers mois post-AC, n’ont pas été inclus dans l’analyse. Il a été pris en compte la survenue d’un accident cérébral ischémique ou hémorragique, d’une épilepsie, d’une maladie de Parkinson et d’une démence. Sur le plan psychiatrique a été notée l’apparition de troubles de l’humeur (dont une dépression) et de troubles anxieux. L’importance des comorbidités, les différentes thérapeutiques mises en œuvre lors de l’arrêt et les principales données socio-démographiques ont été prises en compte. Les 3 cohortes ont été appariées selon l’âge, le sexe, la cause de l’AC, la date de l’accident et l’index de comorbidité de Charlson modifié.
Fréquence des troubles neurologiques et mortalité à un an plus élevées qu’après un infarctus
Sur 250 838 sujets inclus, d’âge médian 67 ans (EIQ : 57- 76), il y avait 12 046 survivants à un AC, d’âge moyen 67 ans (EIQ : 56- 76), dont 69,1 % d’hommes, qui ont été suivis en moyenne 3,6 ans (EIQ : 1,2- 7,4). La mortalité un an, après avoir quitté l’hôpital, a été de 16 %. Deux cohortes distinctes, servant de comparaison ont inclus 118 332 personnes ayant souffert d’un IDM. Leur âge médian se situait à 67 ans (EIQ : 57-76). On comptait 69,6 % d’hommes ; leur suivi médian a été de 4,8 ans (EIQ : 2 ,1- 8,6) ; leur taux de mortalité à un an a été de 4,9 %. La seconde cohorte comparative, issue de la population générale, comptait 120 460 participants, d’âge médian 67 ans (EIQ : 58- 75), dont 69 1 % d’hommes avec un suivi médian de 5,4 ans (EIQ : 2,5- 9,6) et une mortalité à un an de 3,1 %.
Sur l’ensemble de la période de suivi, les taux d’accidents vasculaires cérébraux ischémiques et hémorragiques ont été identiques dans les 2 cohortes post AC et post IDM. Toutefois, l’analyse de la seule première année révèle que les taux d’AVC ont été plus élevés après un AC qu’après un IDM, s’établissant respectivement à 10/1 000 (Hazard Ratio HR : 1,30 ; intervalle de confiance à 95 % IC : 1,02- 1,64) et à 2/1000 (HR : 2,03 ; IC : 1,82- 3,67). Les taux d’épilepsie, sur les 21 ans de suivi, ont été respectivement de 28/1 000 après IDM face à 31/1 000 après AC, soit un HR à 2,01 (IC : 1,60- 2,44). Comparativement aux patients ayant eu un IDM, le risque de démence était plus important après un AC, de l’ordre de 73/1 000, soit un HR à 1,23 (IC : 1,09- 1,38), la signification statistique se maintenant même après exclusion des démences très précoces, survenues dans les 6 mois suivant l’AC. Par contre il n’a été observé aucune différence dans les taux de maladie de Parkinson, d’environ 8/1 000, l’HR étant calculé à 0,96 (IC : 0,65- 1,42).
La seconde comparaison a été faite avec la population générale. Après un AC, le risque de survenue d’un accident cérébral ischémique ou hémorragique (HR : 1,37 ; IC : 1,10- 1,72), d’une épilepsie (HR : 3,14 ; CI : 2,59- 3,79) ou encore d’une démence (HR : 1,38 ; CI : 1,22- 1,56) était plus élevé. Toutes ces associations étaient surtout nettes dans les premières années suivant un AC pour ensuite s’affaiblir avec le temps.
Davantage de dépressions
Quant aux troubles psychiatriques on note que la fréquence des troubles de l’humeur, dont un état dépressif, a été plus importante après un AC qu’après un IDM (HR à 1,78 IC : 1,68- 1,81) tandis que la fréquence des troubles anxieux était comparable. Les mêmes constations ont été faites en comparant avec la population générale. Enfin, plusieurs analyses additionnelles ont établi qu’un séjour hospitalier de plus de 4 semaines après un AC, la nécessité d’une admission en réanimation, une ventilation artificielle ont été associés à une majoration du risque d’épilepsie et de pathologies psychiatriques.
Ainsi, ce travail révèle-t-il que, en comparaison avec les suites d’un IDM, le risque, après AC, d’une évolution pathologique neurologique et psychiatrique est plus grand, surtout dans les premières années qui suivent. Il est possible que les lésions neuronales induites par l’arrêt circulatoire et la reperfusion secondaire soient à l’origine de ces troubles. Ces résultats soulignent l’importance d’un suivi rigoureux des patients ayant présenté un AC et aussi la nécessité de bien diagnostiquer les diverses évolutions pathologiques secondaires.
En résumé, cette étude de cohorte a mis en évidence une association entre AC et survenue de troubles neurologiques et psychiatriques, notamment dans les premières années suivant l’AC beaucoup plus forte qu’après un IDM ou que dans la population générale. Ces données suggèrent la mise en place d’une surveillance particulière et d’une stratégie de prévention chez les patients ayant survécu à un AC.
Dr Pierre Margent
soure : jim.fr
Référence
Secher N et coll. : Evaluation of Neurologic and Psychiatric Outcomes After Hospital Discharge Among Adults Survivors of Cardiac Arrest. JAMA Netw Open. 2022 ; 5 (5). E : 2213546.
La mort subite d’origine cardiaque est rarement liée à des anomalies des coronaires
Publié le 28/07/2022
Des études antérieures ont signalé que des anomalies des artères coronaires étaient une cause majeure (sa prévalence peut atteindre 33 %) de la mort subite cardiaque des sujets jeunes, surtout si le décès survient à l’effort.
Paratz et coll. ont tenté de vérifier cette assertion à partir des données d’un registre national prospectif dans lequel étaient inclus tous les patients âgés de 1 à 50 ans qui avaient fait, entre 2019 et 2021, une mort subite cardiaque en dehors du milieu hospitalier, suivie d’une autopsie.
Les auteurs ont ainsi apprécié la prévalence d’une anatomie coronaire normale, des variations par rapport à la normale et des anomalies coronaires.
Dans le groupe des patients qui avaient des anomalies coronaires, ils ont examiné les circonstances et la cause de la mort subite
Pendant la période de l’étude, 1 477 patients ont présenté un arrêt cardiaque ; 490 d’entre eux ont été victimes d’une mort subite cardiaque qui a abouti à une autopsie.
Seulement un pour cent de patients avec des anomalies coronaires
Sur ces 490 patients, 5 (1 %) présentaient des anomalies coronaires.
Les caractéristiques de ces patients étaient les suivantes :
Trois patients avaient des anomalies de l’origine des coronaires et 2 avaient des anomalies du trajet des coronaires. Dans aucun de ces cas, les anomalies coronaires ne semblaient responsables de la mort subite cardiaque.
Dans 2 cas on a pu identifier une maladie coronaire sévère et un thrombus intra-coronaire avec preuves histologiques d’un infarctus myocardique aigu.
Le 3e cas présentait des lésions coronaires critiques ; le 4e cas avait une dissection de l’aorte thoracique sans rapport avec la mort subite ; le 5e cas présentait une cardiomégalie dans un contexte de consommation de drogues illicites.
Sur les 27 patients qui ont fait une mort subite cardiaque à l’effort, lors d’un exercice physique, un seul présentait des anomalies des artères coronaires.
En conclusion, dans cette cohorte prospective de jeunes patients consécutifs victimes d’une mort subite cardiaque et autopsiés, une anomalie des artères coronaires n’a été retrouvée que chez 1 % des patients sans d’ailleurs que cette anomalie soit la cause du décès.
Il semble donc que chez les adultes jeunes ou d’âge moyen qui ont fait une mort subite cardiaque, le rôle d’une anomalie coronaire est bien moins important qu’on ne le pensait initialement.
Dr Robert Haïat
Référence
Paratz ED et coll. : Prevalence of Coronary Artery Anomalies in Young and Middle-Aged Sudden Cardiac Death Victims (from a Prospective State-Wide Registry). Am J Cardiol., 2022 ; 175:127-130.
jim.fr
Y a-t-il une supplémentation précoce en O2 idéale lors de la réanimation d’un arrêt cardiaque ?
Publié le 25/11/2022
Depuis plus d’un siècle, la supplémentation en oxygène a fait la preuve de son utilité en cas d’insuffisance respiratoire hypoxémique. Il est admis cependant qu’une oxygénothérapie excessive peut conduire à des atélectasies de résorption et à la formation de radicaux libres, avec pour conséquences des lésions tissulaires oxydatives, une dysfonction endothéliale et d’autres effets délétères.
La supplémentation idéale en oxygène a fait l’objet de travaux multiples, dont les résultats ont souvent été divergents. C’est notamment le cas dans la réanimation d’un arrêt cardiaque pour lequel interviennent de multiples facteurs très divers, dont un œdème périvasculaire et des troubles de reperfusion des différents organes après reprise d’une circulation spontanée.
Une étude commentée en faveur d’une oxygénothérapie intensive
Un éditorial du JAMA commente un article de la même revue dans lequel Bernard et coll rapportent les données d’un essai clinique multicentrique australien randomisé, chez des adultes ayant présenté un arrêt cardiaque extrahospitalier (1). Après récupération d’une circulation spontanée, ils ont bénéficié d’un apport en oxygène (O2) afin de maintenir une saturation artérielle (SpO2) soit entre 90 et 94 % (groupe intervention), soit entre 98 et 100 % (soins standard).
Le paramètre essentiel de l’étude était la survie après hospitalisation ; les paramètres secondaires étaient le taux de récidive d’un arrêt cardiaque, le degré d’hypoxémie et les performances cognitives à 12 mois. Parmi les 428 patients inclus (425 dans l’analyse primaire, âge médian 65,5 ans, femmes 23,5 %), 214 furent supplémentés en O2 pour une SpO2 entre 90 et 94 %, tandis que 211 d’entre aux reçurent une oxygénation standard plus énergique, visant une SpO2 entre 98 et 100 %.
Les résultats ont montré une meilleure survie extrahospitalière en cas d’oxygénation standard intensive, de l’ordre de 48 % versus 38 %, soit une différence de -9,6 % (CI : -18,9 à -0,2 %). Un épisode hypoxique a été décelé plus fréquemment dans le groupe d’intervention : 31,1 % vs 16 %, soit une différence de 15 % (CI : 7,2-23,1 %), OR 2,37 (CI 1,49-3,79), p<0,001.
Aucune différence significative ne fut retrouvée parmi les autres paramètres secondaires, sur les récidives de l’arrêt ou l’évolution cognitive au 12ème mois. Ainsi, les résultats de Bernard ne soutiennent pas l’utilisation d’un objectif de SpO2 de 90-94 % après réanimation d’un arrêt cardiaque extrahospitalier. Ils diffèrent notablement de ceux de l’essai BOX (Blood Pressure and Oxygen) qui avait inclus 789 patients réanimés après arrêt cardiaque et n’avait retrouvé aucune différence selon la quantité d’oxygène administrée.
Des limites à prendre en compte
Dans quelle mesure ces données peuvent s’appliquer à la réanimation extrahospitalière ? Il faut d’abord noter que le succès de la réanimation des arrêts cardiaques extrahospitaliers dans le système d’urgence nord-américain est compris entre 0 et 29 %, contrastant avec les 40 % de la série de Bernard. Mais on ne peut exclure que ces meilleurs résultats soient le fait d’une prise en charge plus rigoureuse, avec des professionnels de santé plus nombreux et mieux formés, couplée à une surveillance en continu plus fine des paramètres d’oxygénation. En second lieu, Bernard compare 2 stratégies de supplémentation en O2.
Cette approche est peut être insuffisante pour dévoiler une réponse éventuellement plus complexe, en U, le point d’inflexion correspondant à la dose idéale d’O2 à administrer, qui peut varier en fonction des pathologies à l’origine de l’arrêt cardiaque. A titre d’exemple, il est possible qu’une embolie pulmonaire requière une oxygénation plus importante qu’un infarctus du myocarde.
De plus, il ressort de cet essai qu’une oxygénothérapie standard entraine moins d’hyperoxie chez des patients non sélectionnés. Enfin, une situation d’arrêt extrahospitalier est par nature complexe et nécessite des études très rigoureuses afin de pouvoir extrapoler les données d’interventions primaires à celles en soins intensifs. Pour être utiles, les études futures devront s’appuyer sur des outils plus performants afin d’apprécier directement le retentissement sur les différents organes vitaux et permettre d’identifier au mieux les patients les plus aptes à bénéficier d’une stratégie d’oxygénation spécifique.
(1) Bernard SA, Bray JE, Smith K, et al ; EXACT Investigators. Effect of Lower vs Higher Oxygen Saturation Targets on Survival to Hospital Discharge Among Patients Resuscitated After Out-of-Hospital Cardiac Arrest : The EXACT Randomized Clinical Trial. JAMA. 2022 Nov 8 ;328(18):1818-1826. doi : 10.1001/jama.2022.17701. PMID : 36286192.
Dr Pierre Margent
Référence
Elmer J, Guyette FX. Early Oxygen Supplementation After Resuscitation From Cardiac Arrest. JAMA. 2022 Nov 8 ;328(18):1811-1813. doi : 10.1001/jama.2022.18620. PMID : 36286079.
jim.fr
Arrêts cardiaques extrahospitaliers par intoxication : un meilleur pronostic neurologique… si la réanimation est courte !
Publié le 09/12/2022
L’intoxication est l’une des causes importantes d’arrêt cardiaque extrahospitalier (ACEH), qui serait associé à un meilleur taux de survie selon certaines études de cohorte rétrospectives. Cependant, le pronostic neurologique après un arrêt cardiaque extrahospitalier provoqué par une intoxication (ACEHintox) n’a pas été bien étudié et deux études rétrospectives récentes menées en Allemagne et en Corée du Sud ont donné des résultats contradictoires. Les toxines responsables de l’ACEHintox varient selon les régions et les cultures.
Les opioïdes sont la principale cause d’ACEHintox aux États-Unis, les pesticides en Corée du Sud, et les médicaments prescrits en Allemagne. Les directives du Conseil européen de réanimation préconisent une réanimation prolongée en cas d’ACEHintox, en raison de la nature physiologiquement réversible de l’intoxication, comme le confirment des rapports de cas de bonne récupération neurologique. Cependant, il n’est pas établi qu’une réanimation prolongée est réellement associée à de meilleurs résultats dans les cas d’ ACEHintox par rapport aux autres types d’arrêt cardiaque.
Cette étude visait à décrire les caractéristiques de l’ACEHintox par rapport aux ACEH dus à d’autres étiologie, à déterminer si l’ACEHintox est associé à des résultats neurologiques favorables et à rapporter le devenir des patients ayant présenté un ACEHintox qui n’ont pas obtenu le retour de la circulation spontanée dans les 30 minutes après le début de la réanimation.
Un registre national des arrêts cardiaques extra-hospitaliers au Japon
Les arrêts cardiaques enregistrés dans le All Japan Utstein Registry entre le 1er janvier 2012 et le 31 décembre 2017 ont été inclus. Une analyse descriptive des caractéristiques des patients ACEHintox et non-ACEHintox a été réalisée et les résultats neurologiques comparés entre les deux groupes à l’aide d’une analyse de régression logistique. Une analyse de sous-groupe a été réalisée pour les patients ayant subi une réanimation prolongée.
Des patients plus jeunes et un meilleur pronostic neurologique
Comparés aux patients non-ACEHintox (n = 665 262), les patients ACEHintox (n = 1 868) étaient beaucoup plus jeunes (âge médian, 80 vs 51 ans) et avaient une probabilité plus faible d’avoir un témoin sur les lieux de l’arrêt cardiaque, une réanimation cardio-pulmonaire pratiquée par un témoin et un rythme cardiaque initial choquable. Une analyse de régression logistique multivariée a montré que les ACEHintox étaient associés à des résultats neurologiques favorables (odds ratio 1,54, IC 95 % 1,19 - 2,01, p = 0,001). Parmi les patients ayant bénéficié d’une réanimation de plus de 30 minutes, les résultats neurologiques étaient similaires chez les patients présentant un ACEHintox et les autres (résultat neurologique favorable, 1,03 % vs 0,98 %, p = 0,87).
Justification d’une réanimation intensive
Bien que rétrospective, cette vaste étude japonaise démontre que les arrêts cardiaques extrahospitaliers provoqués par un empoisonnement sont associée à de meilleurs résultats neurologiques que les autres et justifient une réanimation agressive. Cependant, chez les patients qui ont nécessité une réanimation prolongée, les résultats neurologiques n’étaient pas différents de ceux des autres patients. D’où la prudente recommandation de ne prolonger la réanimation qu’au cas par cas, en prenant en compte toute une série de facteurs.
Dr Bernard-Alex Gaüzère
RÉFÉRENCE
Chiba T, Otaka S, Igeta R, et al. Epidemiology and clinical outcomes of poisoning-induced cardiac arrest in Japan : Retrospective analysis of a nationwide registry. Resuscitation. 2022 Sep 19 ;180:52-58. doi : 10.1016/j.resuscitation.2022.09.009. Epub ahead of print. PMID : 36185034.
jim.fr
Pronostic de l’arrêt cardiaque à l’hôpital, selon que vous soyez puissant ou misérable…
Publié le 19/12/2022
Un statut socio-économique (SSE) défavorable est associé à un pronostic plus sombre de diverses pathologies cardiovasculaires, y compris après un arrêt cardiaque extrahospitalier. L’association entre SSE et pronostic après un arrêt cardiaque intra hospitalier (ACIH) est moins connue et une revue systématique de la littérature n’a pas pu clairement l’établir ; cependant les études incluses étaient peu nombreuses et la plupart présentaient un risque élevé de biais. Récemment, une étude a montré qu’un SSE bas était associé, après un ACIH, à un taux de survie plus faible, jusqu’à la sortie de l’hôpital, un moins bon résultat neurologique à la sortie de l’hôpital et à une survie à 30 jours également moindre, par rapport aux patients avec un SSE élevé.
L’association entre les actifs du ménage et le pronostic après un ACIH n’a pas été évaluée. En effet, l’importance relative des différentes mesures du SSE varie au cours de la vie. Or, l’ACIH survenant majoritairement dans une population âgée et retraitée, les biens du ménage peuvent être une mesure plus pertinente du SSE que le seul revenu. De plus, les études précédentes se sont limitées au pronostic à court terme, on ignore si le SSE a un impact sur les résultats à long terme après un ACIH. Le SSE pourrait être associé à la durée de la réanimation sans retour de la circulation spontanée, ce qui peut servir d’indicateur de la qualité des soins. Enfin, il n’est pas clair si et comment le sexe influence l’association entre le SSE et le pronostic.
Cette étude de cohorte observationnelle basée sur des registres nationaux et des données 2018 au Danemark, concernant les arrêts cardiaques intra hospitaliers survenus entre 2017 a tenté de déterminer comment différentes mesures du SSE étaient associées aux résultats à court et à long terme après un ACIH. Les résultats comprenaient le retour de la circulation spontanée (RCS), la survie à 30 jours et à un an, et la durée de la réanimation chez les patients sans RCS.
Meilleurs résultats chez les personnes aisées
Au total, 3 223 patients victimes d’ACIH ont été inclus dans l’étude (âge médian 74 ans ; hommes 62 %). Parmi eux, 1 552 (48 %) patients ont eu un RCS, 729 (23 %) ont survécu jusqu’à 30 jours et 568 (18 %) patients ont survécu jusqu’à un an. La durée médiane de réanimation chez les patients sans RCS était de 20 minutes. Dans les analyses ajustées, un patrimoine familial élevé a été associé à une probabilité de RCS multipliée par 1,20 (intervalle de confiance à 95 % IC95 % : 0,96-1,51), à une probabilité de survie à 30 jours multipliée par 1,49 (IC95 % : 1,14-1,96), à une probabilité de survie à un an multipliée par 1,40 (IC95 % : 1,04-1,90) et à une durée de réanimation plus longue de 2,8 (IC95 %: 0,9-4,7) minutes chez les patients sans RCS par rapport aux patients à faible patrimoine familial. Des associations similaires, bien qu’atténuées, ont été observées pour l’éducation. Alors que les revenus élevés des ménages étaient associés à de meilleurs résultats dans les analyses non ajustées, ces associations ont largement disparu dans les analyses ajustées.
À interpréter dans le contexte danois
Cependant, l’ampleur de l’effet constaté peut potentiellement être faible. Les résultats varient en fonction de la mesure du SSE et des analyses ajustées aux caractéristiques du patient et de l’arrêt cardiaque.
Cette étude doit être interprétée en fonction de la conception de la cohorte d’observation et de la taille de l’échantillon. Des facteurs de confusion résiduels et non mesurés peuvent être présents. L’ampleur des disparités socio-économiques doit être interprétée en fonction de l’étendue des intervalles de confiance pour les estimations ponctuelles. La distribution des décisions de ne pas réanimer en fonction du statut socio-économique peut avoir influencé la population sous-jacente de patients ayant reçu une réanimation cardio-pulmonaire. Enfin, ces conclusions doivent être comprises dans le contexte du système de soins de santé universel et du modèle de protection sociale au Danemark peuvent ne pas être généralisées à d’autres systèmes de santé.
Dr Bernard-Alex Gaüzère
RÉFÉRENCE
Stankovic N, Holmberg MJ, Granfeldt A, Andersen LW : Socioeconomic status and outcomes after in-hospital cardiac arrest. Resuscitation. 2022 ; publication avancée en ligne le 25 août :S0300-9572(22)00649-9. doi : 10.1016/j.resuscitation.2022.08.014. Epub ahead of print. PMID : 36029912.
jim.fr
L’hypothermie après arrêt cardiorespiratoire ne ferait ni chaud ni froid…
Publié le 06/01/2023
La première utilisation de l’hypothermie dans les suites d’un arrêt cardiorespiratoire (ACR) remonte à 1959. Cette méthode a suscité un vif intérêt au début des années 2000, en même temps qu’une abondante littérature sous la forme d’études aux résultats souvent discordants. Il vaut mieux, à l’heure actuelle, parler non pas d’hypothermie thérapeutique mais de contrôle ciblé de la température, mais quelle que soit la terminologie, les recommandations en vigueur sont très prudentes.
Un essai randomisé multicentrique, dénommé HACA (Hypothermia After Cardiac Arrest in-hospital) mené en Allemagne, a de quoi nourrir les réserves actuelles. Au total, sur 1 055 patients éligibles, tous victimes d’un ACR survenu en milieu hospitalier, 249 (âge moyen 72,6 ± 10,4 ans ; hommes : 64 %) ont été inclus dans l’étude et répartis par tirage au sort en deux groupes : (1) normothermie (NT) (n=123) ; (2) hypothermie (n=126) : la température ciblée, comprise entre 32 et 34°C, a été maintenue pendant les 24 heures qui ont suivi l’ACR. Le critère de jugement principal était la mortalité toutes causes confondues au terme de 180 jours de suivi. Parmi les critères secondaires, figuraient la mortalité hospitalière et l’état neurologique au 180e jour, selon l’échelle CPC (Cerebral Performance Category) qui est la référence en la matière, un score de 1 ou 2 correspondant à une évolution favorable.
Même taux de mortalité qu’à 37°
Le plus souvent (73 %), l’ACR est survenu en présence de témoins et dans un quart des cas, le rythme cardiaque initial était accessible à une cardioversion, qu’il s’agisse d’une tachycardie ou d’une fibrillation ventriculaire. Le délai avant le retour à une circulation spontanée a été en moyenne de 16,4 ± 10,5 minutes. La température cible a été atteinte dans un délai moyen de 4,2 ± 2,8 heures après le tirage au sort. Dans le groupe NT, la température a été maintenue à 37,0°±0,9°C pendant 48 heures.
Dans le groupe HT, le taux de mortalité au 180e jour a été estimée à 72,5 % versus 71,2 % dans le groupe NT, ce qui conduit à un risque relatif (RR) de 1,03 [intervalle de confiance à 95 % IC 95 %, 0,79-1,40] ; NS). La mortalité hospitalière a été de 62,5 % dans le groupe HT versus 57,6 % dans le groupe NT (RR, 1,11 [IC 95 %, 0,86-1,46, NS). Un résultat fonctionnel favorable (score 1 ou 2 sur l’ICP) au 180e jour a été observé chez 22,5 % des patients du groupe HT, versus 23,7 % dans l’autre groupe (RR 1,04 [IC 95 %, 0,78-1,44] ; NS). L’étude a été interrompue prématurément pour cause de futilité.
Le contrôle ciblé de la température ne semble pas améliorer le pronostic tant vital que fonctionnel de l’ACR survenu en milieu hospitalier. Un résultat qui semble d’autant plus crédible qu’il émane d’un essai randomisé avec cependant un bémol : c’est le manque de puissance statistique de l’essai qui incite à ne pas conclure prématurément. D’autres études contrôlées devraient, en toute rigueur, être menées pour mettre un point final au débat actuel.
Dr Catherine Watkins
Référence
Wolfrum S et coll. : Temperature Control After In-Hospital Cardiac Arrest : A Randomized Clinical Trial. Circulation 2022 ; 146 :1357-1366. doi.org/10.1161/CIRCULATIONAHA.122.060106Circulation.
jim.fr
Coma après arrêt cardiaque : prévenir la fièvre pendant 36 heures suffirait
Publié le 20/03/2023
Au décours de l’arrêt cardiaque extra-hospitalier (ACEH) réanimé avec succès mais avec persistance du coma, les recommandations actuelles sont de contrôler la température en ciblant 36°C pendant les premières 24 h et prévenir activement toute fièvre supérieure à 37,7°C pendant 72 heures, afin d’atténuer les effets délétères de l’hypoperfusion et de l’hypoxie pendant l’arrêt cardiaque et les éventuelles lésions de reperfusion après le retour de la circulation spontanée. Un essai portant sur 355 patients n’a pas montré de bénéfice du contrôle de la température à 33 °C pendant 48 heures par rapport à une durée de 24 heures ; mais cet essai a évalué la durée du contrôle de l’hypothermie et non la durée de la prévention de la fièvre en tant que telle. Les données d’essais randomisés sur la durée de la prévention active de la fièvre après les 24 premières heures de contrôle de la température font défaut, d’où l’intérêt de cet essai qui a comparé deux durées distinctes de prévention active de la fièvre après une première période de 24 heures de gestion ciblée de la température chez des patients comateux ayant subi un ACEH.
Une étude randomisée sur près de 800 patients
Les auteurs ont réparti au hasard des patients comateux réanimés après un ACEH de cause cardiaque présumée à un dispositif de contrôle de la température visant 36 °C pendant 24 heures, suivi d’un objectif de 37 °C pendant 12 ou 48 heures, pour des durées d’intervention totales de 36 heures (n = 393) et 72 heures (n=396) respectivement, ou jusqu’à ce que le patient reprenne conscience. Le résultat principal était un score composite de décès de toute cause ou de sortie d’hôpital avec une catégorie de performance cérébrale (CPC) de 3 ou 4 (incapacité cérébrale sévère ou un coma) dans les 90 jours suivant la randomisation. Les résultats secondaires comprenaient le décès, quelle qu’en soit la cause, et le score de l’évaluation cognitive de Montréal (de 0 à 30, les scores les plus élevés indiquant de meilleures capacités cognitives) à 3 mois.
Des résultats équivalents…
Trois mois après la randomisation, un événement primaire s’était produit chez 127 des 393 patients (32,3 %) du groupe 36 heures et chez 133 des 396 patients (33,6 %) du groupe 72 heures (rapport de risque 0,99 ; intervalle de confiance à 95 % IC à 95 % 0,77-1,26 ; p = 0,70) et la mortalité a été respectivement de 29,5 % et de 30,3 % dans le groupe des 72 heures (Hazard Ratio HR 0,97 ; IC à 95 % 0,75-1,26). À 90 jours, les scores médians de l’évaluation cognitive de Montréal ont été respectivement de 26 (intervalle interquartile 24 à 29) et 27 (intervalle interquartile 24 à 28). Il n’y a pas eu de différence significative entre les groupes en ce qui concerne l’incidence des événements indésirables.
Cette constatation vaut pour tous les sous-groupes, y compris les patients plus âgés et les patients présentant des comorbidités.
… malgré quelques limites
L’intervention sur la température n’a pu être masquée et le suivi a été difficile en raison des restrictions imposées par la pandémie de Covid-19, dont l’interruption temporaire des visites de suivi et la réticence des patients à se rendre à l’hôpital. En conséquence, le nombre de patients aux visites de suivi et les tests cognitifs a été plus faible que prévu. En outre, l’essai a porté sur une cohorte de patients dont le pronostic était relativement bon : près de 85 % des patients avaient un rythme primaire choquable et près de 90 % avaient bénéficié d’une réanimation cardio-pulmonaire rapide par un témoin. Ses conclusions ne sont donc pas généralisables, mais elles suggèrent de raccourcir la durée de contrôle de la température et ainsi « d’immobilisation » d’un patient, ce qui est toujours bénéfique en service de Réanimation.
Dr Bernard-Alex Gaüzère
jim.fr
Réanimation d’un ACEH, il faudrait plus qu’un volontaire…
Publié le 07/04/2023
De plus en plus de personnes apprennent les manœuvres de ressuscitation cardio-pulmonaire (RCP) et de défibrillation à mettre en œuvre quand ils sont témoins d’un arrêt cardiaque en dehors d’un hôpital (ACEH). Mais quel est le nombre optimal de ces volontaires sur le lieu de l’accident pour qu’une RCP soit initiée avant la venue des services d’urgence ?
Au Danemark où, depuis plusieurs années, des volontaires sont entrainés à la RCP et peuvent être alertés quand un ACEH se produit dans le périmètre où ils se trouvent (Volunteers responders program), Gregers et coll. ont tenté de préciser l’association entre le nombre de ces volontaires arrivés sur les lieux d’un ACEH et les manœuvres de ressuscitation cardiopulmonaire et de défibrillation mises en place avant l’arrivée services d’urgence.
L’étude menée entre 2017 et 2019 a porté sur 906 cas d’ACEH.
Les odds ratios ajustés (ORa) pour la réalisation de manœuvres de RCP avant l’arrivée des services d’urgence sont respectivement de 2,40, 3,18, et 2,70 quand 1, 2, ou ≥ 3 volontaires entrainés étaient présents sur les lieux de l’accident.
Les ORa pour la défibrillation cardiaque effectuée sur place avant l’arrivée des services d’urgence, augmentent avec le nombre de volontaires entrainés présents sur les lieux, passant respectivement de 1,97 à 2,88 et 3,85 selon que le nombre de volontaires était de 1, 2 ou ≥ 3.
L’ORa des défibrillations effectuées avant l’arrivée des services d’urgence était plus élevé (1,95) quand ≥ 3 volontaires (par rapport à un seul) étaient présents sur les lieux.
Ainsi, le nombre de manœuvres de ressuscitation cardiopulmonaire et de défibrillation cardiaque effectuées en cas d’ACEH avant l’arrivée des services d’urgence, est plus important quand il y a davantage (trois ou plus) de volontaires entrainés présents sur les lieux de l’accident.
Dr Robert Haïat
jim.fr
Référence
Gregers CT et coll. : Association Between Number of Volunteer Responders and Interventions Before Ambulance Arrival for Cardiac Arrest. J Am Coll Cardiol 2023 ; 81 : 668-680.
Arrêt cardiaque : intérêt pronostique de l’Intestinal Fatty Acid Binding Protein marqueur de l’ischémie mésentérique
Publié le 02/05/2023
Après un arrêt cardiaque extra-hospitalier (ACEH), le dysfonctionnement des organes du à des lésions d’ischémie-reperfusion qui peuvent atteindre les fonctions neurologiques, circulatoires et respiratoires, entraîne un taux de mortalité élevé. L’ischémie-reperfusion peut également concerner le tube digestif et il a été démontré que la régurgitation gastrique et la diarrhée précoce après l’ACEH augurent d’un mauvais pronostic neurologique.
La forme la plus grave de l’ischémie intestinale par hypoperfusion après arrêt cardiaque est l’ischémie mésentérique non occlusive (IMNO) dont les signes cliniques et l’imagerie par tomodensitométrie ne sont pas spécifiques. De nouveaux biomarqueurs apparaissent, dont la protéine de liaison des acides gras intestinaux (IFABP) qui est l’un des biomarqueurs les plus largement étudiés pour les lésions de l’intestin grêle.
L’IFABP est une protéine cytosolique des entérocytes, rapidement libérée dans la circulation sanguine en cas d’ischémie du tissu muqueux. L’incidence de l’IMNO après un arrêt cardiaque est faible mais, en raison des limites diagnostiques, les lésions intestinales peuvent être sous-estimées. L’incidence plus élevée des lésions intestinales après un arrêt cardiaque est confirmée par un taux élevé d’IFABP chez la plupart de ces patients.
Dans deux études précédentes portant sur des patients ayant subi un arrêt cardiaque, l’IFABP a été associée à des doses élevées d’adrénaline administrées pendant la RCP, mais pas au délai de réanimation. En outre, l’augmentation de l’IFABP a été associée à une mortalité plus élevée et à un pronostic neurologique médiocre.
L’analyse post-hoc d’une étude prospective monocentrique
Ainsi, le premier objectif de cette analyse était d’évaluer les associations entre les caractéristiques de l’ACEH et le taux d’IFABP à l’admission. Le second objectif était d’évaluer les associations possibles entre l’IFABP à l’admission et les dysfonctionnements des organes et la mortalité à 30 jours.
Pour ce faire, les auteurs ont mesuré l’IFABP plasmatique chez 50 patients admis en unité de soins critiques (USC) après un ACEH. Les variables démographiques et cliniques ont été analysées en stratifiant les patients en fonction de l’IFABP médian et par régression linéaire. Ont été comparés le score SOFA, les variables hémodynamiques et les variables biochimiques au deuxième jour entre les groupes IFABP élevé et IFABP faible. Une régression logistique a été appliquée pour évaluer les facteurs associés à la mortalité à 30 jours.
Des marqueurs d’ischémie corrélés aux lésions intestinales
La durée de l’arrêt cardiaque et les concentrations sériques de lactate ont contribué à l’élévation de l’IFABP dans un modèle multivariable (p < 0,01 et p = 0,04, respectivement). Au deuxième jour, les sept patients décédés appartenaient tous au groupe IFABP élevé, et les six patients transférés dans un service hors soins intensifs appartenaient tous au groupe IFABP faible. Parmi les patients encore traités en réanimation, le groupe IFABP élevé présentait un score SOFA total, rénal et respiratoire plus élevé (p < 0,01) et comprenait tous les patients recevant des médicaments inotropes. L’IFABP a permis de prédire la mortalité (OR 16,9 par augmentation de l’écart-type, p = 0,04).
Cette petite étude comporte quelques limites. L’IFABP est un nouveau biomarqueur, sa validité dans les arrêts cardiaques n’a pas encore été établie. Même si les échantillons de sang ont été prélevés peu de temps après l’admission à l’hôpital, le temps écoulé entre l’arrêt cardiaque et l’admission et entre l’admission et le prélèvement peut avoir influencé les observations. Néanmoins et sans grande surprise, la durée de l’arrêt cardiaque et les concentrations sériques de lactate sont apparues comme des facteurs de risque de lésions intestinales. En outre, des niveaux élevés d’IFABP à l’admission ont été associés à un dysfonctionnement de plusieurs organes et à la mortalité. À suivre avec grand intérêt…
Dr Bernard-Alex Gaüzère
jim.fr
Référence
Hoftun Farbu B, Langeland H, Ueland T, et al. Intestinal injury in cardiac arrest is associated with multiple organ dysfunction : A prospective cohort study. Resuscitation. 2023 Apr ;185:109748. doi : 10.1016/j.resuscitation.2023.109748.
Arrêt cardiaque à la ville n’est pas arrêt cardiaque aux champs…
Publié le 31/05/2023
L’arrêt cardiaque extra-hospitalier (ACEH) est un problème de santé publique avec une incidence mondiale moyenne d’environ 55 cas adultes pour 100 000 années-personnes et une survie de moins de 10 %. Il est prouvé que la survie et l’incidence de l’ACEH varient entre les pays et les provinces. Il a été démontré que la mise en œuvre rapide de plusieurs facteurs modifiables améliore les résultats, notamment la reconnaissance précoce de l’arrêt cardiaque lors des appels d’urgence, la réanimation cardio-pulmonaire (RCP) par des passants, la défibrillation, les soins avancés de réanimation et l’accès à des soins post-réanimation fondés sur des données probantes.
Ainsi, une autre base de comparaison est celle des populations rurales et métropolitaines. Des études ont suggéré que la ruralité avait un impact sur la prise en charge et la survie des ACEH, mais celui-ci n’a pas encore été entièrement exploré. La ruralité influe sur de nombreux aspects de la santé : moindre accès à la prévention (en particulier à des programmes ciblant la santé cardiaque) et aux soins ; délais d’intervention plus longs des services médicaux d’urgence ; temps de transport plus longs vers les établissements de santé ; taux de survie plus faibles pour toute une série de pathologies.
Une vision internationale
L’objectif de cette revue systématique était de comparer l’incidence, la prise en charge et les résultats en termes de survie des ACEH entre les zones rurales et les zones métropolitaines. Ont été prises en compte les études comparant l’incidence ou la survie des patients pris en charge par des ambulances dans des zones métropolitaines et rurales, à partir d’une recherche dans cinq bases de données depuis leur création jusqu’au 9 mars 2022. Les principaux résultats d’intérêt étaient l’incidence cumulative et la survie (retour de la circulation spontanée, survie jusqu’à la sortie de l’hôpital ou survie à 30 jours). Des méta-analyses sur la survie des ACEH ont été réalisées.
Les auteurs ont identifié 28 études (30 articles, n=823 253 sujets) dans 13 pays, dans lesquelles la définition de la ruralité variait considérablement ! Dans ces travaux, il n’existe pas de différence dans l’incidence de l’ACEH entre les zones métropolitaines et rurales. Malgré une hétérogénéité statistique très importante entre les études, la probabilité d’un retour de la circulation spontanée à l’arrivée à l’hôpital était plus faible dans les zones rurales que dans les zones métropolitaines (OR = 0,53, IC à 95 % 0,40 à 0,70 ; I² = 89 % ; 5 études, n=90 934), tout comme la survie jusqu’à la sortie de l’hôpital/survie à 30 jours (OR = 0,52, IC à 95 % 0,38 à 0,71 ; I² = 95 % ; 15 études, n=18 837).
Loin des yeux, loin du cœur
Dans l’ensemble et sans surprise, les chances brutes de survie au sortir de l’hôpital sont estimées comme étant diminuées de 50 % dans les zones rurales comparativement aux zones métropolitaines. Cela suggère de nombreuses pistes d’amélioration de la pris en charge pré-hospitalière dans les zones rurales. Cette étude a également mis en évidence les défis majeurs que pose la normalisation de la définition des populations métropolitaines et rurales dans le contexte de la recherche sur les arrêts cardiaques.
Dr Bernard-Alex Gaüzère
jim.fr
RÉFÉRENCE
Smith A, Masters S, Ball S, Finn J. The incidence and outcomes of out-of-hospital cardiac arrest in metropolitan versus rural locations : A systematic review and meta-analysis. Resuscitation. 2023 Apr ;185:109655. doi : 10.1016/j.resuscitation.2022
Plutôt la lidocaïne que l’amiodarone pour un arrêt cardiaque à l’hôpital
Publié le 19/06/2023
Le décès par arrêt cardiaque soudain fait plus de 350 000 victimes par an aux États-Unis, que ce soit en dehors (ACEH) ou à l’intérieur de l’hôpital (ACIH). Les directives de l’American Heart Association Advanced Cardiac Life Support (ACLS) soutiennent, en plus de la défibrillation et des vasopresseurs, l’utilisation de médicaments antiarythmiques, notamment l’amiodarone ou la lidocaïne pour les arrêts cardiaques causés par une tachycardie ventriculaire ou une fibrillation ventriculaire (TV/FV), sans indication de préférence entre ces deux molécules.
Ces recommandations sont basées sur deux grands essais contrôlés randomisés comparant la lidocaïne et l’amiodarone dans la prise en charge de l’ACEH par TV/FV : ALIVE (Amiodarone versus Lidocaïne in Pre-hospital Cardiac Arrest Due to Ventricular Fibrillation) et ROC-ALPS (Resuscitation Outcomes Consortium Amiodarone, Lidocaïne, or Placebo Study). Par rapport au placebo, il a été montré que l’utilisation d’amiodarone ou de lidocaïne améliorait le taux de survie jusqu’à l’admission à l’hôpital, sans différence entre lidocaïne et amiodarone.
Il n’existe pas d’étude sur l’utilisation des antiarythmiques au cours de l’ACIH. L’objectif de cette étude de cohorte rétrospective s’appuyant sur un grand registre national était de comparer le devenir des patients ayant subi un ACIH causé par une TV/FV, réfractaire à la réanimation cardio-pulmonaire (RCP) et à la défibrillation, entre le 1er janvier 2000 et le 31 décembre 2014. Le résultat principal était le retour de la circulation spontanée (RCS). Les résultats secondaires étaient la survie à 24 heures, la survie jusqu’à la sortie de l’hôpital et une évolution neurologique favorable.
Un avantage très net
Parmi les 14 630 patients ayant subi un ACIH, 68,7 % (n = 10 058) ont été traités avec l’amiodarone et 31,3 % (n = 4 572) avec la lidocaïne. Lorsque toutes les covariables ont été statistiquement contrôlées, la lidocaïne a été associée, par rapport à l’amiodarone, à des probabilités statistiquement plus élevées d’obtenir les résultats suivants : (1) RCS (Odds ratio OR ajusté [AOR] 1,15, p = 0,01 ; effet marginal moyen [AME] 2,3 ; intervalle de confiance à 95 % IC 95 % 0,5 à 4,2) ; (2) survie à 24 heures (AOR 1,16 ; p = 004 ; AME 3,0 ; IC 95 % 0,9 à 5,1) ; (3) survie à la sortie de l’hôpital (AOR 1,19 ; p < 0,001 ; AME 3,3 ; IC 95 % 1,5 à 5,2) ; et (4) issue neurologique favorable à la sortie de l’hôpital (AOR 1,18 ; p < 0.001 ; AME 3,1 ; IC 95 % 1,3 à 4,9). Les résultats obtenus à l’aide des méthodes de score de propension étaient similaires à ceux des analyses de régression logistique multivariable.
En tenant compte de plusieurs limites
L’analyse observationnelle comporte un risque de confusion résiduel. En outre, font souvent défaut l’étiologie de l’arrêt cardiaque, la durée de la RCP, les paramètres hémodynamiques au cours de la réanimation, le score SAPS II, la gestion ciblée de la température ou la dose de médicaments administrés. De plus, les données relatives à l’administration préalable de lidocaïne ou d’amiodarone ne sont pas disponibles et ne peuvent pas être exclues comme facteur contribuant à la réussite ou à l’échec du traitement. Ceci s’ajoute à l’absence de documentation ou d’agents oraux tels que la mexilétine ou d’autres agents antiarythmiques avant la survenue de l’arrêt cardiaque.
Ainsi, si dans cette étude la lidocaïne semble donner de meilleurs résultats dans les ACIH, ce vieux débat n’est pas encore tranché.
Dr Bernard-Alex Gaüzère jim.fr
Référence
Wagner D, Kronick SL, Nawer H, et al. : Comparative Effectiveness of Amiodarone and Lidocaine for the Treatment of In-Hospital Cardiac Arrest. Chest. 2023 May ;163(5):1109-1119. doi : 10.1016/j.chest.2022.10.024.
Transplantation cardiaque après arrêt circulatoire du donneur : des résultats prometteurs
Publié le 14/06/2023
La transplantation cardiaque est limitée en France à l’utilisation de cœurs prélevés sur des donneurs en état de mort cérébrale ce qui permet l’évaluation in situ de la fonction cardiaque et de l’aptitude à la transplantation de l’allogreffe avant le prélèvement chirurgical. Les besoins en greffons cardiaques dépassant largement la disponibilité d’allogreffes de donneurs compatibles, l’utilisation de cœurs de donneurs décédés après arrêt circulatoire a fait l’objet d’une évaluation clinique dans des centres uniques en Australie et au Royaume-Uni.
Une machine de perfusion extra-corporelle a été développée afin de permettre de préserver et d’évaluer l’aptitude à la transplantation des cœurs de donneurs potentiels in situ, après la mort circulatoire. Les premiers résultats de la perfusion ex situ du cœur, limités à des cas isolés ou à des séries réalisées dans des centres uniques, sont encourageants. Cependant, aucun essai prospectif et contrôlé comparant les résultats cliniques après la transplantation d’un cœur provenant d’un donneur en état de mort circulatoire par rapport à un cœur provenant d’un donneur en état de mort cérébrale, n’est disponible.
Un essai randomisé de non-infériorité
D’où l’intérêt de l’essai Donors after Circulatory Death Heart Trial qui vise à déterminer si les résultats cliniques chez les patients ayant subi une transplantation avec un cœur réanimé par perfusion extra-corporelle portable après la mort circulatoire du donneur sont non inférieurs aux résultats des sujets ayant reçu un cœur préservé et réfrigéré de façon traditionnelle après la mort cérébrale du donneur.
Pour cela, des adultes candidats à une transplantation cardiaque ont été assignés dans un rapport 3:1 à recevoir, soit un cœur après la mort circulatoire du donneur ou un cœur provenant d’un donneur en état de mort cérébrale s’il était disponible en premier ; soit à recevoir uniquement un cœur après la mort cérébrale du donneur. Le critère d’évaluation principal était le taux de survie à 6 mois, ajusté au risque, des sujets tels qu’ils ont été finalement traités (donneur en mort circulatoire versus mort cérébrale). Le principal critère d’évaluation en matière de sécurité était la survenue d’événements indésirables graves associés au greffon cardiaque 30 jours après la transplantation.
Survie à 6 mois non inférieure
Parmi les 180 sujets qui ont bénéficié d’une transplantation, 90 ont reçu un cœur prélevé après la mort circulatoire et 90 un cœur prélevé après mort cérébrale. Au total, 166 greffés ont été inclus dans l’analyse primaire (80 ayant reçu un cœur d’un donneur en état de mort circulatoire et 86 celui d’un donneur en état de mort cérébrale).
La survie à 6 mois ajustée au risque a été de 94 % (IC à 95 %, 88 à 99) chez les receveurs d’un cœur provenant d’un donneur en état de mort circulatoire vs 90 % (IC à 95 %, 84 à 97) chez les receveurs d’un cœur provenant d’un donneur en état de mort cérébrale (différence moyenne des moindres carrés, -3 points de pourcentage ; IC à 90 %, -10 à 3 ; p < 0,001 pour la non-infériorité [marge, 20 points de pourcentage]). Il n’y a pas eu de différences substantielles entre les groupes en ce qui concerne le nombre moyen d’événements indésirables graves par patient 30 jours après la transplantation.
Un espoir malgré des limites
En raison de la nature de la transplantation et de la rareté des organes, et afin de protéger la place des candidats à la transplantation sur les listes d’attente, la conception de l’essai n’était pas en aveugle et permettait un croisement des traitements dans le cas où un cœur provenant d’un donneur en état de mort cérébrale était disponible pour un candidat qui avait été assigné au groupe "mort circulatoire".
Les auteurs ont été unanimes à reconnaître qu’une véritable randomisation prospective (1:1) pour recevoir un cœur provenant d’un donneur en état de mort cérébrale uniquement ou un cœur provenant d’un donneur en état de mort circulatoire uniquement, aurait été contraire à l’éthique, car elle aurait limité la disponibilité la plus précoce d’un donneur par ailleurs approprié. Un plan de randomisation 3:1 a été choisi, supposant que la plupart des futurs greffés du groupe « mort circulatoire » recevraient un cœur d’un donneur en mort cérébrale, ce qui produirait un nombre relativement égal de patients dans chaque groupe au fil du temps. Mais la disponibilité inattendue de cœurs provenant de donneurs en état de mort circulatoire a entraîné des différences apparentes entre les deux groupes.
Enfin, les résultats de cet essai sont à court terme ; les résultats à long terme et les complications tardives potentielles sont inconnues. Un suivi sur cinq ans permettrait de mieux comprendre les ramifications à long terme de la transplantation d’un cœur prélevé sur un donneur en état de mort circulatoire.
Dr Bernard-Alex Gaüzère jim.fr
Référence
Schroder JN, Patel CB, DeVore AD et al. Transplantation Outcomes with Donor Hearts after Circulatory Death. N Engl J Med. 2023 Jun 8 ;388(23):2121-2131. doi : 10.1056/NEJMoa2212438. PMID : 37285526.
Calcium dans l’arrêt cardiaque pédiatrique : définitivement non ?
Publié le 27/06/2023
Plus de 15 000 arrêts cardiaques pédiatriques en milieu hospitalier (ACPIH) se produisent chaque année aux États-Unis. Les directives de l’American Heart Association recommandent d’éviter l’administration systématique de calcium pendant la réanimation cardio-pulmonaire (RCP) pédiatrique et de limiter l’utilisation du calcium à des circonstances spécifiques pendant l’arrêt cardiaque, notamment l’hypocalcémie, l’hyperkaliémie, l’hypomagnésémie et le surdosage en inhibiteurs calciques documentés. Il n’empêche que l’administration de calcium pendant la RCP pédiatrique reste solidement ancrée dans les mœurs, bien que de nombreuses études, monocentriques ou de registre, n’en aient rapporté aucun bénéfice, voire des effets néfastes. Une étude multicentrique utilisant les données du National Registry of Cardiopulmonary Resuscitation a rapporté une association entre administration de calcium et diminution du taux de survie jusqu’à la sortie de l’hôpital et de survie avec une issue neurologique favorable à la sortie de l’hôpital, mais a été limitée par sa nature observationnelle et ses données issues d’un registre.
Une nouvelle étude pour trancher définitivement ?
L’objectif principal de cette analyse secondaire de données d’observation collectées prospectivement dans le cadre du projet ICU-RESUScitation étude était d’évaluer les relations entre l’utilisation du calcium lors d’un ACPIH et les résultats au sein d’une cohorte pondérée par un score de propension, d’enfants bénéficiant d’une RCP dans des unités de soins intensifs pédiatriques. Dans le cadre de ce projet, des données individuelles prospectives détaillées sont disponibles. Les enfants d’âge compris entre 37 semaines d’âge post-conceptionnel et 18 ans, ayant nécessité une RCP dans l’une des 18 unités de soins intensifs participantes ont été inclus. Les résultats comprenaient le retour soutenu de la circulation spontanée (ROSC) > 20 minutes, la survie jusqu’à la sortie de l’hôpital, la survie jusqu’à la sortie de l’hôpital avec un résultat neurologique favorable, et l’état fonctionnel à la sortie de l’hôpital. L’utilisation du calcium dans des sous-groupes pré-spécifiés a également été étudiée : nouveau-nés (≤ 1 mois), enfants en hyperkaliémie, en septicémie, en insuffisance rénale, chirurgie cardiaque avec pontage cardio-pulmonaire…
De moins bons résultats en termes de survie
Parmi les 1 100 arrêts cardiaques hospitaliers, l’âge médian était de 0,63 an (IQR 0,19-3,81) et 450 (41 %) d’entre eux ont reçu du calcium. Dans la cohorte pondérée, l’utilisation de calcium n’a pas été associée à une réanimation soutenue (aOR 0,87 ; IC 95 % : 0,61-1,24 ; p = 0,445), mais a été associée à des taux plus faibles de survie jusqu’à la sortie de l’hôpital (aOR 0,68 ; IC 95 % : 0,52-0,89 ; p = 0,005) et de survie avec une issue neurologique favorable à la sortie de l’hôpital (aOR 0,75 ; IC 95 % : 0,57-0,98 ; p = 0,038). Parmi les sous-groupes, l’utilisation de calcium a été associée à des taux plus faibles de survie à la sortie de l’hôpital, chez les enfants atteints de septicémie et d’insuffisance rénale.
Points forts et limites de l’étude
Les points forts sont la conception multicentrique, la collecte prospective de données et l’utilisation d’une cohorte pondérée en fonction de la propension pour réduire l’influence des variables confusionnelles potentielles sur les résultats. Les limites sont le manque de données concernant le moment de l’administration du calcium, ce qui exclut les analyses en fonction du temps. Les données de laboratoire ont été recueillies 2 à 6 heures avant la RCP et pourraient ne pas refléter les valeurs pendant l’arrêt. Il est important de noter que les taux de calcium sérique n’ont pas été enregistrées dans la base de données, pas plus que les indications relatives à l’utilisation du calcium. Seul un tiers des enfants disposait d’un cathéter artériel permettant de recueillir et d’analyser les formes d’ondes hémodynamiques.
Enfin, les puristes noteront qu’il s’agit d’une étude d’observation et que les associations décrites ne permettent pas de déduire une relation de cause à effet. Il n’empêche que voici une étude de plus qui pointe les effets délétères de l’apport de calcium lors de la RCP pédiatrique !
Dr Bernard-Alex Gaüzère jim.fr
Référence
Cashen K, Sutton RM, Reeder RW et coll. : Calcium use during paediatric in-hospital cardiac arrest is associated with worse outcomes, Resuscitation, Volume 185, 2023, 109673, ISSN 0300-9572. doi : 10.1016/j.resuscitation.2022.109673.
Quand de battre le cœur s’est arrêté, 10 ventilations mécaniques/minute pourraient suffire
Publié le 03/07/2023
La réanimation cardio-pulmonaire (RCP) de l’arrêt cardiaque extrahospitalier (ACEH) comporte les compressions thoraciques et la défibrillation, et l’administration d’oxygène dès que possible au moyen de respirations de sauvetage par des personnes formées. Cette réanimation de base est généralement suivie d’une réanimation avancée (ALS), avec gestion des voies respiratoires par des professionnels de santé spécialisés. Sur la base de l’avis d’experts, les recommandations actuelles de ventilation pendant l’ALS avec prothèse ventilatoire, se limitent à un rythme ventilatoire de 10 respirations par minute. Or, l’expérience et les recherches antérieures montrent que presque tous les patients qui subissent une RCP pour un ACEH sont en acidose respiratoire.
Un essai randomisé, contrôlé, monocentrique
Cette étude visait à évaluer les effets sur la ventilation, l’état acido-basique et le devenir des patients de l’augmentation de la fréquence ventilatoire (FR) de 10/min à 20/min à l’aide d’un respirateur mécanique pendant la RCP.
Cet essai a été mené auprès d’adultes bénéficiant d’une RCP comprenant une gestion avancée des voies aériennes et une ventilation mécanique proposée par le personnel d’une unité d’intervention médicale pré-hospitalière. La ventilation a été effectuée à l’aide d’un ventilateur à turbine (ventilation à volume contrôlé, volume courant=6 ml/kg de poids corporel idéal, pression positive en fin d’expiration PEEP=0 mmHg, fraction inspiratoire d’oxygène FiO2=100 %), la FR étant réglée à 10 ou 20 respirations/minute selon la semaine de randomisation. Lorsque cela a été possible, une cathéter artériel a été mis en place et une mesure des gaz sanguins artériels effectuée.
Pas de différence notable
L’étude a été interrompue prématurément en raison de la lenteur du recrutement. Quarante-six patients (23 par groupe) ont été inclus. Les patients du groupe 20/min ont reçu des volumes-minute expiratoires plus élevés [8,8 (6,8-9,9) vs 4,9 (4,2-5,7) litres, p < 0,001] sans augmentation de la pression moyenne des voies aériennes [11,6 (9,8-13,6) vs 9,8 (8,5-12,0) mmHg, p = 0,496] ou des pressions de pointe [42,5 (36,5-45,9) vs 41,4 (32,2-51,7) mmHg, p = 0,895]. Les taux de retour à une circulation spontanée [12/23 (52 %) vs 11/23 (48 %), p = 0,768], le pH médian [6,83 (6,65-7,05) vs 6,89 (6,80-6,97), p = 0,913] et la pCO2 médiane [78 (51-105) vs 86 (73-107) mmHg, p > 0,999] ne différaient pas entre les groupes.
Ainsi, 20 ventilations mécaniques par minute au lieu de 10 par minute pendant la RCP avancée augmentent les volumes de ventilation par minute, mais n’améliorent pas l’élimination du CO2, l’acidémie, l’oxygénation ou le taux de retour à une circulation spontanée.
Des limites à considérer
Cette étude n’a pas atteint le nombre calculé de patients nécessaire et manque donc de puissance. Il s’agissait d’une étude monocentrique, ce qui en limite la généralisation. Un ventilateur d’urgence à turbine a été utilisé pour la ventilation pendant la RCP, ce qui n’est peut-être pas représentatif de la pratique courante. La moyenne des relevés a été calculée sur la durée de la RCP ; les variations potentielles dans le temps n’ont donc pas été prises en compte.
Les résultats de l’analyse des gaz du sang n’ont pas été disponibles pour tous les patients pour des raisons logistiques. En outre, le moment de l’analyse des gaz du sang artériel n’a pas pu être défini avec précision pour les mêmes raisons. Enfin, les compressions thoraciques ont été effectuées manuellement sans l’aide d’outils de rétroaction ou de dispositifs de compression mécanique.
Dr Bernard-Alex Gaüzère
Référence
Prause G, Zoidl P, Eichinger M, et al. Mechanical ventilation with ten versus twenty breaths per minute during cardio-pulmonary resuscitation for out-of-hospital cardiac arrest : A randomised controlled trial. Resuscitation. 2023 Jun ;187:109765. doi : 10.1016/j.resuscitation.2023.109765.
Source : JIM.fr
Drowning in the USA
Publié le 29/06/2023
L’OMS estime que la noyade cause plus de 320 000 décès par an à travers le monde, représentant la troisième cause de décès par blessure involontaire. Aux États-Unis, la noyade est à l’origine de plus de 3 900 noyades mortelles non intentionnelles par an et de plus de 8 000 noyades non intentionnelles non mortelles, avec des disparités ethniques inquiétantes. Ces chiffres sont probablement sous-estimés. Les pays à revenu faible et intermédiaire compteraient pour 91 % des décès par noyade, mais il n’existe pas de consensus sur les statistiques et les facteurs relatifs à la noyade. Outre le manque de recherche sur le sujet, il existe peu de données sur les conditions de l’eau, l’activité au moment de l’accident, ainsi que sur l’implication des sauveteurs dans les arrêts cardiaques liés à la noyade aux États-Unis. Récemment, un registre sur la noyade a été établi dans le cadre du Cardiac Arrest Registry to Enhance Survival (CARES) afin de recueillir des données épidémiologiques nationales sur les arrêts cardiaques aux États-Unis.
Une analyse rétrospective de plus de 1 500 noyades aux USA
Le réseau CARES est une base de données des résultats préhospitaliers qui a récemment commencé à saisir des données spécifiques à la noyade. Le nouveau module CARES sur les noyades se concentre sur huit éléments, visant à recueillir les données les plus significatives : le volume et la température de l’eau, l’activité au moment de la submersion, l’intervenant qui a extrait le patient, les événements précipitants, la durée de la submersion et si la réanimation cardiopulmonaire (RCP) a été effectuée par un sauveteur en service.
Cette étude est une analyse descriptive rétrospective des patients noyés souffrant d’un arrêt cardiaque signalés au réseau CARES au cours des années 2020 et 2021, en mettant l’accent sur les huit nouveaux éléments de noyade et sur l’impact de la RCP par un sauveteur. Les données démographiques et les caractéristiques des incidents ont été recueillies. La survie jusqu’à la sortie de l’hôpital et les états neurologiques ont été comparés à l’aide de tests du chi carré de Pearson.
Peu de survivants
Parmi les 1 767 cas de noyade, 69,7 % étaient des hommes, 47,1 % caucasiens et 11,9 % ont survécu jusqu’à leur sortie de l’hôpital. Le plan d’eau était souvent un plan d’eau naturel (36,2 %) ou une piscine (25,9 %) et des passants ont extrait le patient de l’eau dans 42,7 % des cas. La natation était l’activité la plus courante au moment de la submersion (18,6 %), mais dans 50,2 % des cas, l’activité était inconnue ou manquante.
Par rapport à la RCP initiée par un service médical d’urgence, les chances de survie avec bon pronostic neurologique étaient significativement plus élevées dans le groupe RCP initiée par les passants (OR = 2,85, IC à 95 % 2,02-4,01).
Des difficultés à recueillir des données sur les noyades
Cette analyse de sous-ensemble de la base de données CARES n’inclut pas les personnes qui n’étaient pas en arrêt cardiaque à la suite d’une noyade, qui présentaient des signes manifestes de traumatisme ou pour lesquelles aucune réanimation n’a été tentée. Le grand nombre de données "manquantes" et "inconnues" dans les catégories "événement précipitant" et "activité au moment de la submersion" met en évidence les difficultés rencontrées par les services médicaux d’urgence pour obtenir ces informations. Près de 40 % des noyades sont documentées comme n’ayant pas fait l’objet d’un témoignage. Enfin, les deux premières années de collecte des données se sont déroulées pendant la pandémie de Covid-19, lorsque les fermetures de plages et d’autres stratégies de santé publique ont pu réduire la pratique d’activités aquatiques.
Dr Bernard-Alex Gaüzère (jim.fr)
Référence
Ryan K, Bui MD, Johnson B, et al ; CARES Surveillance Group. Drowning in the United States : Patient and scene characteristics using the novel CARES drowning variables. Resuscitation. 2023 ;187:109788. doi : 10.1016/j.resuscitation.2023.109788.
Arrêt cardiaque extra-hospitalier : l’hypercapnie au secours du pronostic neurologique ?
Publié le 19/07/2023
L’encéphalopathie hypoxique-ischémique est la principale cause de décès et d’invalidité chez les adultes réanimés après un arrêt cardiaque extrahospitalier (ACEH). La PaCo2 est un régulateur physiologique essentiel du tonus vasculaire cérébral : une hypercapnie augmente le débit sanguin cérébral jusqu’à 2 ml par 100 g de tissu cérébral pour chaque augmentation de 1 mm Hg de la PaCo2. Les directives internationales recommandent de viser la normocapnie pendant la réanimation chez ces patients. Cependant, la normocapnie peut être insuffisante pour restaurer et maintenir une perfusion cérébrale adéquate. Deux études observationnelles ont montré, après ajustement en fonction de la gravité de la pathologie, que l’hypercapnie était associée à une probabilité significativement plus élevée de retour à domicile et à de meilleurs résultats neurologiques à 12 mois, par rapport à l’hypocapnie ou à la normocapnie. De plus, même s’il n’était pas été suffisamment puissant pour évaluer les résultats centrés sur le patient, un essai randomisé multicentrique de phase 2 a montré que l’hypercapnie atténuait de manière significative la libération de l’énolase spécifique des neurones, un biomarqueur de lésion cérébrale ; 59 % des participants du groupe hypercapnie légère ont eu une récupération neurologique favorable à 6 mois vs 18 (46 %) dans le groupe normocapnie.
Un grand essai randomisé
Afin de préciser la cible de PaCo2 la plus efficace après un ACEH, un essai international, ouvert, randomisé, à l’initiative de l’investigateur TAME (Targeted Therapeutic Mild Hypercapnia after Resuscitated Cardiac Arrest) a testé l’hypothèse selon laquelle une hypercapnie légère améliorerait les résultats neurologiques à 6 mois par rapport à une normocapnie ciblée. 1 700 adultes comateux réanimés après un ACEH de cause présumée cardiaque ou inconnue ayant eu un retour soutenu de la circulation spontanée (pendant au moins 20 minutes sans compression thoracique) ont été inclus dans 63 USC de 17 pays. Ils ont été répartis de façon aléatoire dans un rapport 1:1 soit dans un groupe recevant 24 heures d’hypercapnie légère (n=847, PaCo2 cible 50 à 55 mm Hg) ou soit maintenus en normocapnie (n=853, Paco2 cible 35 à 45 mm Hg). Le résultat principal était un état neurologique favorable, défini comme un score de 5 (indiquant une incapacité modérée inférieure) ou plus à 6 mois, tel qu’évalué à l’aide de l’échelle GOS (Glasgow Outcome Scale) (plage de 1 [décès] à 8, les scores les plus élevés indiquant un meilleur résultat neurologique). Les résultats secondaires comportaient le décès survenu dans les 6 mois.
La capnie n’y ferait rien
Une issue neurologique favorable à 6 mois a été observée chez 332 des 764 patients (43,5 %) du groupe hypercapnie légère et chez 350 des 784 (44,6 %) du groupe normocapnie (RR 0,98 ; IC 95 %, 0,87 à 1,11 ; p = 0,76). L’hypercapnie légère ciblée n’a donc pas permis d’obtenir de meilleurs résultats neurologiques à 6 mois qu’une normocapnie ciblée.
Le décès dans les 6 mois suivant la randomisation est survenu chez 393 des 816 patients (48,2 %) du groupe hypercapnie légère et chez 382 des 832 (45,9 %) du groupe normocapnie (RR 1,05 ; IC 95 %, 0,94 à 1,16). L’incidence des événements indésirables n’a pas différé de manière significative entre les groupes.
Connaitre les limites
Tout d’abord, le personnel soignant était au courant de l’affectation des interventions. De plus l’hypercapnie était fréquente lors de la randomisation et peut avoir atténué la différence de résultats entre les groupes. Enfin l’essai n’a inclus que des participants ayant subi un ACEH de cause présumée cardiaque ou inconnue, et la plupart d’entre eux ont présenté un arrêt cardiaque avec un rythme choquable et une réanimation par un témoin. Par conséquent, ces résultats ne sont pas entièrement applicables à d’autres causes d’arrêt cardiaque.
Dr Bernard-Alex Gaüzère
RÉFÉRENCE
Eastwood G, Nichol AD, Hodgson C et al. Mild Hypercapnia or Normocapnia after Out-of-Hospital Cardiac Arrest. N Engl J Med. 2023 Jul 6 ;389(1):45-57. doi : 10.1056/NEJMoa2214552. PMID : 37318140.
source : jim.fr
Faut-il transférer les arrêts cardiaques extrahospitaliers ST- vers un Centre dédié ?
Publié le 05/09/2023
Il existe d’importantes variations régionales en matière de survie après un arrêt cardiaque extra-hospitalier (ACEH) réanimé, attribuables à la formation du personnel soignant, la spécificité du centre de prise en charge, en plus des caractéristiques du patient. Il est bien établi que la régionalisation des soins améliore le pronostic des patients atteints d’une pathologie à délai critique, en augmentant le nombre de patients traités dans ces centres et par conséquent, les compétences et l’expérience des soignants. Il existe une forte volonté internationale de créer des réseaux d’arrêt cardiaque sur la base d’un bénéfice potentiel en matière de survie.
La mise en œuvre de systèmes de soins pré-hospitaliers pour la prise en charge de l’ACEH fonctionnerait de la même manière que les réseaux pour l’infarctus du myocarde avec sus-décalage du segment ST (STEMI), le personnel ambulancier assurant l’identification rapide et l’acheminement des patients vers un centre d’arrêt cardiaque désigné.
Les soins post-arrêt avec des interventions précoces et le traitement de la cause sous-jacente ont fait leurs preuves et pourraient être mieux dispensés dans un centre spécialisé ; cependant, les études d’observation donnent des résultats contradictoires en raison de variables confondantes, notamment le biais de sélection et l’hétérogénéité des soins, et la création d’un réseau d’arrêt cardiaque entraînerait des défis logistiques et des implications financières importants.
862 malades randomisés à l’initiative de l’International Liaison Committee on Resuscitation
L’essai ARREST de supériorité prospectif, parallèle, ouvert, randomisé, multicentrique et contrôlé a été mené afin de déterminer si l’acheminement des patients vers un centre d’arrêt cardiaque réduisait le nombre de décès comparativement à la norme de soins actuels, c’est-à-dire l’acheminement après réanimation vers un le service d’urgences le plus proche.
Les 862 patients recrutés présentaient un retour de la circulation spontanée à la suite d’un ACEH sans sus-décalage du segment ST (ST-) ; ils ont été répartis au hasard (1:1) sur le lieu de leur arrêt cardiaque par le personnel du London Ambulance Service pour être admis soit dans l’un des sept centres d’arrêt cardiaque de Londres (n=431, 50 %) ou bien pour être admis dans le service d’urgences le plus proche géographiquement dans l’un des 32 hôpitaux londoniens (n=431, 50 %).
Les patients présentant un STEMI ont été exclus de l’étude, car chez eux, il existe des preuves solides du bénéfice d’une stratégie invasive précoce. Le résultat principal était la mortalité toutes causes confondues à 30 jours, analysé dans la population en intention de traiter (ITT) excluant ceux dont le statut de mortalité était inconnu. Les résultats en matière de sécurité ont également été analysés dans la population en ITT.
Pas de réduction des décès malgré le transfert vers un centre spécialisé
Après exclusion de certains participants en raison de l’absence de consentement ou d’un statut de mortalité inconnu, l’analyse primaire a concerné 411 participants dans le groupe du centre d’arrêt cardiaque et 412 dans le groupe de soins standard. Parmi ces 822 participants, 560 (68 %) étaient des hommes. La cause de l’ACEH a été identifiée dans près de deux tiers des cas, il s’agissait alors pour la grande majorité d’arythmie primaire, et dans moins d’un cas sur 5 de cardiomyopathie primaire.
Le critère d’évaluation principal, la mortalité à 30 jours, a été atteint chez 258 des 411 participants (63 %) du groupe du centre d’arrêt cardiaque et chez 258/412 (63 %) des participants du groupe de soins standard (IC à 95 % : 0-90-1-11 ; p=0,96). Des événements indésirables graves ont concerné 8/414 (2 %) et 3/413 (1 %) des participants, respectivement, dont aucun n’a été jugé lié à l’intervention de l’essai.
La principale limite de cet essai est qu’il a été réalisé à Londres…
Les résultats de cette étude, réalisée au sein d’une zone géographique restreinte densément peuplée, sont difficilement généralisables aux zones rurales. Le London Ambulance Service a des temps de réponse rapides et des temps de transit courts, et fournit des soins pré-hospitaliers de haute qualité, ce qui pourrait limiter la généralisation à des systèmes plus étendus géographiquement ou à des temps de transit plus longs, et à des systèmes situés dans des zones non urbaines.
Dr Bernard-Alex Gaüzère
RÉFÉRENCE
Patterson T, Perkins GD, Perkins A, and al ; ARREST trial collaborators. Expedited transfer to a cardiac arrest centre for non-ST-elevation out-of-hospital cardiac arrest (ARREST) : a UK prospective, multicentre, parallel, randomised clinical trial. Lancet. 2023 Aug 25:S0140-6736(23)01351-X. doi : 10.1016/S0140-6736(23)01351-X.
jim.fr
L’adrénaline dans l’arrêt cardiaque extrahospitalier, des résultats troublants…
Publié le 12/09/2023
Les taux d’incidence de l’arrêt cardiaque extra-hospitalier (ACEH) varient entre 30 et 60 pour 100 000 personnes-années. Seuls 11 à 30 % des victimes survivent jusqu’à leur sortie de l’hôpital. Les directives actuelles recommandent l’utilisation d’une ou plusieurs doses de 1 mg d’adrénaline pendant la RCP chez l’adulte afin d’augmenter les chances de rétablissement de la circulation spontanée (RCS), en raison de ses effets de stimulation des récepteurs α dans le système vasculaire périphérique qui augmente les résistances vasculaires systémiques, la pression diastolique de l’aorte et la contractilité cardiaque. Cette justification physiologique a été étayée par les premières études non humaines, mais les données de haute certitude soutenant son efficacité dans l’amélioration du pronostic chez l’Homme sont limitées.
Certaines données d’observation suggèrent une amélioration de la survie jusqu’à la sortie de l’hôpital après un ACEH, alors que d’autres suggèrent que l’adrénaline est associée à une augmentation de la RCS, mais pas de la survie avec un bon résultat fonctionnel, voire pourraient être associées à de plus mauvais pronostics.
Evaluer l’efficacité de l’adrénaline, une priorité
L’évaluation des données randomisées concernant l’utilisation de l’adrénaline est une priorité, en particulier en ce qui concerne la réponse à la dose et la comparaison avec le placebo.
Des méta-analyses traditionnelles antérieures ont montré que l’adrénaline améliore la survie globale en cas d’ACEH, mais en se limitant aux quelques essais comparant directement l’adrénaline à un placebo. D’où l’intérêt de cette analyse systématique et de cette méta-analyse en réseau d’essais contrôlés randomisés (ECR), qui a permis d’exploiter les données cumulées de tous les essais dans une condition particulière et d’examiner les effets de traitements n’ayant pas auparavant fait l’objet de comparaison.
C’est ainsi qu’ont été évalués, chez des adultes victimes d’un ACEH, les effets de : l’adrénaline à dose normale (1 mg ou 0,01 - 0,02 mg/kg), l’adrénaline à dose élevée (dose unique ≥ 5 mg ou ≥ 0,1 mg/kg), l’association d’adrénaline à dose normale et de vasopressine, et la vasopressine seule (sans adrénaline), en les comparant l’un à l’autre et à un placebo ou à l’absence de traitement.
L’hypothèse était que la dose standard d’adrénaline serait supérieure aux autres agents en matière d’amélioration de la survie et des résultats fonctionnels. Puis, ont été réalisées des méta-analyses en réseau distinctes pour les patients victimes d’un ACEH choquable ou non choquable avec l’hypothèse que l’adrénaline serait bénéfique dans le cas d’un ACEH non choquable, mais pas dans le cas d’un ACEH choquable.
L’approche Grading of Recommendations, Assessment, Development, and Evaluation a servi à évaluer le niveau de certitude des preuves. Les résultats comprenaient le retour de la circulation spontanée (RCS), la survie jusqu’à l’admission à l’hôpital, la survie jusqu’à la sortie de l’hôpital et la survie avec un bon résultat fonctionnel.
Plus de 21 000 patients inclus dans 18 essais : taux de survie augmenté jusqu’à l’admission mais pas jusqu’à la sortie de l’hôpital
Par rapport au placebo ou à l’absence de traitement, l’adrénaline à forte dose (Odds Ratio OR, 4,27 ; intervalle de confiance à 95 % IC 95 %, 3,68 - 4,97), l’adrénaline à dose normale (OR, 3,69 ; IC 95 %, 3,32 - 4,10) et l’adrénaline associée à la vasopressine (OR, 3,54 ; IC 95 %, 2,94 - 4,26) ont toutes augmenté le taux de RCS. L’adrénaline à forte dose (OR, 3,53 ; IC 95 %, 2,97 - 4,20), l’adrénaline à dose standard (OR, 3,00 ; IC 95 %, 2,66 - 3,38) et l’adrénaline associée à la vasopressine (OR, 2,79 ; IC 95 %, 2,27 - 3,44) ont toutes augmenté le taux de survie jusqu’à l’admission à l’hôpital par rapport au placebo ou à l’absence de traitement.
Mais surprise ! Aucun de ces agents n’a augmenté le taux de survie jusqu’à la sortie de l’hôpital ou la survie avec un bon résultat fonctionnel par rapport au placebo ou à l’absence de traitement.
Par rapport au placebo ou à l’absence de traitement, l’adrénaline à dose normale a amélioré la survie jusqu’à la sortie de l’hôpital chez les patients présentant un rythme non choquable (OR, 2,10 ; IC 95 %, 1,21 - 3,63), mais pas chez ceux présentant un rythme choquable (OR, 0,85 ; IC 95 %, 0,39 - 1,85).
D’importantes limitations
Au total, 99,2 % des patients provenaient d’ECR où ils avaient été inclus quel que soit leur rythme initial. Des analyses de sous-groupes ont tenté de surmonter cette hétérogénéité, sans avoir pu évaluer les résultats fonctionnels dans ces sous-groupes.
Les données étaient insuffisantes pour permettre des méta-analyses en réseau plus granulaires (telles que celles comparant l’activité électrique sans pouls à l’asystolie) ou pour évaluer l’état fonctionnel à plus long terme, et ces sous-populations et ces résultats méritent d’être étudiés de manière plus approfondie.
Les études incluses ont été menées au cours de plusieurs décennies et sur plusieurs continents, ce qui fait craindre une variabilité substantielle des systèmes de prise en charge pré-hospitalière, des protocoles de RCP, des protocoles de défibrillation, de la qualité de la RCP fournie et du traitement après la réanimation cardio-pulmonaire.
Enfin, la plupart des ECR ont protocolisé l’utilisation de l’adrénaline, mais pas celle de la vasopressine.
Faut-il pour autant modifier nos pratiques dans la réanimation de l’arrêt cardiaque extrahospitalier ?
Dr Bernard-Alex Gaüzère jim.fr
Référence
Shannon M. Fernando, Rebecca Mathew, Behnam Sadeghirad et al. : Epinephrine in Out-of-Hospital Cardiac Arrest : A Network Meta-analysis and Subgroup Analyses of Shockable and Nonshockable Rhythms, CHEST, Volume 164, Issue 2, 2023, Pages 381-393, ISSN 0012-3692. doi : 10.1016/j.chest.2023.01.033.
Faut-il transférer les arrêts cardiaques extrahospitaliers ST- vers un Centre dédié ?
Publié le 05/09/2023
Il existe d’importantes variations régionales en matière de survie après un arrêt cardiaque extra-hospitalier (ACEH) réanimé, attribuables à la formation du personnel soignant, la spécificité du centre de prise en charge, en plus des caractéristiques du patient. Il est bien établi que la régionalisation des soins améliore le pronostic des patients atteints d’une pathologie à délai critique, en augmentant le nombre de patients traités dans ces centres et par conséquent, les compétences et l’expérience des soignants. Il existe une forte volonté internationale de créer des réseaux d’arrêt cardiaque sur la base d’un bénéfice potentiel en matière de survie.
La mise en œuvre de systèmes de soins pré-hospitaliers pour la prise en charge de l’ACEH fonctionnerait de la même manière que les réseaux pour l’infarctus du myocarde avec sus-décalage du segment ST (STEMI), le personnel ambulancier assurant l’identification rapide et l’acheminement des patients vers un centre d’arrêt cardiaque désigné.
Les soins post-arrêt avec des interventions précoces et le traitement de la cause sous-jacente ont fait leurs preuves et pourraient être mieux dispensés dans un centre spécialisé ; cependant, les études d’observation donnent des résultats contradictoires en raison de variables confondantes, notamment le biais de sélection et l’hétérogénéité des soins, et la création d’un réseau d’arrêt cardiaque entraînerait des défis logistiques et des implications financières importants.
862 malades randomisés à l’initiative de l’International Liaison Committee on Resuscitation
L’essai ARREST de supériorité prospectif, parallèle, ouvert, randomisé, multicentrique et contrôlé a été mené afin de déterminer si l’acheminement des patients vers un centre d’arrêt cardiaque réduisait le nombre de décès comparativement à la norme de soins actuels, c’est-à-dire l’acheminement après réanimation vers un le service d’urgences le plus proche.
Les 862 patients recrutés présentaient un retour de la circulation spontanée à la suite d’un ACEH sans sus-décalage du segment ST (ST-) ; ils ont été répartis au hasard (1:1) sur le lieu de leur arrêt cardiaque par le personnel du London Ambulance Service pour être admis soit dans l’un des sept centres d’arrêt cardiaque de Londres (n=431, 50 %) ou bien pour être admis dans le service d’urgences le plus proche géographiquement dans l’un des 32 hôpitaux londoniens (n=431, 50 %).
Les patients présentant un STEMI ont été exclus de l’étude, car chez eux, il existe des preuves solides du bénéfice d’une stratégie invasive précoce. Le résultat principal était la mortalité toutes causes confondues à 30 jours, analysé dans la population en intention de traiter (ITT) excluant ceux dont le statut de mortalité était inconnu. Les résultats en matière de sécurité ont également été analysés dans la population en ITT.
Pas de réduction des décès malgré le transfert vers un centre spécialisé
Après exclusion de certains participants en raison de l’absence de consentement ou d’un statut de mortalité inconnu, l’analyse primaire a concerné 411 participants dans le groupe du centre d’arrêt cardiaque et 412 dans le groupe de soins standard. Parmi ces 822 participants, 560 (68 %) étaient des hommes. La cause de l’ACEH a été identifiée dans près de deux tiers des cas, il s’agissait alors pour la grande majorité d’arythmie primaire, et dans moins d’un cas sur 5 de cardiomyopathie primaire.
Le critère d’évaluation principal, la mortalité à 30 jours, a été atteint chez 258 des 411 participants (63 %) du groupe du centre d’arrêt cardiaque et chez 258/412 (63 %) des participants du groupe de soins standard (IC à 95 % : 0-90-1-11 ; p=0,96). Des événements indésirables graves ont concerné 8/414 (2 %) et 3/413 (1 %) des participants, respectivement, dont aucun n’a été jugé lié à l’intervention de l’essai.
La principale limite de cet essai est qu’il a été réalisé à Londres…
Les résultats de cette étude, réalisée au sein d’une zone géographique restreinte densément peuplée, sont difficilement généralisables aux zones rurales. Le London Ambulance Service a des temps de réponse rapides et des temps de transit courts, et fournit des soins pré-hospitaliers de haute qualité, ce qui pourrait limiter la généralisation à des systèmes plus étendus géographiquement ou à des temps de transit plus longs, et à des systèmes situés dans des zones non urbaines.
Dr Bernard-Alex Gaüzère
jim.fr
Référence
Patterson T, Perkins GD, Perkins A, and al ; ARREST trial collaborators. Expedited transfer to a cardiac arrest centre for non-ST-elevation out-of-hospital cardiac arrest (ARREST) : a UK prospective, multicentre, parallel, randomised clinical trial. Lancet. 2023 Aug 25:S0140-6736(23)01351-X. doi : 10.1016/S0140-6736(23)01351-X.
Arrêt cardiaque (aux Urgences) : le calcium, c’est bien fini
Publié le 15/11/2023
L’utilisation empirique du calcium dans les arrêts cardiaques (AC) est depuis longtemps un sujet de controverse, avec toutefois un argument physiopathologique en faveur d’un bénéfice potentiel en raison du rôle du calcium en tant qu’inotrope positif, vasopresseur et médiateur de la contractilité du muscle cardiaque. Plusieurs études datant du début des années 1980 sont en faveur de l’administration de calcium, bien que l’effet positif sur le retour de la circulation spontanée n’ait pas atteint de signification statistique. Depuis, des études observationnelles plus petites ont fait état de résultats mitigés et l’utilisation empirique du calcium lors d’un AC n’est plus recommandé, notamment par l’ American Heart Association en 2020. Malgré ces recommandations, le calcium est encore utilisé chez environ 30 % des patients en AC.
Un essai récent contrôlé randomisé évaluant le calcium dans les AC extrahospitaliers a été interrompu prématurément en raison d’une tendance à un effet néfaste. Mais, force est de constater que la majorité des essais, y compris celui-ci, n’ont inclus qu’un nombre relativement restreint de patients. Des résultats supplémentaires provenant d’ensembles de données plus importants pourraient-ils apporter des informations complémentaires à cette discussion, d’autant que des recommandations récentes visent à éviter de nouvelles études interventionnelles sur le calcium en cas d’arrêt cardiaque ?
Une vaste étude de cohorte rétrospective
Dans cette étude, les auteurs ont voulu évaluer l’association entre l’administration de calcium à des adultes en AC aux services d’urgences de deux hôpitaux universitaires californiens entre 2011 et 2019, et la survie jusqu’à l’admission dans un autre service hospitalier.
Les dossiers des 781 patients inclus ont permis de constater que l’administration de calcium aux urgences lors d’un AC a été associée à une diminution de la survie jusqu’à l’admission dans un autre service hospitalier (RR 0,74 ; IC à 95 % 0,66-0,82).
Ces résultats sont restés significatifs après ajustement sur l’âge et le sexe, la présence de témoins lors de l’AC, le constat d’un rythme cardiaque choquable (RR 0,60 ; IC à 95 % 0,50-0,72 ) ou non choquable (RR 0,87 ; IC à 95 % 0,76-0,99). Les risques relatifs pour l’association entre l’administration de calcium et la survie à l’admission dans un autre service hospitalier étaient également similaires entre deux modèles basés sur des scores de propension : le modèle d’appariement de propension du voisin le plus proche (RR 0,79 ; IC à 95 % 0,68-0,89) et le modèle d’ajustement de régression pondéré par propension inverse (RR 0,75 ; IC à 95 % 0,67-0,84).
Certaines limites à prendre en compte
Le principal résultat de survie à l’admission à l’hôpital est un indicateur imparfait par rapport à la mortalité à 30 jours, au score de Rankin modifié ou à d’autres mesures de résultats à plus long terme centrées sur le patient. La nature observationnelle de l’étude introduit un risque de biais. Les données étaient limitées dans la mesure où elles ne permettaient pas de connaître la formulation ou la dose totale de calcium administrée.
Toutefois, chaque patient ayant reçu du calcium en a reçu au moins 1 gramme (sous forme de gluconate ou de chlorure de calcium), ce qui suggère l’absence de sous-dosage. Il pourrait également y avoir un biais de sélection appelé « biais de durée de réanimation », qui postule qu’une exposition est plus susceptible de se produire lors d’un arrêt cardiaque plus long, donc avec des doses de calcium plus importantes. Étant donné que les longues durées de réanimation sont fortement associées à des résultats plus péjoratifs, les auteurs ont tenté d’atténuer cette limitation grâce à un ajustement de régression et à une modélisation du score de propension.
Étant donné l’absence de résultats statistiques significatives provenant d’études plus petites et plus robustes sur le plan méthodologique sur ce sujet, ces résultats confirment les précédents, ajoutant un argument contre l’utilisation empirique du calcium dans les arrêts cardiaques.
Dr Bernard-Alex Gauzère
Jim.fr
RÉFÉRENCE
Dillon DG, Wang RC, Shetty P et al. Efficacité de l’administration de calcium aux urgences en cas d’arrêt cardiaque : une évaluation rétrospective sur 9 ans. Réanimation. 2023 octobre ; 191 : 109933. est ce que je : 10.1016/j.resuscitation.2023.109933.
Contrôler la température après un arrêt cardiaque n’améliore pas la survie, ça se confirme
Publié le 04/12/2023
En 2021, l’essai Hypothermia vs Normothermia after Out-of-Hospital Cardiac Arrest a été publié, ce qui a donné lieu à une revue systématique de tous les aspects de l’utilisation du contrôle de la température après un arrêt cardiaque (AC). Sur la base de cette revue systématique, le Comité international de liaison sur la réanimation (ILCOR) a mis à jour son consensus scientifique avec recommandation de traitement pour suggérer une prévention active de la fièvre en ciblant une température inférieure à 37,5°C pour les patients qui restent comateux après le retour de la circulation spontanée suite à un AC (recommandation faible, données probantes d’un niveau de confiance faible).
Des changements similaires ont été apportés aux recommandations thérapeutiques du Conseil européen de réanimation (ERC) et de la Société européenne de médecine de soins intensifs (ESICM). Récemment, une revue Cochrane mise à jour par Arrich et coll. a rapporté un effet bénéfique de l’hypothermie thérapeutique (32 à 34°C) sur le pronostic neurologique, mais sans aucun effet sur la survie.
Cette revue systématique et méta-analyse, mise à jour de celle de 2021, avait pour but d’analyser les études menées chez des adultes ayant subi un AC s’intéressant à tous les aspects du contrôle de la température, y compris le moment opportun pour la débuter, le niveau de température, la durée, la méthode et le réchauffement, afin d’éclairer les recommandations internationales. Elle a interrogé les bases PubMed, Embase et le registre Cochrane des essais contrôlés, le 31 mai 2023. Les données ont été regroupées à l’aide de modèles à effets aléatoires. La certitude des preuves a été évaluée à l’aide de GRADE.
Pas de bénéfice sur la survie, mais les intervalles de confiance ne peuvent pas exclure un effet potentiel…
Six nouveaux essais ont été identifiés. Le risque de biais a été évalué comme intermédiaire pour la plupart des critères de jugement. En ce qui concerne le contrôle de la température avec un objectif de 32 à 34°C par rapport à la normothermie ou à 36°C, deux nouveaux essais ont été identifiés. Le contrôle de la température avec un objectif de 32 à 34°C n’a pas entraîné d’amélioration de la survie (risque relatif RR : 1,06 [IC 95 % : 0,91-1,23]) ni d’évolution neurologique favorable (RR : 1,27 [IC 95 % : 0,89-1,81]) 90 à 180 jours après l’arrêt cardiaque (preuve de faible certitude). L’analyse des sous-groupes selon le lieu de l’arrêt cardiaque (à l’hôpital ou extrahospitalier) a donné des résultats similaires.
Une analyse de sensibilité de neuf essais comparant un objectif à 32-34°C à la normothermie ou à 36 °C pour obtenir des résultats neurologiques favorables à tout moment n’a pas non plus montré d’amélioration des résultats (RR : 1,14 [IC à 95 % 0,98-1,34]).
De nouveaux essais individuels comparant l’hypothermie à 31 et celle à 34°C, un contrôle de la température pendant 12-24 heures à une durée de 36 heures, un réchauffement de 0,25 à 0,5 °C/heure et l’effet du contrôle de la température avec la prévention de la fièvre n’ont révélé aucune différence dans les résultats.
Cette revue, a montré qu’il existe d’importantes lacunes dans les connaissances sur des sujets tels que les objectifs de température hypothermique, le taux de réchauffement et le contrôle de la fièvre.
La limite des méta-analyses
Une fois un article inclus, la qualité de l’étude est ignorée et l’essai est uniquement pondéré en fonction du nombre d’événements et du type d’analyse (par exemple, effets fixes ou aléatoires). De même, la généralisation potentielle des résultats est ignorée. Or, dans cette revue, bon nombre des essais les plus récents (Nielsen, Lascarrou, Dankiewicz, Wolfrum) sont d’une qualité méthodologique supérieure et reflètent davantage les soins contemporains post-arrêt cardiaque que les essais antérieurs, dont beaucoup datent de plus de 20 ans. L’importance de ce constat a également été illustrée par l’analyse de sensibilité excluant les essais présentant un risque élevé de biais et les essais de plus de 10 ans ne montrant aucun effet du contrôle de la température entre 32 et 34°C avec des intervalles de confiance plus étroits.
Dr Bernard-Alex Gaüzère
jim.fr
Référence
Granfeldt A, et al. ; International Liaison Committee on Resuscitation ILCOR Advanced Life Support Task Force. Temperature control after adult cardiac arrest : An updated systematic review and meta-analysis. Resuscitation. 2023 Oct ;191:109928. doi : 10.1016/j.resuscitation.2023.109928. Epub 2023 Aug 7. Erratum in : Resuscitation. 2023 Nov 22 ;194:110052.
Réanimation en salle de naissance : mise à jour des recommandations
Dr Jean-Marc Retbi | 02 Février 2024
Jim.fr
Les directives concernant la prise en charge du cordon ombilical des nouveau-nés selon leur terme, ainsi que les dispositifs et interfaces optimaux pour administrer une ventilation à pression positive pendant la réanimation ont été actualisées.
L’American Heart Association et l’American Academy of Pediatrics ont mis en ligne le 16 novembre 2023 une mise à jour conjointe des dernières recommandations pour la réanimation des nouveau-nés à la naissance (1). Les précédentes recommandations, datant de 2020, mettaient l’accent sur le clampage retardé du cordon, la ventilation en pression positive intermittente (PPI), y compris pour les bébés nés dans un liquide méconial, et la chaîne de survie en cas d’arrêt cardiaque (2). Elles étaient assorties d’un algorithme pour la réanimation cardio-respiratoire.
La mise à jour de 2023 ne modifie ni les recommandations ni l’algorithme de 2020, mais elle apporte des précisions sur les indications du clampage retardé du cordon ombilical et sur le choix du matériel de ventilation assistée en se basant sur quatre revues systématiques réalisées par l’International Liaison Committee on Resuscitation (ILCOR).
De nouvelles orientations concernant la gestion du cordon ombilical
Concernant la gestion du cordon ombilical, la mise à jour prend en compte l’âge gestationnel (AG) :
1) Pour les nouveau-nés à terme à terme et peu prématurés (AG ≥34 semaines) :
– S’ils ne nécessitent pas de réanimation, le clampage retardé du cordon (délai ≥30 secondes) peut être bénéfique par comparaison avec le clampage précoce (avant 30 secondes). Chez ces enfants, la traite du cordon n’est pas plus bénéfique que le clampage retardé.
– S’ils nécessitent une réanimation parce que « non vigoureux », la traite du cordon est acceptable, comparée au clampage précoce du cordon.
2) Pour les grands prématurés (AG <34 semaines) qui ne nécessitent pas de réanimation :
– Le clampage retardé du cordon peut être bénéfique par comparaison avec le clampage précoce.
– Si le clampage retardé du cordon n’est pas possible pour des raisons techniques, la traite du cordon est une alternative acceptable entre 28 et 34 semaines, mais pas en dessous de 28 semaines parce qu’elle est associée à un excès d’hémorragies intraventriculaires sévères.
Ces recommandations ne sont fondées que sur les effets immédiats de la transfusion placento-fœtale résultant du clampage retardé du cordon. Elles ne se prononcent pas sur la gestion du cordon des grands prématuré qui ont besoin d’une réanimation.
Choix du matériel pour la ventilation en PPI
Concernant la ventilation en PPI chez les nouveau-nés non intubés, la mise à jour est centrée sur le choix de l’appareil d’insufflation (ballon gonflé par le débit d’un gaz, ballon auto-expansif ou système à pièce en T), et de l’interface avec l’enfant (masque facial, canules nasales ou masque laryngé) :
1) L’utilisation d’un système à pièce en T, type NeoPuff, avec ou sans pression résiduelle expiratoire, est préférable à celle d’un ballon auto-expansif, en particulier chez les prématurés.
Toutefois, un ballon auto-expansif doit être disponible pour pallier à un arrêt inopiné de l’arrivée du gaz comprimé qui fait fonctionner le système à pièce en T ou un ballon gonflé par le débit d’un gaz.
2) Chez les nouveau-nés d’AG ≥34 semaines, un masque laryngé est acceptable à la place d’un masque facial.
La réussite de l’insertion d’un masque laryngé implique une formation des opérateurs. L’efficacité du masque laryngé n’est pas évaluée dans les réanimations « poussées », qui comportent un massage cardiaque externe et l’instillation intratrachéale de médicaments.
References
Yamada NK, Szyld E, Strand ML, et al ; American Heart Association and American Academy of Pediatrics. 2023 American Heart Association and American Academy of Pediatrics Focused Update on Neonatal Resuscitation : An Update to the American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Pediatrics. 2024 Jan 1 ;153(2):e2023065030. doi : 10.1542/peds.2023-065030.
Aziz K, Lee HC, Escobedo MB, et al. Part 5 : Neonatal Resuscitation : 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation. 2020 Oct 20 ;142(16_suppl_2):S524-S550. doi : 10.1161/CIR.0000000000000902.
Arrêt cardiaque des plus jeunes : un meilleur pronostic au cours des dernières années
Dr Bernard-Alex Gauzere | 01 Mars 2024
source : jim.fr
Si le taux de survie des enfants et des jeunes adultes après arrêt cardiaque extrahospitalier a triplé au cours des 30 dernières années, la mortalité reste élevée, soulignant la nécessité de poursuivre les efforts pour atténuer les facteurs de risque et optimiser la survie.
Chez les enfants, les étiologies des arrêts cardiaques (ACR) diffèrent de celles des adultes. Ils sont principalement dus à une hypoxie ou à une asphyxie prolongée causée par une insuffisance respiratoire ou circulatoire, alors que les arrêts cardiaques chez les adultes sont généralement causés par une tachycardie ventriculaire/fibrillation ventriculaire due à une maladie coronarienne ou à une insuffisance cardiaque.
Alors que les premiers programmes de formation à la réanimation cardio-pulmonaire (RCP) ont été lancés dans les années 1970, la survie des enfants et des jeunes adultes victimes d’ACR est restée faible, même après l’introduction de directives pédiatriques spécifiques en 1983. L’accent avait été mis sur la prévention. Cependant, des études récentes indiquent une augmentation de la survie à la suite d’un ACR, dans tous les groupes d’âge.
Plus de 4 000 ACR extrahospitaliers chez des moins de 30 ans entre 1990 et 2020
Les auteurs ont émis l’hypothèse que la mise en œuvre plus large des directives de RCP pédiatrique au fil du temps, ainsi que l’amélioration de la formation des professionnels de la santé, ont participé à l’amélioration de la survie, en particulier chez les malades les plus jeunes. Pour l’explorer, ils se sont penchés sur le registre suédois des arrêts cardiaques ayant bénéficié d’une RCP qui a permis d’étudier la survie à court et à long terme ainsi que les causes des ACR au cours d’une période de 30 ans. La cohorte étudiée comprenait 4 804 personnes âgées de 0 à 30 ans, victimes d’un ACR entre 1990 et 2020, chez qui une RCP avait été pratiquée. Les participants ont été stratifiés en fonction de groupes d’âge et de la période au cours de laquelle l’ACR s’est produit.
Globalement, la survie à 30 jours a augmenté de 7 % à 20 % au cours de la période de 30 ans. Chez les enfants de moins de 1 an, le taux de survie à 30 jours après ACR est passé de 2 % (période 1990-1994) à 19 % (2015-2020). La durée médiane avant l’initiation de la RCP est passé de 14 minutes (1990-2000) à 2 minutes (2015-2020). Le taux de survie à 10 ans a été élevé chez les personnes ayant survécu aux trente premiers jours. Par rapport à la période de référence (1990-1994), la probabilité de survie en 2015-2020 a été de 3,00 (IC 95 % : 1,43, 6,94 ; p = 0,006).
La survenue d’une TV ou d’une FV comme rythme initial était peu fréquente dans la cohorte d’âge la plus jeune (0 à 10 ans), avec une incidence allant de 3 % à 9 %. Le lieu de l’ACR variait selon les groupes d’âge : 60 % ont subi un ACR à domicile, sauf dans le groupe des plus jeunes où ce chiffre était de 90 %. Le pourcentage global d’ACR en présence de témoins était d’environ 40 %, et au total, 60 % ont bénéficié d’une RCP par ces témoins.
Des étiologies différentes selon l’âge
L’étiologie des ACR a présenté des variations significatives dans les différents groupes d’âge, mais est restée relativement constante au fil du temps. Le syndrome de mort subite du nourrisson représentait plus de 60 % des ACR chez les enfants de moins de 1 an. L’autre cause principale d’arrêt cardiaque chez les plus jeunes était la maladie cardiaque (12 %) et l’étouffement (5 %). L’étouffement représentait 12 % des causes d’ACR dans la tranche d’âge de 1 à 5 ans, tranche dans laquelle la noyade était la principale cause (28 %), tout comme dans le groupe des 6 à 10 ans (19 %). Dans cette tranche d’âge, les accidents représentaient 16 % et les maladies cardiaques 14 %.
Les maladies cardiaques étaient responsables de 21 % des ACR chez les enfants de 11 à 15 ans, suivis des accidents (13 %) et des noyades (10 %). À cet âge, 13 % des arrêts cardiaques étaient causés par un suicide et 2 % par une surdose. Cette tendance s’est maintenue dans le groupe d’âge des 16 à 20 ans. Chez les jeunes adultes, l’overdose était la principale cause d’arrêt cardiaque (29 %, n = 715). Les causes liées à la maladie mentale ont donc représenté un pourcentage substantiel de cas.
Conclusion encourageante
En Suède, le taux de survie après un ACR chez les enfants et les jeunes adultes a été multiplié par trois au cours des 30 dernières années. La mortalité globale reste toutefois élevée, ce qui souligne la nécessité de poursuivre les efforts visant à atténuer les facteurs de risque et à optimiser la survie.
Bien qu’il s’agisse d’un vaste ensemble de données exhaustives à l’échelle nationale, il n’a pas été possible de connaitre la qualité de la RCP ou l’algorithme utilisé individuellement. En outre, la fiabilité de la saisie des données présente quelques carences, qu’il s’agisse de paramètres ou de cas manquants.
References
Fovaeus H, Holmen J, Mandalenakis Z, et al. Out-of-hospital cardiac arrest : Survival in children and young adults over 30 years, a nationwide registry-based cohort study. Resuscitation. 2024 Feb ;195:110103. doi : 10.1016/j.resuscitation.2023.110103.
— -
Arnaud BASSEZ
IADE
Administrateur
Enseignant CESU-formateur AFGSU