Principaux faits
- À l’échelle mondiale, le nombre de cas d’obésité a presque triplé depuis 1975.
- En 2016, plus de 1,9 milliard d’adultes – personnes de 18 ans et plus – étaient en surpoids. Sur ce total, plus de 650 millions étaient obèses.
- 39% des adultes âgés de 18 ans et plus étaient en surpoids en 2016 et 13% étaient obèses. La plupart de la population mondiale vit dans des pays où le surpoids et l’obésité font davantage de morts que l’insuffisance pondérale.
- La plupart de la population mondiale vit dans des pays où le surpoids et l’obésité tuent plus de personnes que l’insuffisance pondérale.
- En 2019, 38 millions d’enfants de moins de 5 ans étaient en surpoids ou obèses.
- En 2016, plus de 340 millions d’enfants et d’adolescents âgés de 5 à 19 ans étaient en surpoids ou obèses.
- On peut prévenir l’obésité.
source : who.int/fr
Anesthésie de l’obèse ou anesthésie pour la chirurgie bariatrique
- Étymologie du mot bariatrique
(XXe siècle) Composé du grec βάρος baros (« poids ») et ἰατρός, iatros (« médecin » → voir -iatrie).
– I - Généralités :
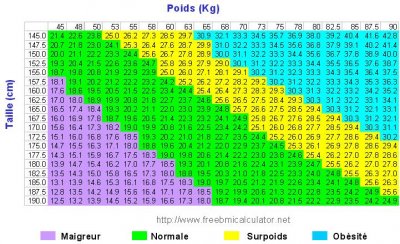
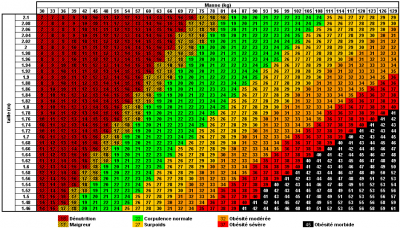
BMI : Body Mass Index = poids en kg / taille au carré en mètres.
- Normal = 22 - 28 kg/m2.
- Obésité morbide : BMI > 35
– Calcul du poids idéal (FORMULE DE BROCA, FORMULE DE LORENTZ, FORMULE DE CREFF, FORMULE DE MONNEROT-DUMAINE)
On peut utiliser cette formule du poids idéal théorique (PIT)
– P = x + 0,91(taille en cm-152,4)
- x = 50 pour les hommes
- x = 45,5 pour les femmes
ou cette formule : 22 x taille au carré
-
- Le calcul de l’IMC selon l’OMS : poids/taille(au carré). Norme >18.5<25
-
- Formule de Lorentz : calcule le poids idéal
– homme = taille en cm-100-(taille en cm)-150/4
– femme = taille en cm-100-(taille en cm)-150/2.5
- Formule de Lorentz : calcule le poids idéal
-
- Poids corrigé : 0.4x (poids vrai-poids idéal)
On peut aussi télécharger des applications smartphones qui facilitent grandement les calculs, ou consulter les tableaux ci-dessous
Quelques données
- Près de 55 000 séjours en 2014 pour chirurgie bariatrique (x2 depuis 2010)
- En France, 6 900 000 français obèses. 550 000 avec obésité morbide en 2012
- Obésité abdominale 41,6% des hommes (
- tour de taille > ou = à 94 cm), 48,5% des femmes (tour de taille > ou = à 80 cm)
- 45% des obèses présentent un RGO
Facteurs de risque cardio vasculaire
| HTA traitée | 17.6% |
| diabète traité | 5.8% |
| tabagisme | 17.1% |
| dyslipidémie | homme 17.2% - femme 14.7% |
| 2 facteurs de risques cardio vasculaire | homme 74.2% - femme 48.1% |
| probabilité de 3 facteurs de risque cardio vasculaire | x14 |
Comorbidités
SAOS 11.5%
- sévère avec IMC > 35kgm2 10 à 20%
- non diagnostiquée malgré la présence de ronflements près de 25%

2 types d’obésité :
- tronculaire ou androïde : risque de maladies cardio-vasculaires et diabète
- gynoïde : hanche & cuisse
– II- Obésité morbide :
surtout androïde.
1) Appareil respiratoire :
- diminution des volumes pulmonaires
- anomalie du rapport ventilation/perfusion, en position couchée ++
- Pickwick (endormissements brutaux) et apnée du sommeil
2) Cardio-vasculaire :
- augmentation volume circulant et Qc
- augmentation pré & post charge
- VG dilaté (surtout si HTA)
3) Endocrine :
- augmentation intolérance au glucose et diabète
4) Gastro-intestinal :
augmentation PIA (Pressions Intra Abdominales) =>
- augmentation de la fréquence des hernies hiatales
- augmentation du volume des sécrétions gastriques
5) Contrôle des voies aériennes :
- limitation mobilité rachis cervical par graisse (flexion & extension)
- grosse langue
- chute voile du palais pharynx
- cela entraîne difficulté pour ventiler au masque
6) Pharmacologie :
- modification médicaments lipophiles :
– thiopental :
augmentation volume apparent de distribution
clairance idem
augmentation ½ vie d’élimination
– benzodiazépine :
augmentation volume de distribution
augmentation ½ vie d’élimination
– alfentanil, sufentanyl :
augmentation ½ vie d’élimination
– fentanyl :
idem sujet normal - curares :
– Célocurine :
augmentation activité pseudocholinestérase => dose = 1,2 à 1,5 mg/kg
– Norcuron, Pavulon :
délai de récupération allongé si administrés en mg/kg => à administrer selon poids idéal
– Tracrium :
idem sujet normal
– Rocuronium (esméron) 1,2 mg/kg sans ventiler le patient. Très bonne dénitrogénation au préalable, intubation sous monitorage TOF.
NB : Avoir du Bridion (Sugammadex) dans la salle.
– Les opioides
– curares, les antagonistes
– Les neuroleptiques et les benzodiazépines
– Les hypnotiques
III - Problèmes péri-opératoires :

1) Installation de la salle :
- table, appuis
- ventilateur puissant et adpaté
2) Prémédication :
Antagonistes des récepteurs H2 de l’histamine
Molécules
– ranitidine
– cimétidine (tagamet effervescent)
Inhibiteurs de la pompe à proton = IPP
Ces médicaments agissent sur la pompe à proton des cellules pariétales de l’estomac, ils sont indiqués contre les ulcères d’estomac.
Molécules
- oméprazole
- lezoméprazole
- pantoprazole
- lansoprasole
- diminuer benzodiazépine
3) Anesthésie générale : = intubation trachéale
– Prévalence de l’intubation difficile du patient obèse 14 à 15%
– Augmentation du risque d’intubation difficile selon l’IMC
- IMC de 25 à 35 kgm2 : +24% (OR 1,24)
- IMC > ou = à 35 kgm2 : + 42% (OR 1,42)
En cas de SAOS, les éléments ci-dessous sont multipliés par 2
- désaturation post opératoire
- évènements cardiaques
- admission en soins intensifs
- insuffisance respiratoire
- préoxygénation
- séquence estomac plein
- contrôle capno +++ (cf. difficultés auscultation)
- fréquence hypoxie surveillance SpO2
- antagoniser les curares (l’apport du sugammadex est très certainement un atout pour ce type de chirurgie)
4) ALR :
intérêt de rechercher le plexus avec un neurostimulateur ou un échographe
variabilité des besoins en AL pour l’anesthésie rachidienne => TITRER !
extension du bloc rachidien avec Marcaïne 0,5 % augmente avec le BMI => piquer plus bas.
- Mécanisme : compression VCI congestion veines extradurales => augmentation du volume du canal rachidien
- augmentation du blocage des muscles respiratoires
- supplémenter en O2, éviter sédation et analgésie parentérale
5) Post-op :
– Complications en SSPI vs sujet non obèse
- Complications respiratoires 33% vs 7%
- incapacité à respirer profondément 26% vs 4%
- Augmentation de la durée du séjour 120 minutes vs 84 minutes
- Bloc neuro musculaire résiduel multiplie le risque par 5,7
- recours fréquent aux soins intensifs
- hypoxémie +++
- analgésie : techniques IM ou SC imprévisibles => PCA.
source : site de Frank Paillard
Les données statistiques sont issues de la plaquette " Zoom sur le patient obèse" laboratoire MSD et sa référence bibliographique.
– A consulter sans modération.
En marge : un blog d’une opérée d’un by-pass
-Le NES & le BED
Petit rappel : le night eating syndrome (NES) and binge eating disorder (BED) sont des troubles que l’on retrouve dans 1.5% de la population
La technique du by-pass
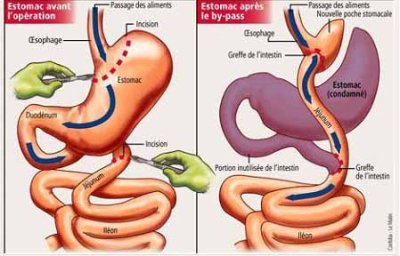
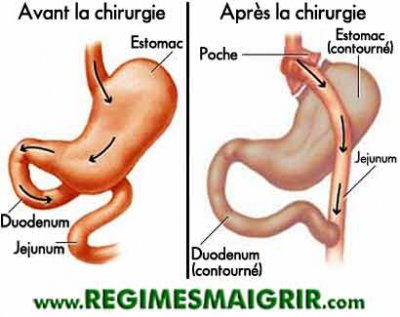
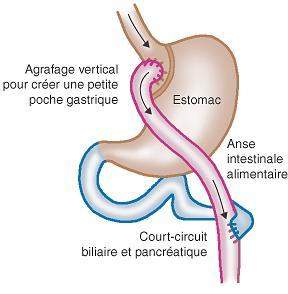
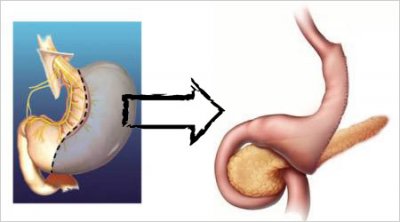
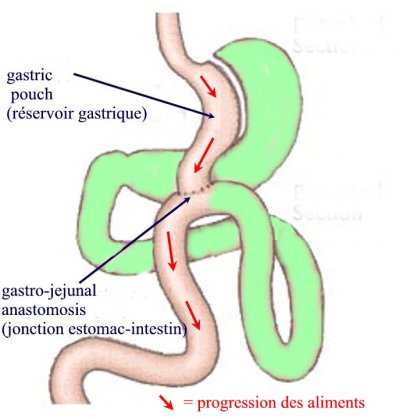
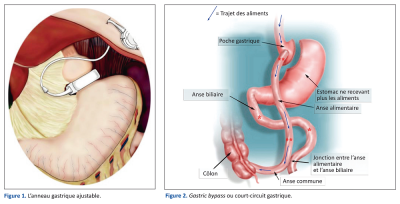
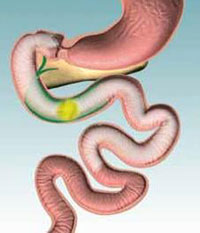
Introduite et développée par Mason, en 1969, cette intervention associe une réduction de la capacité gastrique et une petite malabsorption. Elle consiste à faire une trans-section verticale de l’estomac de façon à isoler une poche proximale de capacité restreinte (10 à 30 ml) où arrivent les aliments. Séparée du reste de l’estomac, celle-ci est ensuite reliée directement au jéjunum par l’intermédiaire d’une anastomose gastro-jéjunale sur anse en Y (voir schéma).
Les aliments passent ainsi directement dans l’intestin en court-circuitant non seulement la plus grande partie de l’estomac (d’où le nom de l’intervention) mais également le duodénum et le jéjunum proximal.
Très en vogue aux Etats-Unis, cette intervention est très délicate, notamment par cœlioscopie et le risque opératoire est plus élevé que celui des gastroplasties par anneau ou par agrafage. Il s’agit en effet d’une procédure qui requiert deux anastomoses dont l’une techniquement difficile à la partie haute de l’estomac, d’accès peu aisé chez l’obèse, d’où un taux de fistules anastomotiques qui est de 2 à 4% et une mortalité opératoire qui est de l’ordre de 0,5 à 1 %.
En revanche, elle induit une perte de poids plus rapide et plus importante qui s’explique par trois mécanismes : une restriction alimentaire liée à la petite poche gastrique et au passage très rapide des aliments dans l’intestin, une malabsorption intestinale dont le degré est fonction de la longueur du jéjunum exclu et un « dumping syndrome » (malaise avec tachycardie) qui entraîne une réaction d’aversion envers les aliments sucrés.
- Suites opératoires
Un bon suivi médical pendant les premières années est primordial. En général le chirurgien voit son patient tous les 3 mois pendant la première année. Ensuite une consultation tous les 6 mois doit suffire. Il faut surveiller attentivement les carences ou troubles pouvant survenir durant toute la période d’amaigrissement et la stabilisation.
Deux ans plus tard, la perte pondérale moyenne est de plus de 70 % de l’excès de poids initial et le taux de succès de l’intervention (perte supérieure à 50 % de l’excès de poids initial) est de 90 % en cas d’obésité morbide (BMI inférieur à 50) et de prés de 50 % pour les patients atteints d’obésité morbide (BMI supérieur à 50).
Un petit regain de poids peut être observé au-delà de la deuxième année mais dans la grande majorité des cas, la perte de poids obtenue se maintient avec le temps. Par ailleurs, le by-pass gastrique améliore rapidement le métabolisme du glucose, comme le montre l’étude de Pories, qui rapporte une guérison du diabète préopératoire dans 80 % des cas, même quand la perte est de moins de 50 % du poids en excès.
- Avantages & Inconvénients du by-pass
Un avantage important est le confort alimentaire. En effet, le by-pass gastrique est nettement moins contraignant que les méthodes restrictives. Les patients peuvent manger de tout mais en petite quantité comme après une gastrectomie totale et il n’y a habituellement pas de diarrhée, de vomissements ou d’oesophagite par reflux. De plus, l’alimentation passe beaucoup mieux, et il est même possible de boire un peu pendant le repas, contrairement à la gastroplastie (avec un anneau, si vous buvez, ça remplacera votre nourriture...).
La mastication est néanmoins un élément important pour bien s’alimenter : la digestion commence avec la salive !
Le « dumping syndrome » (malaise avec tachycardie : le patient transpire fortement et est pris d’une grosse fatigue. Ce malaise passe après une phase de repos de 30 à 45 minutes. Ce phénomène est dû à un ingestion de matière dense en sucre) est le seul inconvénient fonctionnel de cette technique mais, d’une part, il est inconstant et, d’autre part, il peut être contrôlé par une alimentation pauvre en glucides et de plus, dans la majorité des cas, il s’amende avec les années.
Enfin, bien qu’il puisse être incommodant, il est souvent très bénéfique car il contribue à la perte de poids et à son maintien.
Il arrive également que l’opéré sente un "blocage", qui se produit lors d’ingestion de nourriture trop rapidement, provoquant une douleur assez violente au niveau de sternum , et des spasmes pouvant durer jusqu’à 20 minutes. Il y a deux possibilités : soit la nourriture est régurgitée , soit elle est est digérée normalement... Il faut éviter de se mettre dans cette situation durant les trois premiers mois de la convalescence post-opératoire, afin de ne pas provoquer de complications au niveau de la cicatrisation interne
Un autre inconvénient notable lié au by-pass du duodénum et des premières anses jéjunales, est le risque de carences nutritionnelles, notamment en fer, en calcium, en folates et en vitamine B12, mais celles-ci peuvent être évitées et contrôlées en grande partie par la rigueur du suivi et par la prise régulière de suppléments en vitamines et en oligo-éléments.
Un dernier problème est le devenir et la difficulté d’exploration de la poche gastrique exclue. En effet, elle n’est accessible ni à l’exploration endoscopique ni au transit radio opaque.
- Pour qui ? Pour quoi ?
Comparé aux procédures restrictives, le bypass gastrique est plus efficace en termes de perte de poids et le succès de l’intervention dépend beaucoup moins du patient car les contraintes alimentaires sont nettement moins importantes (par rapport à l’anneau qui transforme votre estomac en sablier, le by-pass permet d’avoir un système de malabsorption. C’est à dire qu’en plus de la quantité d’aliments qui est limitée, le corps absorbera moins de calories).
En revanche, le geste chirurgical est techniquement plus difficile non seulement à « ventre ouvert » mais surtout par coelioscopie, d’où un risque chirurgical qui est un peu plus élevé. Pour certains auteurs cette intervention représente l’étalon or, notamment aux Etats-Unis, mais du fait du risque encouru, il est raisonnable de la réserver à certaines indications : en premier lieu, les hernies hiatales non réductibles, les oesophagites sévères, car dans ce cas le bypass gastrique permet non seulement d’obtenir une perte de poids substantielle, mais de plus, il est similaire à une diversion duodénale totale, ce qui supprime le reflux.
Viennent ensuite les contre-indications des procédures restrictives : absence de sensation de satiété, troubles graves du comportement alimentaire et les patients qui ne veulent pas de contraintes alimentaires draconiennes.
Les « sweet eaters », c’est-à-dire les patients ressentant une attirance particulière pour les aliments sucrés liquides ou semi liquides à haut pouvoir calorique (sodas, crèmes, desserts...) ont été des sujets d’études. Plusieurs d’entre elles montrent en effet que ces personnes perdent moins de poids après une gastroplastie qu’après une dérivation gastrique. C’est pourquoi il est suggéré de leur proposer d’emblée un by-pass parce que le dumping syndrome associé entraîne une réaction aversive envers ce type d’aliment.
Les super obèses (BMI égal ou supérieur à 50 kg/m²) sont des patients chez lesquels un by-pass gastrique peut être discuté d’emblée. La présence d’un diabète instable, difficile à équilibrer est également un argument en faveur du by-pass gastrique. Celui-ci permet en effet dans plus de 80% des cas de guérir rapidement et durablement le diabète associé à l’obésité.
Les autres indications du bypass sont les reprises chirurgicales pour échec ou complications après une première gastroplastie : sténose du chenal d’évacuation et/ou oesophagite sévère après une gastroplastie verticale bandée ; dilatation non réductible de la poche gastrique proximale lorsque celle-ci est secondaire à des excès alimentaires et enfin absence d’amaigrissement ou reprise pondérale a long terme lorsque ces échecs sont le fait d’une adaptation alimentaire.
En effet certains échecs sont secondaires à des problèmes chirurgicaux : anneau gastrique placé trop haut, re-perméation de la ligne d’agrafes et dans ce cas une correction du montage chirurgical initial peut parfois être proposée.

- Conseils
Pour éviter tous soucis lors d’une hospitalisation future ou chez un spécialiste, il est vivement conseillé de demander une copie du compte rendu opératoire (1 page généralement) au chirurgien et l’avoir toujours sur soi. Ceci afin de permettre au médecin qui vous soigne de prendre en compte votre gastroplastie dans son diagnostic et/ou traitement.
Après intervention, éviter tous les médicaments gastro-toxiques, (anti-inflammatoires par voie orale ou en piqûre). Un bon réflexe peut être de demander à son chirurgien une lettre à son généraliste : les médecins ne savent pas tous ce qu’implique une gastroplastie par anneau ou by-pass.
La perte de poids peut s’étaler de 12 à 18 mois suivant le patient, avant d’atteindre le poids idéal après une gastroplastie. Mais il ne faut pas perdre espoir, il y aura sûrement des paliers, le corps s’affine au fil du temps
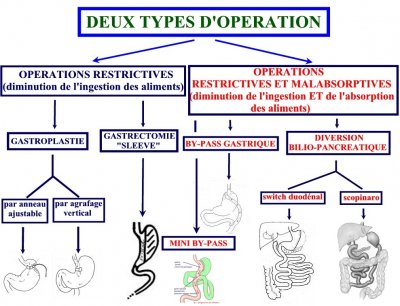
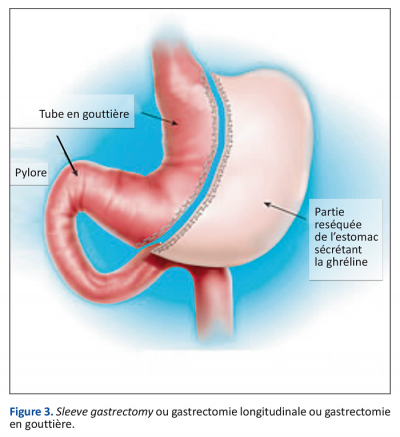
L’intervention de la Sleeve gastrectomie
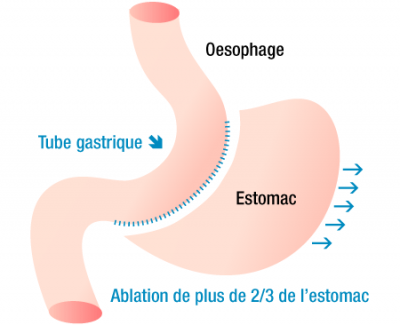
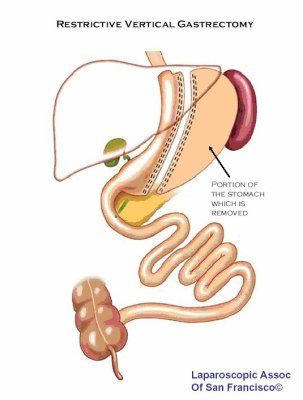
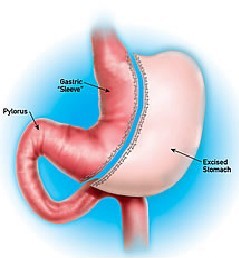
L’intervention de la Sleeve gastrectomie ou " gastroplastie verticale calibrée avec résection gastrique " consiste à retirer une grande partie de l’estomac, pour former un tube. Le mot anglais signifie "manche".
La technique de la sleeve gastrectomie découle d’une amélioration de deux techniques chirurgicales classiques très utilisées dans l’univers de la chirurgie bariatrique : la technique de Magenstrasse et Mill, et la technique de la gastroplastie verticale calibrée de Mason et Mc Lean. En effet, dans son principe, la « sleeve gastrectomie » se réapproprie l’essentiel du mode opératoire de ces deux techniques d’interventions chirurgicales dont notamment la méthode de rétrécissement du volume de l’estomac par le système de l’agrafage gastrique.
Même si elle s’inspire effectivement du système de l’agrafage, la sleeve gastrectomie reste quand même plus radicale que les deux modes opératoires précédents puisqu’elle implique avant tout l’ablation définitive d’une grande partie de l’estomac près des deux tiers. Ce n’est qu’une fois cette ablation réalisée en vue de rétrécir la poche gastrique que des agrafes sont ensuite posées tout le long de la ligne de section, soit près de 25 cm, pour refermer l’estomac.
Les aliments vont d’abord être ralentis pendant leur passage dans le tube, puis être évacués très rapidement dans l’intestin grêle.
La Sleeve agit par plusieurs mécanismes qui s’associent :
Une restriction (comme la gastroplastie).
Une diminution du taux de ghrêline, qui est l’hormone de la faim, ce qui entraîne un désintérêt pour la nourriture (attention : ce mécanisme d’action n’est pas efficace sur les éventuelles compulsions).
- Avantages et inconvénients
La Sleeve est une intervention complexe, avec une hospitalisation de 3 à 5 jours en moyenne.
La Sleeve est une intervention récente, ses résultats à long terme (plus de 5 ans) sont mal connus.
La gastrectomie verticale calibrée avec résection gastrique présente un certain nombre d’avantages par rapport aux autres techniques de chirurgie bariatrique. Ainsi, outre le rétrécissement significatif de la poche gastrique qui réduit considérablement les facultés d’absorption alimentaire du patient, l’ablation d’une grande partie de l’estomac contribue également beaucoup, sur le plan métabolique, à doter le patient d’une faculté de satiété rapide. En effet, les cellules des parois de l’estomac étant connues pour sécréter une des hormones de la faim, la « ghréline », en en sectionnant une grande partie, près des deux tiers, le chirurgien « dote » le patient d’une faculté de satiété rapide. Mis à part ce premier aspect, la sleeve gastrectomie offre également l’avantage au patient d’éviter des méthodes de gastroplastie extrêmement contraignantes comme l’anneau gastrique, puisque contrairement à celles-ci, cette technique n’exige aucune fixation de corps étranger dans l’organisme. Un avantage qui a le mérite par ailleurs d’épargner au patient des vomissements fréquents. Enfin, bien que la méthode soit encore trop récente pour une analyse en profondeur de ses effets secondaires à terme, il semblerait néanmoins qu’elle présente à son actif des résultats plus qu’encourageants. Effectivement, d’après de récentes études scientifiques menées sur 216 patients qui ont subi l’opération, il a été constaté que généralement ceux-ci perdent en moyenne 58,5 % de leur poids initial dans l’année qui suit l’intervention, et près de 83 % au bout de 2 ans seulement.
La perte de poids est habituellement de l’ordre de 4 kgs par mois, pendant les 6 premiers mois, puis de 2 à 4 kgs par mois.
Cette intervention a été initialement proposée chez les patients ayant un IMC très élevé (>50), et chez lesquels, pour des raisons techniques, un bypass peut s’avérer dangereux. La sleeve leur permet de perdre environ 40 kgs avant de passer, si la perte de poids stagne, à un bypass, qui devient plus facile à réaliser.
Actuellement, certaines équipes proposent cette intervention comme remplacement de la gastroplastie pour les raisons suivantes :
- - Elle entraine une sensation rapide de satiété, comme la gastroplastie.
- - Elle ne nécessite pas la mise en place d’un corps étranger (anneau gastrique).
- - Les vomissements sont moins fréquents qu’avec la gastroplastie.
- - Elle diminue le taux de ghrêline, et donc la sensation de faim, comme dans le bypass.
D’après les très rares études scientifiques disponibles, la perte de poids moyenne est de 60% de l’excès de poids en un an, ce qui est un résultat intermédiaire entre la gastroplastie et le bypass.
La dénutrition et les carences vitaminiques sont rares.
Aucune supplémentation orale n’est nécessaire. Un bilan biologique après une perte de poids de 25 à 30 kgs est réalisé. Il montre quelquefois des petits déficits vitaminiques qui sont facilement compensés par voie orale.
La Sleeve n’est pas réversible. Cependant, dans un certain nombre de cas, le tube risque de se dilater au bout de 3 à 4 ans, et n’a plus aucune efficacité.
Les habitudes alimentaires doivent être modifiées :
3 repas et éventuellement 2 collations.
Les vomissements sont assez rares.
Un suivi régulier par une équipe multi disciplinaire est obligatoire.
2 Prises de sang sont nécessaires la première année, puis 1 prise de sang par an, pour rechercher un déficit vitaminique.
Même si jusqu’ici, les études ont démontré que la sleeve gastrectomie figure parmi les méthodes de gastroplastie les moins risquées, de rares cas de complications ont été tout de même observés sur certains patients. Les principales complications relevées sont entre autres la phlébite, l’embolie pulmonaire, les apnées du sommeil, mais aussi et plus spécifiquement des cas de fistules, par rupture accidentelle de la ligne d’agrafes qui, dans la majorité des cas avérés, a provoqué des abcès et des hémorragies. Ces cas extrêmes sont toutefois très rares puisque les études démontrent que seuls 1 à 2 % des patients opérés en sont victimes. Le seul gros risque réside surtout en réalité sur la possibilité d’une réduction exagérée de la poche gastrique (sténose). Les études montrent que 4 % des patients en souffrent à l’occasion d’une telle opération. Néanmoins, malgré ces risques, aucun patient n’a encore succombé jusqu’ici d’une opération de sleeve gastrectomie.
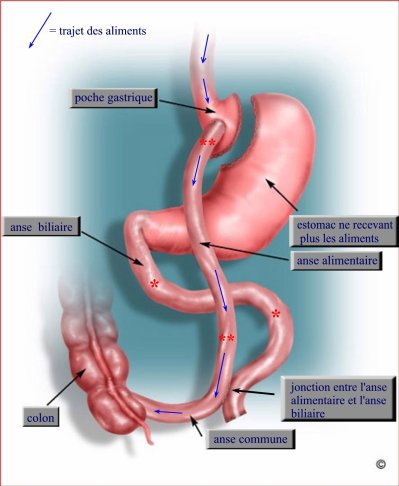
Le mini-bypass gastrique
Intervention chirurgicale plus récente et techniquement plus aisée car elle supprime une suture digestive. Semble être une alternative satisfaisante au bypass gastrique classique.
Le possible reflux de bile vers l’estomac impose la création d’un réservoir gastrique plus long que dans le bypass classique.
- L’intervention réalisée sous cœlioscopie dure entre 45min et 1h30.
- La durée de séjour est de 24heures à 48 heures.
- L’opération est réversible et réalisée par laparososcopie.
- Le taux de complications post-opératoires est inférieur à 4% (fistules, abcès, saignement)
Les résultats à long terme du mini-bypass gastrique doivent encore faire l’objet d’une évaluation plus complète mais semblent être encourageants et superposables à ceux du bypass classique.
Cette technique impose également au patient la prise de compléments vitaminés, de calcium, de fer et de zinc.
Contrairement au bypass classique où il n’existe pas, le reflux de bile peut, dans de rares cas, être symptomatique (brûlant et:ou régurgitations amères)
(source : chirurgie-digestive.com)
Tableau comparatif GASTROPLASTIE - SLEEVE GASTRECTOMIE- BYPASS GASTRIQUE - MINI BYPASS GASTRIQUE
Le site mangerbouger
Calculatrice universelle de la biométrie médicale corporelle (anthropométrie) et outil de conversion des unités de mesures métriques et britanniques
Utilisation : indiquez la taille, le poids corporels et l’âge (en utilisant l’une des unités de mesure de cette calculatrice)
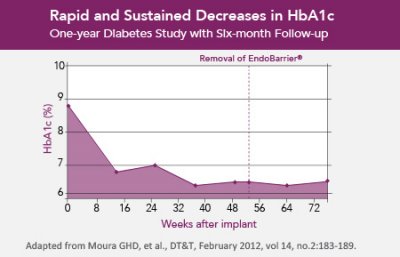
Le système ENDOBARRIER
En mai 2012, un patient souffrant d’obésité modérée bénéficiait pour la première fois en France, de la gaine endoluminale ENDOBARRIER® au CHRU de Lille. Sans recours à la chirurgie, ce dispositif mini-invasif entraîne une perte de poids tout en prévenant le diabète et en corrigeant les lipides. Depuis, d’autres patients (environ 150 en France à ce jour, 1500 dans le monde) ont reçu ce nouveau traitement interventionnel avec des résultats qui semblent prometteurs notamment sur le syndrome métabolique.
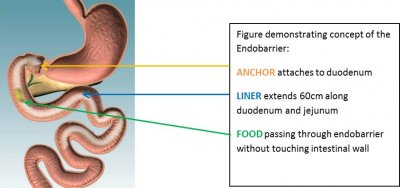
L’ENDOBARRIER® représente une alternative aux traitements traditionnels de l’obésité qui relèvent soit d’une prise en charge médicale (diététique, éducation thérapeutique, psychologique) soit d’une prise en charge chirurgicale avec la chirurgie bariatrique. L’ENDOBARRIER® est constitué d’une tubulure textile mise en place par voie endoscopique et fixée par des crochets dans la paroi du bulbe duodénal. Cette gaine duodéno-jéjunale s’étend sur 60 centimètres dans l’intestin grêle et limite ainsi le contact des nutriments avec les sucs digestifs.

EndoBarrier® est le premier traitement de l’appareil digestif par voie endoscopique pour les personnes vivant avec le diabète de type 2 non contrôlé et l’obésité. EndoBarrier est un traitement pratique et discret pour les personnes dont les médicaments du diabète ne sont plus efficaces, qui sont à risque de complications de santé graves de leur diabète et / ou l’excès de poids et qui veulent éviter la chirurgie ou la progression de la thérapie injectable. Le premier objectif de ce type de thérapie est d’aider les patients à travers le monde qui luttent contre le diabète de type 2 et l’obésité tout en offrant une voie à un mode de vie sain.

EndoBarrier est un dispositif médical de recherche, non chirurgical destiné à diminuer la glycémie et le poids corporel. EndoBarrier est une fine doublure en forme de tube, flexible qui forme une barrière physique entre la nourriture que vous mangez et une partie de la paroi intestinale. Il est conçu pour changer la façon dont le corps réagit à la nourriture, en modifiant la libération de produits chimiques naturelles, les hormones. Cela peut aider à réduire l’appétit et améliorer la capacité du corps à contrôler la glycémie.
Les données cliniques suggèrent que le traitement par thérapie EndoBarrier affecte les hormones gastro-intestinales clés impliqués dans la sensibilité à l’insuline, le métabolisme du glucose, la satiété et
la prise de nourriture. En outre, dans les études cliniques, la thérapie EndoBarrier a également été montré pour améliorer les risques cardiométaboliques.
Au cours du processus de digestion naturel, des aliments partiellement digérés se mélangent à plusieurs substances produites par votre organisme. Ces substances comprennent, entre autres, la bile, des enzymes et des hormones. Lorsque la gaine EndoBarrier est en place, les aliments partiellement digérés passent à l’intérieur de celle-ci, mais ils ne peuvent pas se mélanger à ces substances tant qu’ils ne sont pas ressortis de la gaine. Cela agit sur l’interaction avec les hormones dans l’intestin et augmente la satiété, cette sensation d’avoir assez mangé, ce qui a pour conséquence de réduire la quantité d’aliments ingérés. Les données cliniques suggèrent par ailleurs que cela a un impact sur les hormones liées à la régulation par votre organisme de l’insuline et de la glycémie dans le cadre de ce processus, qui aide à contrôler votre diabète.3 Cela peut permettre de réduire les médicaments contre le diabète par voie orale et d’arrêter (voire d’éviter) de recourir à l’insuline.
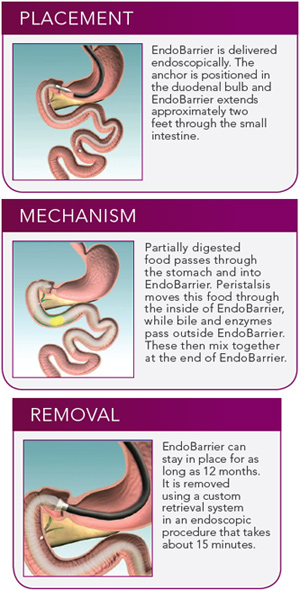
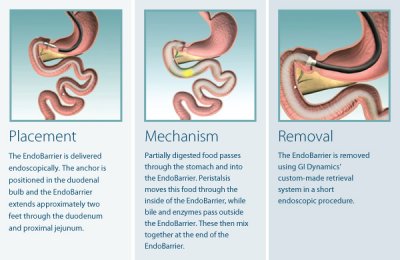
EndoBarrier est placé sans incisions à l’aide d’un endoscope. Le dispositif EndoBarrier est ensuite placé exactement au début de l’intestin grêle. La procédure de EndoBarrier est réversible et ne modifie pas l’anatomie naturelle de l’organisme. EndoBarrier est conçu pour rester en place pendant un an pour vous aider à gérer votre poids de sucre et le corps du sang, et est ensuite enlevé sans incisions à l’aide d’un endoscope.
Dans les études cliniques, les complications les plus communes ont été des nausées, des vomissements et des douleurs abdominales. Autres risques qui ne sont pas susceptibles, mais pourraient survenir comprennent l’infection, traumatisme des tissus, des saignements et le blocage de l’appareil digestif.
Si vous êtes enceinte ou envisagez de devenir enceinte, EndoBarrier® n’est pas recommandée.
Le diabète de type 2 et l’obésité sont des problèmes majeurs de santé qui ont atteint des proportions épidémiques et sont de plus en plus à un rythme alarmant à travers le monde. Actuellement, plus de 63 millions de personnes dans le monde sont confrontés au double défi de gérer à la fois le diabète de type 2 et l’obésité.
Considérons les statistiques suivantes de la Fédération Internationale du Diabète, l’Organisation mondiale de la Santé et l’Association internationale pour l’étude de l’obésité :
– Le diabète de type 2
- Environ 344 millions de personnes dans le monde vivent avec le diabète de type 2.
- Le diabète de type 2 est responsable d’environ 90 pour cent de tous les cas de diabète.
- En 2013, plus de 4,5 millions de personnes sont mortes de causes liées au diabète - un décès toutes les six secondes.
- Le diabète impose un lourd fardeau économique sur le système national de santé individuelle et de l’économie. Les dépenses de soins de santé sur le diabète devraient représenter 10,8% du total des dépenses de santé dans le monde en 2013.
- En 2035, les dépenses estimées de la santé mondiale pour traiter et prévenir le diabète et ses complications devraient totaliser au moins $ 627 000 000 000 (exprimés en dollars internationaux).
– Obésité
- Les personnes en surpoids et obèses courent un risque beaucoup plus élevé de développer un diabète de type 2.
- Il y a plus de 500 millions d’adultes obèses dans le monde et près de 1,5 milliard de personnes qui sont en surpoids.
- Environ 700 millions d’adultes sont projetés seront obèses d’ici 2015.
Actuellement, peu de centres hospitaliers proposent ce traitement. (Lille, Boulogne, Colombes, Paris, Toulouse, Lyon, Strasbourg).
Cette technique devrait être proposée aux patients ayant un IMC supérieur à 35 à la fin de l’année 2014. Les premiers résultats seraient convaincants mais révéleraient une perte de poids plus modérée que les autres chirurgies de l’obésité à plus long terme. Selon les premiers témoignages, l’Endobarrier ferait vraiment maigrir dans les 5 mois suivant l’opération. On perd en moyenne 25 kilos. Cette perte de poids est évidemment due au fait que la moitié des calories ingéré ne sont pas assimilés par l’organisme mais aussi par le fait que pendant le premier mois, l’alimentation est apparemment un petit peu difficile. On garderait 75 % de sa perte de poids, ce qui est appréciable.
Han Cho , N., Whiting, D., Guariguata, L., Montoya, P., Forouhi, N., Hambleton, I., & Li, R., et al. (2013). Idf diabetes atlas, sixth edition. Retrieved from http://www.idf.org/sites/default/files/EN_6E_Atlas_Full_0.pdf (accessed Dec, 13, 2013)
World Health Organization. Obesity and overwieght factsheet (2013, March ). Retrieved from http://www.who.int/mediacentre/factsheets/fs311/en/ (accessed Dec, 13, 2013)
§§§
Ci-après, vous trouverez proposée à la lecture, la publication régulière d’articles médicaux en relation avec le sujet de l’obésité.
— -
La diminution de la mortalité après chirurgie bariatrique n’est pas un fait acquis !
Publié le 08/07/2011
Les études suggérant que la chirurgie bariatrique est associée à une diminution de la mortalité, ont été menées principalement chez des femmes jeunes avec peu ou pas de co-morbidités et donc représentant une population à faible risque de mortalité à 10 ans. Cette association entre survie et chirurgie bariatrique dans des groupes de sujets à haut risque de mortalité (c’est-à-dire incluant en majorité des hommes d’un certain âge avec une obésité plus sévère et associant plusieurs co-morbidités) n’a jamais été étudiée.
L’objectif de cette étude rétrospective était donc d’évaluer l’association entre chirurgie bariatrique et amélioration de la survie parmi une population de patients à haut risque de mortalité.
La mortalité toutes causes confondues dans un délai moyen de 6,7 ans a été examinée chez 847 patients ayant bénéficié d’une chirurgie bariatrique et 847 patients contrôles. Les sujets du groupe chirurgical et du groupe contrôle étaient similaires en tous points : il s’agissait en majorité d’hommes âgés en moyenne de 50 ans avec un IMC moyen de 47,4 Kg/m² et des co-morbidités équivalentes (évaluées par le « diagnostic cost group score », un codage des pathologies à l’américaine)
Les résultats n’ont pas montré d’association significative entre chirurgie bariatrique et diminution de la mortalité (HR : 0,83 ; IC 95 % : 0,61-1,14)
Les auteurs estiment que les patients obèses à haut risque de mortalité ne semblent pas avoir une espérance de vie plus longue après une chirurgie bariatrique, même s’ils reconnaissent qu’un suivi moyen de 13 ans aurait été nécessaire pour pouvoir observer un quelconque bénéfice sur la survie (en référence à l’étude SOS, l’étude phare dans ce domaine).
En attendant des données plus cohérentes sur la mortalité dans ce groupe, la chirurgie bariatrique offre l’espoir de vivre mieux. En effet, la perte de poids, l’amélioration des co-morbidités et de la qualité de vie après chirurgie bariatrique sont, quant à elles, plus solidement démontrées.
Dr Rodi Courie (source JIM)
Maciejewski ML et coll. : Survival among high-risk patients after bariatric surgery. JAMA. 2011, 15 ; 305 : 2419-26.
La CPAP ne fait pas maigrir !
Publié le 10/07/2011
Le syndrome d’apnée du sommeil (SAS) est souvent associé à l’obésité, à la résistance à l’insuline et au diabète. Mais si l’on sait que la perte de poids influe favorablement sur le SAS, l’inverse est-il vrai ?
En d’autres termes l’amélioration de la symptomatologie sous ventilation en pression positive continue (CPAP) a-t-elle un impact positif sur les perturbations métaboliques associées ?
C’est à ces questions que répond une étude réalisée sur 20 patients souffrant d’un syndrome d’apnée du sommeil. Initialement, ils présentaient tous un index apnée/hypopnée ≥ 15 et l’indice de masse corporelle (IMC) moyen dépassait 36. Les patients ont utilisé la CPAP pendant environ 6 mois, à raison de 5 à 6 heures par nuit. Comme prévu, la CPAP a amélioré significativement l’hypoxie chez tous les sujets, avec un nadir moyen de SpO2 (oxymétrie de pouls) passant de 77±3 % au départ à 89,3±3 % après le traitement, alors que la saturation moyenne en O2 n’était pas significativement modifiée.
Les obèses ne doivent pourtant pas compter sur leur CPAP pour perdre du poids. En effet, après les 6 mois de traitement, 40 % des patients accusent au contraire une prise de poids significative, et pour l’ensemble du groupe elle est en moyenne de 1,6 kg, correspondant à une augmentation de 0,6 points de l’IMC. La pression artérielle, tant systolique que diastolique et le rythme cardiaque ne sont pas modifiés dans cette étude, contrairement à ce qui avait pu être constaté dans d’autres travaux.
Les modifications survenues au niveau des IMC sont directement corrélées aux changements des taux d’insuline à jeun et de résistance à l’insuline : ces derniers sont augmentés chez les patients qui prennent du poids, alors qu’ils restent stables chez ceux dont le poids est stable lui aussi.
La ghréline, hormone stimulant l’appétit, paraît abaissée après les 6 mois de traitement, dans les dosages réalisés à jeun, alors qu’elle est inchangée en post-prandial. Et alors que la ghréline est en relation inverse avec le poids, aucune association n’est constatée ici entre les modifications du taux de ghréline et celles de l’IMC, de l’utilisation du CPAP ou du score de somnolence d’Epworth. En se basant sur des études expérimentales, les auteurs avancent l’hypothèse que l’élévation du taux de ghréline à jeun constaté chez les patients présentant un SAS est une réponse à une mauvaise qualité de sommeil et que sa diminution sous CPAP est liée seulement à l’amélioration du sommeil.
Quant aux taux de leptine, d’adiponectine et de résistine, autres adipokines, ils demeurent globalement inchangés.
En somme, les changements constatés dans les paramètres biologiques après les 6 mois de CPAP semblent davantage en rapport avec les modifications du poids des patients plutôt qu’avec l’amélioration du
SAS et la correction de l’hypoxie, excepté peut-être le taux de ghréline. Le fait que les 6 mois de CPAP ne modifient pas notablement les taux des différentes adipokines suggère que celles-ci ne jouent probablement pas un rôle essentiel dans les complications métaboliques du SAS.
Dr Roseline Péluchon (source JIM)
Garcia et coll. : Weight and Metabolic Effects of CPAP in Obstructive Sleep Apnea patients with obesity. Respiratory Research 2011, 12 : 80 doi:10.1186/1465-9921-12-80.
GRonald
Un collectif de médecins souhaite mettre Ronald Mac Donald à la retraite. Il est vrai que l’image riante du célèbre clown ne correspond pas vraiment au régime auquel il s’astreint depuis plus de quarante ans.

Vivre ou étudier à proximité d’un fast food est dangereux pour la santé
C’est la conclusion sans surprise de chercheurs de l’Université de Californie qui observe que les adolescents dont l’école ou l’habitation sont situées à proximité d’un fast food ont plus de risque de présenter une alimentation déséquilibrée favorisant l’obésité. Or, en Californie, les adolescents trouvent en moyenne aux alentours de leur établissement scolaire ou leur maison sept fois plus de fast-food que d’autres types de commerce.
Le syndrome de Pickwick, maladie autonome sans lien avec le SAS
« Sa tête était affaissée sur sa poitrine ; seuls un ronflement continu et, de temps à autre, un bruit d’étouffement partiel, révélaient à l’ouïe la présence du grand homme. » C’est ainsi que Dickens décrit dans « The Pickwick Papers » ce personnage obèse, qui inspirera plus d’un siècle plus tard son nom au trouble d’hypoventilation alvéolaire associé à l’obésité, le fameux syndrome de Pickwick

Ce syndrome réunit obésité, somnolence, respiration périodique pendant le sommeil et hypercapnie. Considéré il y a quelques décennies comme une curiosité, sa prévalence, bien que mal connue, paraît en augmentation, du fait sans doute de l’augmentation du nombre des obèses. Ils seraient toutefois moins de 10 % des obèses à en souffrir.
Le syndrome d’hypoventilation-obésité est souvent associé au syndrome d’apnée du sommeil (SAS), mais l’hypercapnie qui est l’un des éléments constitutif du syndrome d’hypoventilation-obésité, n’est toutefois pas retrouvée chez tous les patients obèses souffrant d’un SAS. Une étude tunisienne le confirme en se donnant pour but de repérer les facteurs associés à une hypoventilation chez ce type de patients, avec comme objectif final de comprendre le lien qui peut exister entre le SAS et le syndrome d’obésité-hypoventilation. Menée rétrospectivement, cette étude inclut 62 patients, tous obèses (41 hommes et 21 femmes), et souffrant d’un SAS (10 apnées-hypopnées par heure de sommeil et symptômes cliniques). Les patients sont divisés en 2 groupes, les uns (groupe 1) présentant un SAS associé à un syndrome d’obésité-hypoventilation, les autres (groupe 2) un SAS sans hypoventilation.
Les patients du groupe 1 présentaient une obésité plus sévère que ceux du groupe 2, 77,8 % d’entre eux ayant un indice de masse corporelle (IMC) supérieur à 40 contre 24,5 % des patients du groupe 2.
Alors qu’aucune différence significative n’est retrouvée entre les deux groupes pour l’index d’apnées-hypopnées moyen et la sévérité du SAS, une corrélation positive se dégage entre l’IMC et la PaCO2.
Les auteurs estiment que la majorité des patients présentant un SAS compensent chaque apnée en augmentant la ventilation et permettent ainsi le maintien de la capnie à un niveau normal. Certains autres n’augmentent pas suffisamment leur ventilation, laissant s’installer une hypercapnie. Ils rejoignent alors un troisième groupe de patients, ceux qui présentent le syndrome d’obésité-hypoventilation, maladie autonome et indépendante des épisodes d’apnée obstructive, mais aggravée par eux et dont l’étiologie précise n’est pas encore parfaitement élucidée. C’était ce dont souffrait le valet du Pickwick Club.

Dr Roseline Péluchon
Douik El Gharbi L et coll. : Syndrome d’obésité hypoventilation et syndrome d’apnées de sommeil : quel type d’association ?
La chirurgie bariatrique protège des maladies cardiovasculaires
On le savait déjà, la chirurgie bariatrique, la seule méthode vraiment efficace pour faire maigrir massivement et durablement les sujets obèses sévères, réduit l’incidence du diabète, des cancers et de la mortalité totale. Ces données, issues de l’étude SOS sont aujourd’hui complétées par un nouveau résultat de cette même étude : la chirurgie bariatrique diminue l’incidence des maladies cardiovasculaires (CV). Rappelons que SOS est une étude prospective contrôlée mais non randomisée dans laquelle un groupe de patients ayant bénéficié d’une chirurgie de l’obésité (anneau gastrique, by-pass ou gastrectomie verticale) est suivi parallèlement à des sujets témoins obèses appariés sur 18 variables.
L’évaluation concernant l’effet de la chirurgie sur les maladies CV a été réalisée après une durée médiane de suivi de 15 ans. L’incidence des décès CV et des premiers évènements CV ont été réduits respectivement de 53 % et 33 % chez les sujets opérés par rapport aux témoins dans les analyses ajustées sur les paramètres qui différaient entre les deux groupes à l’inclusion dans l’étude. Mais cet effet bénéfique de la chirurgie n’est pas corrélé à l’importance de la perte de poids, ni à la valeur initial de l’IMC. Autrement dit, ce ne sont pas forcément les plus obèses ni ceux qui perdent le plus de poids qui profitent le plus du traitement chirurgical. Inversement, les patients les plus insulinorésistants sont ceux qui en bénéficient le plus (nombre de sujets à traiter pour éviter un décès chez les sujets ayant une insulinémie élevée : 21 dans le « groupe chirurgie » vs 173 chez les témoins).
Ces derniers résultats ouvrent la voie de la recherche sur les critères permettant de sélectionner les patients qui bénéficieront le plus de la chirurgie bariatrique (sujets indulinorésistants ?). L’IMC pourrait à l’avenir ne plus être le critère principal sur lequel une indication opératoire est proposée. En outre, ils laissent entrevoir l’existence d’effets bénéfiques de la chirurgie indépendants de la perte de poids.
Dans l’immédiat, nous sommes à nouveau rassurés sur l’intérêt de la chirurgie bariatrique à long terme. Mais ces données ne nous permettent pas de passer outre les recommandations qui préconisent, pour le moment, la chirurgie uniquement dans des situations d’obésité sévère, où il est raisonnable de penser que les bénéfices l’emportent sur les risques.
Dr Boris Hansel
Sjostrom L et coll. : Bariatric Surgery and Long-term Cardiovascular Events.
JAMA. 2012 ; 307 : 56-65.
La chirurgie bariatrique est-elle rentable ?
La chirurgie bariatrique (CB) se révèle être le seul traitement de l’obésité sévère efficace à long terme, grâce à une réduction significative du poids et des co-morbidités. Mais au delà de l’efficacité se pose la question de la rentabilité. Permettra-t-elle finalement de réduire les dépenses de santé ?
L’objectif de cette étude est d’évaluer la rentabilité de la CB de type by-pass, 3 ans après l’intervention, chez 194 patients opérés (IMC>35 kg/m², âge moyen 37 ans).
Les coûts pris en compte comportent ceux :
- a) de la prise en charge de 3 co-morbidités (HTA, diabète de type 2, dyslipidémie) depuis leur diagnostic,
- b) des consultations et examens complémentaires en pré- et en postopératoire,
- c) de la supplémentation nutritionnelle en postopératoire. Les dépenses ont été calculées en fonction de la prise en charge optimale (recommandations internationales) et non de la prise en charge réelle.
Enfin les coûts ont également été calculés en fonction du nombre de co-morbidités présentes en préopératoire, pour cela les patients ont été divisés en 3 groupe :
- aucune co-morbidité
- une seule co-morbidité,
- deux co-morbidités ou plus.
Les dépenses lors des 3 années préopératoires se chiffrent respectivement à 848 $, 1 417 $ et 2300 $ dans les groupes 1, 2 et 3 ; elles ont significativement diminué en postopératoire à 256 $, 264 $ et 744 $ respectivement. De manière globale les coûts par patient en préopératoire ont été divisés par quatre en postopératoire, passant de 1 706 $ à 431 $ (p<0,001). Cette diminution des coûts est essentiellement due à une amélioration spectaculaire des co-morbidités en postopératoire : plus de 95 % des patients ont arrêté leur traitement à 3 ans de la chirurgie.
Les auteurs estiment donc qu’un patient obèse pris en charge selon les recommandations réduirait ses dépenses de santé liées à son surpoids d’environ 74 % en 3 ans s’il bénéficiait d’une CB de type by-pass.
Toutefois, ils n’ont pas pris en compte le coût élevé de la chirurgie jugé difficile à amortir en 3 ans. Cependant ils considèrent que les économies réalisées sur les interventions requises par les complications des co-morbidités (rétinopathie, infarctus…) seraient du même ordre de grandeur.
En attendant les conclusions d’études de rentabilité à plus long terme, la CB de type by-pass semble, hors coût chirurgical, aussi efficace que rentable à moyen terme !
Dr Rodi Courie
Sussenbach SP et coll., ; Economic Benefits of Bariatric Surgery. Obes Surg., 2011 ;
(source JIM)
Un article un peu "léger" mais toutefois très intéressant.
La gravité varie selon les pays, notre poids aussi
Une expérience menée par une société allemande avec un nain de jardin démontre que notre poids varie selon l’endroit de la terre où l’on se trouve. Question de gravité.
Le chiffre affiché sur votre balance ce matin vous mine le moral ? Rendez-vous à l’autre bout de la planète, vous pèserez peut-être moins lourd ! Une société allemande, spécialisée dans les balances de haute précision, a constaté des différences de gravité selon les différents endroits du monde.
Inspirés, peut-être, par l’histoire d’Amélie Poulain, les scientifiques ont emmené un nain de jardin dans leurs bagages, non pas pour le photographier devant les célèbres monuments du monde, mais pour mesurer son poids dans différents pays. La découverte est étonnante : le gnome au bonnet bleu, qui répond (façon de parler !) au nom de Kern, pèse plus ou moins lourd selon qu’il se trouve dans l’hémisphère nord ou dans l’hémisphère sud. D’après les chiffres récoltés, il pèserait 309,82 grammes en Antarctique et seulement 307,56 à Bombay, en Inde, soit un écart significatif de 0,5 %.
Comment expliquer cet écart de poids ?
"La principale raison de ce changement de mesures est la forme de notre planète", explique à l’AFP le coordinateur de l’expérience, Tommy Fimpel. "C’est difficile à croire, mais la Terre est en réalité un peu patatoïde, et donc vous pouvez obtenir jusqu’à 0,5% en plus ou en moins en fonction de l’endroit où vous allez. Nous avons pensé que notre expérience serait une façon amusante de mesurer ce phénomène."
Suivre les aventures de Kern, le nain de jardin globe-trotter, sur son site : Gnome experiment
source reponse atout.com
Le Réseau Environnement Santé en France et l’association britannique CHEM Trust ont publié chacune un rapport qui souligne que la progression de l’obésité pourrait en partie être imputée aux effets de certains polluants chimiques.
Finalement, les régimes font grossir !
Il est maintenant clairement démontré que la grande majorité des individus qui entreprennent un régime amaigrissant (RA), équilibré ou pas, ont ensuite tendance à revenir à leur poids initial voire à le dépasser. L’effet à long terme du RA semble donc paradoxal, puisqu’il conduit à l’inverse de l’objectif désiré. Cette reprise de poids associée au RA est-elle due à une prédisposition génétique à la prise de poids ou bien à la perte de poids initiée en début de RA ?
L’objectif de cette étude finlandaise menée chez des jumeaux est donc de déterminer si à patrimoine génétique égal un RA peut déclencher à long terme une prise de poids excessive.
Près de 2 000 paires de jumeaux, dont 542 monozygotes, sans antécédents médicaux ont été incluses dans l’étude. Leur IMC a été relevé à l’âge de 16 et 25 ans, ainsi que le nombre de RA entrepris ayant permis une perte de poids supérieure à 5 kg (les réponses allant d’aucune fois à plus de 5 fois)
À l’âge de 16 ans, l’IMC moyen était de 20,3 kg/m² tandis qu’à 25 ans il était passé à 23 kg/m². Globalement (monozygotes et dizygotes réunis), le risque de présenter un surpoids (IMC > 25 kg/m²) à l’âge de 25 ans était significativement plus important chez ceux qui avaient entrepris au moins un RA par rapport à ceux qui n’en avaient jamais fait (Odd ratio allant de 1,82 à 5,22 en fonction du sexe et du nombre de RA entrepris).
Concernant les seuls jumeaux monozygotes, l’évolution de L’IMC de 16 à 25 ans pour les paires concordantes vis à vis du RA (c’est-à-dire lorsque les deux jumeaux avaient fait un RA ou bien lorsque les deux n’en avaient jamais fait) est identique. Par contre pour les paires discordantes vis-à-vis du RA, le jumeau qui avait entrepris un RA avait un IMC plus élevé de 0,4 kg/m² à 25 ans que celui de son jumeau n’ayant jamais fait de régime, malgré un IMC identique à l’âge de 16 ans (p<0,05).
Selon les auteurs, entreprendre un ou plusieurs RA successifs conduit, comme anticipé, au résultat paradoxal d’une prise de poids à long terme. Les résultats observés chez les jumeaux monozygotes suggèrent que cette reprise de poids plus importante après un RA se ferait indépendamment des facteurs génétiques, le mécanisme restant à déterminer.
En pratique, il est prématuré de conseiller aux personnes obèses de ne pas (ou plus) tenter de perdre du poids. En effet, maigrir quitte à regrossir par la suite est-ce réellement plus délétère pour la santé que de ne jamais perdre un gramme ? Le débat reste ouvert.
Dr Rodi Courie (source JIM)
Pietiläinen KH et coll. : Does dieting make you fat ? A twin study. Int J Obesity, 2012 ; 36 : 456–464
Face à la vague de surpoids et d’obésité qui déferle d’ouest en est sur le monde entier, avec comme principales causes une sédentarisation des populations et un régime alimentaire trop riche et déséquilibré, on assiste à une forte mobilisation de la communauté scientifique comme en témoigne le succès d’une manifestation comme l’ECO, le congrès européen de l’obésité qui vient de se tenir à Lyon, du 9 au 12 mai.
Margaret Ashwell est une nutritionniste qui, après moult fonctions universitaires, est aujourd’hui consultante indépendante sur les problèmes de nutrition, tant auprès des pouvoirs publics que des entreprises. Parmi les nombreux combats qu’elle mène, on retiendra aujourd’hui celui pour la reconnaissance de la mesure du rapport tour de taille sur taille pour apprécier le risque cardiovasculaire lié au surpoids et plus encore à l’obésité. Selon elle, cette mesure devrait être intégrée de façon systématique à l’examen clinique car d’après ses recherches, il est bien plus discriminant que l’indice de masse corporelle (IMC) ou le tour de taille pour apprécier le risque cardiovasculaire (RCV) lié au surpoids et à l’obésité. En 2009, M.Ashwell défendait déjà cette mesure dans un article publié dans la revue Obesity Facts. Il y a quelques jours, à l’ECO 2012, elle présentait les résultats de ses recherches portant sur 31 études incluant plus de 300.000 patients et dont l’objectif était d’identifier le pouvoir discriminant de divers items anthropométriques vis-à-vis du risque cardiovasculaire mais aussi du diabète de type 2, du syndrome métabolique, de l’hypertension artérielle et des dyslipidémies.
Le rapport tour de taille sur taille apparaît comme beaucoup plus discriminant que l’IMC ou la simple mesure du tour de taille ; ainsi, un IMC situé dans les limites des valeurs normales, c’est-à-dire entre 18.5 et 25kg/m², ignorerait 35% des hommes et 14% des femmes ayant un excès de graisse intra-abdominale (ou périviscérale) qui en revanche sont identifiés par un rapport tour de taille sur taille supérieur à 0.5.
Selon Margaret Ashwell, ce constat doit se traduire par un message de santé publique simple donc accessible à tous : « gardez un tour de taille inférieur à la moitié de votre taille ». Ainsi, pour 1m75, le tour de taille idéal doit être inférieur à 87.5cm.
Source : Ashwell M. Waist-to-height ratio is a better screening tool than waist circumference or BMI for adult cardiometabolic risk factors : systematic review and meta-analysis : “keep your waist circumference to less than half your height”. Communication orale le 12 mai 2012, Congrès ECO 2012 (European Congres on Obesity, Lyon 9-12 mai) Ashwell M et Gibson S. Waist to height ratio is a simple and effective obesity screening tool for cardiovascular risk factors : Analysis of data from the British National Diet And Nutrition Survey of adults aged 19-64 years. Obes Facts 2009 ; 2 : 97-103
Dormir plus pour grossir moins !
Plusieurs études prospectives ont montré une association entre sommeil de courte durée et prise de poids. En effet le manque de sommeil semble altérer la sécrétion d’hormones majeures impliquées dans la régulation de la prise alimentaire tel que la ghréline, la leptine ou encore le cortisol.
Les petits dormeurs sont donc plus à risque de surpoids, mais le fait de prolonger leur temps de sommeil suffira-t-il à diminuer ce risque ?
Les études randomisées étant difficiles à implémenter, c’est à travers d’une étude longitudinale que les auteurs ont tenté de répondre à cette question.
Quarante-trois adultes (IMC moyen 27,7 Kg/m²) issus de la cohorte « Québec Family Study » ont été identifiés comme petits dormeurs (durée de sommeil ≤ 6h/j) et inclus dans l’étude. Ils ont été divisés en 2 groupes :
– 1) ceux qui ont maintenu un temps de sommeil ≤ 6h/j jusqu’à la fin de l’étude ;
– 2) Ceux qui ont prolongé leur temps de sommeil à une durée théoriquement optimale de 7-8h/J.
Un troisième groupe d’individus, ayant comptabilisé 7 à 8 h/j de sommeil tout au long du suivi, a fait office de groupe contrôle (GC). La variation de l’IMC et de la masse grasse (MG) a été mesurée pour chacun des 3 groupes entre le début et la fin de l’étude (6 ans).
Comme prévu le GC avait un IMC moyen inférieur aux groupes des petits dormeurs (groupe 1 et 2) en début d’étude avec respectivement 25,5 Kg/m² et 27,7 Kg/m² (p<0,05). Au bout de 6 ans, le GC et le groupe de petits dormeurs ayant rallongé leur temps de sommeil (groupe 2) avaient pris tous les deux 1 point d’IMC et 1 kg de MG. Par contre pour les petits dormeurs ayant maintenu leur temps de sommeil (groupe 1) l’IMC avait augmenté de 2 points et la MG de 3,5 kg (différence entre groupe 1 et 2 : 1,1 Kg/m² et 2,4 kg de MG sur 6 ans, p<0,05 en données ajustées)
Selon les auteurs, cette étude démontre pour la première fois que l’allongement du temps de sommeil vers une durée optimale de 7 à 8h/j freinerait la prise de poids et de masse grasse. Ils estiment que cette observation justifie l’inclusion du temps de sommeil comme facteur de risque de surpoids même si aucune relation de causalité ne peut être établie à ce stade.
En attendant des essais randomisés, les études concernant l’obésité et l’apnée obstructive du sommeil (SAOS) sont loin de confirmer le fait qu’un meilleur sommeil inverserait la courbe de l’IMC. En effet, si l’appareillage nocturne (CPAP) améliore significativement la qualité et la durée du sommeil, il ne favorise par pour autant la perte de poids !
Dr Rodi Courie
Chapute JP et coll. : Longer sleep duration associates with lower adiposity gain in adult short sleepers, International Journal of Obesity, 2012 ; 36 : 752–756.
Et Wall Street inventa le 4e repas quotidien !
source : http://www.cdc.gov/obesity/data/adult.html/ et egora.fr
Aux Etats-Unis, l’obésité est devenue l’un des principaux fléaux pour la santé publique sinon le principal. Selon le Center for Disease Control and Prevention d’Atlanta, 35.7% des adultes américains sont obèses ainsi que 16.9% des enfants et adolescents. Comment en est-on arrivé là ? Par le double effet d’une sédentarisation progressive de la population et surtout d’une augmentation constante des rations alimentaires, notamment dans les restaurants où les CDC estiment que les rations ont globalement quadruplé par rapport à celles servies en 1950 ! Il n’est en effet plus rare de voir des pièces de viande de près de 500 grammes servies pour une seule personne ! Et au final, la ration calorique quotidienne moyenne de l’américain s’établit désormais à 2.700 calories, soit 500 de plus qu’en 1970.
Cette dépendance calorique a été largement induite par les grandes chaines de restauration rapide qui y ont vu un moyen particulièrement efficace pour développer leur chiffre d’affaires et leur profitabilité. Mais vient un moment où il n’est plus possible d’augmenter la ration, et il semble que ce moment soit arrivé. Serait-ce alors la fin de cette marche triomphale de la restauration rapide américaine réalisée au détriment de la santé publique ? Que nenni ! Sous la pression financière de Wall Street exigeant toujours plus de profits, les chaines de restauration rapide et en premier lieu Taco Bell, ont inventé le 4e repas, petit-déjeuner, déjeuner et dîner ne suffisant plus. Les campagnes publicitaires visant à institutionnaliser ce 4e repas quotidien se multiplient actuellement aux Etats-Unis sur tous les supports, de l’affichage aux écrans d’ordinateur en passant par la télévision, la radio, les smartphones, etc.
The First Lady a pourtant fait de la lutte contre l’obésité sa priorité mais il semblerait que malgré sa popularité, son combat pour la santé publique soit un échec. Car la progression de l’obésité continue à un rythme soutenu et aucun Etat américain n’a atteint l’objectif Healthy People 2010, à savoir une prévalence de l’obésité inférieure à 15%. Au contraire, alors qu’aucun Etat américain n’avait un taux de prévalence de l’obésité égal ou supérieur à 30% en 2000, 12 Etats avaient franchi ce seuil en 2010 !
Dans la balance de l’obésité, les coûts médicaux induits, soit 147 milliards de dollars par an (estimation 2008), ne pèsent pas bien lourd face à l’avidité de Wall Street…
Vers un vaccin contre l’obésité ?
Un vaccin capable de réduire la masse corporelle et de limiter la prise de poids chez les individus obèses a été testé avec succès chez la souris. Les résultats des recherches sont présentés dans une étude publiée le 9 juillet 2012 dans la revue Journal of Animal Science and Biotechnology.
Agir sur l’hormone de croissance
Le mode d’action de ce vaccin se base sur des études antérieures qui montraient que l’administration d’hormone de croissance exogène avait un effet bénéfique sur le poids. Les chercheurs ont mis au point un vaccin agissant contre la somatostatine (sécrétée par l’hypothalamus), qui est l’inhibiteur naturel de la libération de l’hormone de croissance. En administrant un vaccin anti-somatostatine, ils ont observé une augmentation du taux d’hormone de croissance et de l’hormone associée : l’IGH 1.
Ils ont alors mis au point deux sérums, JH17 et JH18, réalisés à partir du même principe actif, mais avec des dosages différents. Deux injections ont été réalisées à 22 jours d’intervalles. Les souris étaient réparties en trois groupes de dix souris, un pour chaque sérum et un groupe témoin.
Réduire la masse corporelle et limiter la prise de poids
La vaccination a été faite dans le cadre d’une alimentation riche, contenant des matières grasses à hauteur de 60 %. Les souris ont été soumises à ce régime alimentaire durant huit semaines avant l’étude et tout au long de l’expérience pour qu’aucun autre facteur n’entre en compte dans la perte de poids et que les changements métaboliques potentiels ne puissent être attribués qu’à la vaccination.
Quatre jours après la première injection, des pertes de poids de 12,2 % chez les souris JH17 et de 13,1 % chez les JH18 ont été observées. Après la seconde injection, le poids des souris a diminué de 2,1 % pour les JH17 et de 1,8 % pour les JH18. Dix jours après la dernière vaccination, les souris avaient retrouvé leur poids initial, contrairement aux souris du groupe témoin, plus grosses de 4,1 grammes en moyenne par rapport au début de l’expérience. Pour mémoire, une souris "normale" pèse en moyenne 20 à 50 g.
Les anticorps, témoins de la vaccination
Pour finir, les tests sanguins réalisés durant l’étude ont montré la présence d’anticorps anti-somatostatine entre 4 et 10 jours après la vaccination. L’observation de ces molécules apparaît avec la perte de poids des souris et confirme que la vaccination fonctionne. Mais ils ont une durée de vie courte et leur production n’est pas réactivée par la production de somatostatine endogène, d’où la nécessité de piqûres de rappel fréquentes.
Même si des ajustements et des recherches complémentaires sont nécessaires, un traitement contre l’obésité, ni chirurgical, ni médicamenteux, représenterait une avancée médicale importante.
Selon l’Organisation Mondiale de la Santé (OMS), au moins 2,8 millions d’adultes meurent chaque année par ce qu’ils sont en surpoids ou obèses, cela représente le cinquième facteur de risque de décès dans le monde.
Source : "Effects of novel vaccines on weight loss in diet-induced-obese (DIO) mice", Journal of Animal Science and Biotechnology, le 9 juillet 2012. Doi:10.1186/2049-1891-3-21
La population pèse lourd sur la planète
rédaction de Allodocteurs.fr
Des chercheurs de la London School of Hygiene and Tropical Medicine ont montré que l’augmentation du poids moyen de la population mondiale pourrait avoir le même impact qu’un milliard de personnes supplémentaires sur les ressources de la planète.
Le poids global de la population est estimé à 287 millions de tonnes, parmi elles 15 millions de tonnes sont dues aux personnes en surpoids, et 3,5 millions de tonnes dues à l’obésité.
En utilisant des données de l’Organisation Mondiale de la Santé (OMS) depuis 2005, les scientifiques ont établi que le poids corporel moyen dans le monde était de 62 kg. Mais il y a des différences énormes entre les pays. En Amérique du Nord, par exemple, la moyenne est de 80,7 kg, alors qu’elle n’atteint que 57,7 kg en Asie.
Comparativement, l’Asie représente 61 % de la population mondiale et seulement 13 % du poids mondial imputé à l’obésité. Les Etats-Unis en revanche, représentent seulement 6 % de la population mondiale, mais 33 % du poids de l’obésité.
Selon les auteurs de l’étude, si le monde entier imitait les Etats-Unis, la situation serait dramatique pour la planète. Une telle augmentation de poids aurait le même impact écologique et économique qu’un milliard de personnes supplémentaires.
Mais l’étude montre que le poids n’augmente pas nécessairement avec le niveau vie d’un pays. Au Japon, par exemple, l’Indice de Masse Corporelle (IMC) moyen est de 22, contre 28,7 aux Etats-Unis. De plus, le haut du classement est étonnant, car aux côtés des États-Unis, on retrouve des pays moins développés économiquement, comme le Qatar, le Koweït, la Croatie ou encore l’Egypte. En fait, le rapport montre que le facteur qui pèse le plus lourd dans la balance est l’utilisation des véhicules à moteur. Les gens ne mangent pas forcément plus, mais ils conduisent plus et bougent moins.
L’équipe de recherche espère que ces résultats inciteront les instances mondiales à adopter une nouvelle vision par rapport à l’impact du poids de la population sur l’épuisement des ressources énergétiques de la planète.
Source : "The weight of nations : an estimation of adult human biomass", 18 juin 2012, BMC Public Health. Doi:10.1186/1471-2458-12-439
Faut-il manger gras pour éviter de reprendre du poids ?
Si maigrir reste un objectif réalisable à cour terme, la stabilisation du poids semble être une mission quasi-impossible. La baisse excessive de la dépense énergétique (DE) de l’organisme enregistrée à la suite d’une perte de poids serait une des causes de la reprise de poids durant la période de consolidation.
Cette baisse de la DE serait- elle influencée par la nature du régime de consolidation ? L’objectif de cette étude est d’examiner l’effet de 3 régimes sur la DE durant la période de stabilisation consécutive à un régime.
Vingt et un jeunes adultes en surpoids ou obèses ont été suivis par une équipe de Harvard.
Les participants ont commencé par un régime hypocalorique standard qui leur a fait perdre 10 à 15 % de leur poids. Ensuite chaque participant a été soumis successivement à 3 régimes différents isocaloriques pendant 4 semaines chacun :
- 1. un régime pauvre en graisses et riche en glucides (20 % lipides, 60 % glucides, 20 % protéines),
- 2. un régime avec une charge glycémique moyenne (40 % glucides, 40 % lipides, et 20 % protéines)
- 3. un régime très pauvre en glucides et riche en graisses (10 % glucides, 60 % lipides, 30 % protéines).
L’objectif principal est d’évaluer la DE au repos (DER), et secondairement la dépense énergétique totale (DET).
Les résultats montrent que la perte de poids s’est accompagnée, comme prévu, d’une diminution de la DER. Cependant, cette diminution a été la plus forte avec le régime 1 (–205 kcal/d), intermédiaire avec le régime 2 (–166 kcal/d) et la plus faible avec le régime 3 (−138 kcal/d). La diminution de la DET a suivi une courbe parallèle avec -423 Kcal/j, -297 Kcal/j et -97 Kcal/j respectivement, (p=0,03). A noter que c’est avec le régime 3 que les composants du syndrome métabolique ont varié le plus favorablement.
Selon les auteurs, après une perte de poids, un régime de stabilisation riche en graisse et pauvre en glucides permet de brûler environ 300 Kcal/j de plus qu’un régime pauvre en graisses et riche en glucides, à apport calorique égal, les bases physiologiques de cette différence restant spéculatives.
Ces résultats, malgré certains biais, suggèrent que la stratégie qui vise à diminuer la charge de glucides au profit des lipides faciliterait la stabilisation du poids après un régime, tout en améliorant le profil métabolique. Si ses avantages venaient à se confirmer à plus long terme, ce type de diète serait intéressant. En effet, au jour d’aujourd’hui, seuls 15 % des gens qui ont suivi un régime amaigrissant réussirent à se maintenir après 1 an et à peine 5 % après 2 ans !
Dr Rodi Courie (source JIM)
Ebbeling CB et coll. : ,Effects of dietary composition on energy expenditure during weight-loss maintenance. JAMA. 2012 ;307 : 2627-34.
Moins d’infarctus du myocarde après la chirurgie bariatrique pour les patients obèses et diabétiques
Si la chirurgie bariatrique permet, chez les patients obèses atteints de diabète de type 2 (DT2), une réduction pondérale soutenue et l’amélioration du contrôle glycémique, l’impact à long terme de cette intervention sur les événements cardiovasculaires (ECV) reste à préciser. Des auteurs suédois et finlandais, ont récemment associé à la chirurgie de l’obésité, chez l’ensemble des participants à la Swedish Obese Subjects (SOS) study, une diminution de l’incidence des ECV. Ils sont allés un peu plus loin et ont examiné cette fois l’influence particulière de la chirurgie bariatrique chez les sujets diabétiques.
L’essai SOS, essai interventionnel prospectif, contrôlé, non randomisé, a en effet pour objectif d’évaluer, dans une population d’étude de 4 047 patients obèses, enrôlés entre septembre 1987 et janvier 2001, âgés de 37 à 60 ans, dont l’IMC était supérieur ou égal à 34 chez les hommes et ≥ 38 chez les femmes, l’impact de la chirurgie bariatrique (n = 2 010 patients) sur la mortalité et la morbidité, en comparaison du traitement conventionnel, médical, de l’obésité (n = 2 037 patients pris comme témoins).
Cette nouvelle étude, dont les critères d’intérêt étaient la survenue d’un infarctus du myocarde et celle d’un AVC (hémorragiques ou ischémique), fatals et non fatals, a porté sur les 607 patients diabétiques de type 2 à l’entrée dans l’essai. Parmi ces diabétiques, 345 ont bénéficié d’une chirurgie bariatrique (41 % d’hommes ; âge moyen : 49 ± 6 ans ; IMC moyen : 42 ± 5) et 262 ont constitué le groupe sous traitement médical de l’obésité (40 % d’hommes ; âge moyen : 50 ± 6 ans ; IMC moyen : 40 ± 5).
Au bout d’un suivi moyen de 2 années, la chirurgie bariatrique s’est avérée, en comparaison du traitement conventionnel, associée à une réduction significative du poids, de la pression artérielle systolique et diastolique, de la glycémie, de la triglycéridémie (p < 0,001 pour toutes ces associations) et à un accroissement significatif du taux de HDL-cholestérol (p < 0,001), sans différence significative de changement notée entre les 2 groupes pour la cholestérolémie totale.
Sur un suivi moyen de 13,3 années (10,2-16,4 années), 38 infarctus du myocarde ont été recensés chez les 345 patients du groupe avec intervention bariatrique, vs 43 parmi les 262 du groupe témoin (p = 0,017) .
Après ajustements sur les caractéristiques de base et les facteurs de risque traditionnels de maladie cardiovasculaire, l’analyse associe à la chirurgie bariatrique une diminution de l’incidence des infarctus du myocarde (ratio de risque : 0,56 ; Intervalle de confiance à 95 % 0,34-0,93 ; p = 0,025), sans différence significative observée selon le type d’intervention effectuée (gastroplastie verticale, anneau gastrique, by-pass gastrique). L’effet bénéfique sur le risque d’infarctus du myocarde incident était plus marqué chez les patients ayant une cholestérolémie totale et une triglycéridémie plus élevées à l’inclusion.
En revanche, il n’a pas été mis en évidence d’impact significatif de la chirurgie bariatrique sur l’incidence des AVC. Le nombre des AVC relevés était de 34 dans le groupe avec intervention bariatrique, vs 24 dans le groupe témoin (p = 0,852), et le ratio de risque d’AVC incident était de 0,73 (0,41-1,30 ; p = 0,29).
Cette étude (limitée par le caractère non randomisé de la SOS study, choisi pour raisons éthiques liées à la mortalité post-opératoire élevée dans les années 1980) est, selon ses auteurs, la première à rapporter prospectivement, après chirurgie bariatrique, une réduction de l’incidence de l’infarctus du myocarde chez les patients obèses ayant un DT2, mais sans effet bénéfique observé sur le risque d’AVC incident. En attendant la confirmation des effets observés par des essais randomisés contrôlés, sur de longs suivis, les auteurs prônent d’ores et déjà la prise en compte de ces résultats dans les recommandations intéressant la chirurgie bariatrique chez les patients obèses atteints de diabète de type 2.
Dr Julie Perrot (source JIM)
Romeo S et coll. :Cardiovascular events after bariatric surgery in obeses subjects with type 2 diabetes. Diabetes Care, 2012 ; publication avancée en ligne le 1er août (doi : 10.233/dc12-0193).
L’obésité associée à une baisse des performances scolaires
Source : egora et Pediatrics. 3 septembre 2012 Obesity and Metabolic Syndrome and Functional and Structural Brain Impairments in Adolescence
Une étude américaine suggère de nouvelles conséquences inquiétantes de l’obésité chez l’enfant.
Plusieurs études ont déjà laissé entendre que le syndrome métabolique pourrait être associé à un déficit des facultés intellectuelles chez les adultes. Mais l’étude qui vient de paraître dans la revue Pediatrics est la première à mettre en évidence qu’un tel lien existerait même chez les enfants.
Les chercheurs de l’université de New York ont comparé 49 adolescents présentant un syndrome métabolique à 62 autres, indemnes de ce syndrome. Ils ont été soumis à plusieurs tests standard d’évaluation du niveau scolaire, examens biologiques et scanners cérébraux.
Les auteurs ont montré que les enfants ayant un syndrome métabolique avaient des niveaux en mathématiques et en orthographe significativement inférieurs aux autres enfants. L’attention et l’adaptabilité était aussi diminuée significativement. Les résultats montraient une tendance à une réduction du QI global chez les enfants ayant un syndrome métabolique, sans pour autant que cela n’atteigne le seuil de significativité. En revanche, la mémoire n’était pas affectée. Le Dr Convit, investigateur principal de l’étude, précise que les enfants ayant un syndrome métabolique prenaient plus de temps pour faire les tâches demandées et ne lisaient pas aussi bien que les autres.
Cette étude met aussi en évidence des modifications au niveau des structures cérébrales. En particulier, les auteurs ont observé que les jeunes présentant le syndrome métabolique avaient un hippocampe plus petit que les autres.
De nouvelles études sont nécessaires pour déterminer si ce phénomène est réversible.
Obèses mais en bonne santé : foutons-leur la paix !
Francisco B. Ortega et coll. The intriguing metabolically healthy but obese phenotype : cardiovascular prognosis and role of fitness. Eur Heart J (2012) doi : 10.1093/eurheartj/ehs174 First published online : September 4, 2012
Il est certain que l’augmentation rapide de la prévalence du diabète de type 2 et de son cortège de complications, notamment cardiovasculaires, étroitement corrélée à l’augmentation de la prévalence rapide des personnes en surpoids (IMC de 25 à 30) ou obèses (IMC > 30), est une importante préoccupation de santé publique dans la plupart des pays occidentaux, la France étant cependant relativement épargnée, comparée aux Etats-Unis ou au Royaume-Uni, pour ne citer que ces deux exemples. Si bien qu’on a tendance à promouvoir une forme de "dictature de l’IMC idéal", inférieur à 25, s’apparentant à une "chasse aux gros" !
Mais voici une étude qui permet de ramener un peu de raison en montrant qu’on peut parfaitement être obèse et cependant ne pas avoir de risque plus élevé qu’une personne de poids normal de mourir d’une maladie cardiovasculaire ou d’un cancer.
Publiée dans le European Heart Journal, cette étude coordonnée à l’Université de Caroline du Nord (Etats-Unis) a inclus 43 265 Américains, dont 24,3% de femmes ; parmi ces sujets, 18 500 étaient obèses, l’obésité étant ici déterminée par le pourcentage de masse grasse, supérieur à 25% pour les hommes, à 30% pour les femmes, pourcentage évalué par pesée hydrostatique. Une bonne santé métabolique était déterminée par l’absence ou la présence d’un unique facteur biologique parmi ceux définissant un syndrome métabolique (donc en dehors du tour de taille). Quant à la bonne santé cardiovasculaire, elle était appréciée lors d’un test d’effort sur tapis roulant.
Constat principal : les obèses en bonne santé métabolique sont nombreux : 46% de l’ensemble de l’échantillon ! Et ils ont une santé cardiovasculaire significativement meilleure (p < 0,001) que les obèses ayant plus d’une anomalie biologique constitutive du syndrome métabolique. Une analyse plus fine (par méthode des hazard ratios) des données recueillies a permis d’estimer que les personnes obèses mais en bonne santé métabolique avaient un risque de mortalité toutes causes, d’événement cardiovasculaire fatal ou non, ou de mortalité par cancer, de 30 à 50% inférieur aux personnes obèses et porteuses de plus d’une anomalie métabolique. Si bien qu’au sein de cette population de 43 265 Américains, aucune différence significative n’était observée en termes de risque de mortalité entre les personnes en bonne santé métabolique, qu’elles soient obèses ou non.
source egora
le 22 septembre 2012
Un groupe d’experts américains réunis au sein de la Trust for America’s Health et de la Fondation Robert Wood Johnson joue les oiseaux de mauvais augure dans le Huffington Post. Selon leurs projections (évoquées en France cette semaine par le Monde), un Américain sur deux pourrait souffrir d’obésité en 2030. Leurs prévisions très affinées vont même jusqu’à donner des chiffres états par états. Ainsi, ils assurent que dans treize états, l’obésité pourrait affecter plus de 60 % des habitants : le Mississipi pourrait ainsi voir son taux d’obèses grimper jusqu’à 66,7 %. A contrario, d’autres régions pourraient être (très) relativement épargnées par le fléau : le Colorado n’affichera sans doute pas une proportion de personnes souffrant d’obésité supérieure à 44,8 %.
Une course tragique
Outre ces chiffres affligeants (et étonnamment précis pour des prévisions à moyen terme !), les membres de la Trust for America’s Health et de la Fondation Robert Wood Johnson proposent une estimation économique de cette progression de l’obésité : le coût pour le système de santé américain pourrait passer de 48 à 66 milliards de dollars. « Nous sommes dans une course tragique qui aura un impact désastreux sur la qualité de vie de millions d’Américains, et qui pourrait noyer un système de santé déjà au bord de l’implosion » prévient Jeff Levi, directeur de la Trust for America’s Health, interrogé par ABC News.
source JIM
Prédire le risque d’obésité à la naissance : simple comme une équation
Tout se joue dans l’enfance a-t-on coutume de proférer, un peu schématiquement, en psychanalyse. L’idiome se vérifierait également (plus ?) souvent en ce qui concerne les habitudes nutritionnelles : la façon dont le nourrisson est alimenté pourrait influencer en effet très fortement le risque de surpoids futur. L’équipe internationale coordonnée par le professeur Philippe Froguel du laboratoire Génomique et maladies métaboliques (CNRS/Université Lille 2/Institut Pasteur de Lille) va beaucoup plus loin. Pas besoin de regarder le contenu des assiettes des tous petits pour savoir si l’obésité les guette, il est possible d’évaluer ce risque dès la naissance.
80 % des enfants obèses repérés grâce à une équation « simple »
Pour confirmer leur hypothèse, Philippe Froguel et son équipe se sont d’abord penchés sur une cohorte de 4000 finlandais la « Northern Finland Birth Cohort » (NFBC) qui suit depuis 1986 le devenir d’enfants nés il y a 27 ans. Ils ont constaté que plusieurs des informations récoltées dès la naissance pouvaient permettre de « prédire » le risque d’obésité aux âges de 7 et 16 ans. Il s’agit de l’IMC des deux parents (avant la grossesse), du poids du nouveau-né, de la profession de la mère, du nombre de personnes au sein du foyer et du tabagisme maternel pendant la grossesse. Plusieurs travaux ont déjà montré que ces différents éléments pouvaient être considérés comme des « facteurs » prédictifs du surpoids chez l’enfant. Cependant, note un communiqué publié hier par le CNRS « c’est la première fois que ces données sont utilisées de manière « combinée » pour prédire dès la naissance, la survenue d’un surpoids ».
L’équipe de Philippe Froguel a en effet établi une équation qui à partir de ces différents items permet de calculer en pourcentage le risque d’obésité. Appliquée à la cohorte finlandaise, l’équation a permis de « repérer les 25 % de familles d’enfants finlandais présentant le risque le plus élevé d’obésité, et qui à elles seules » comptent « 80 % des enfants finlandais obèses de la cohorte ».
Des adaptations en fonction des spécificités socioculturelles nécessaires
Pour vérifier la pertinence de ce calcul, l’équipe l’a ensuite testé sur deux autres cohortes : la première incluant 15 000 italiens nés dans les années 1980 et la seconde, baptisée Project Viva, 1 000 jeunes américains aujourd’hui adolescents. L’équation a dans ces deux cas offert des « prévisions » satisfaisantes même s’il est apparu que des adaptations paraissaient nécessaires en fonction des spécificités socioculturelles des pays (l’influence du critère ethnique a notamment été mis en évidence aux Etats-Unis).
Combattre l’inaction des pouvoirs publics
Aujourd’hui, la médiatisation de ces résultats, publiés dans Plos One, soulève interrogations et commentaires. Alors que l’équipe a mis en ligne gratuitement son logiciel sur internet certains s’interrogent sur le caractère anxiogène d’une telle prévision pour les familles ou sur l’adaptabilité du système aux enfants français. « Ce n’est pas un gadget. C’est un acte militant pour dire aux pouvoirs publics, à la population et aux médecins, qu’il y a des nourrissons qui deviendront peut-être obèses. J’estime qu’il n’y a pas aujourd’hui de véritable campagne de prévention à part les vœux pieux sur les publicités pour les confiseries. Depuis ce matin, nous constatons déjà que de nombreux particuliers se connectent sur le lien qui propose l’équation » répond Philippe Frogel cité par le site « Pourquoi docteur » du Nouvel Observateur.
Réorienter la prévention
Les auteurs de l’étude considèrent ainsi que cet outil doit servir à réorienter les politiques de prévention. Ils estiment d’une part, que les efforts des professionnels de santé devraient se concentrer sur les enfants présentant les risques les plus élevés et ce le plus précocement possible, et que d’autre part les campagnes « d’information à grande diffusion » devraient cibler les familles moins touchées par l’obésité, de nombreuses études ayant en effet révélé qu’elles n’avaient d’influence significative que dans les « milieux favorisés ».
Et la génétique dans tout ça ?
Quid enfin de ceux qui soulignent que l’obésité est avant tout une maladie qui fait intervenir des composantes génétiques et métaboliques ? L’équipe de Philippe Frogel leur répond que leurs recherches ont mis en évidence « qu’il n’était pas pertinent de prendre en compte dans l’équation les facteurs génétiques fréquents qui jouent un rôle mineur dans la prédiction de l’obésité « commune » de l’enfant ». Mais, ils n’éludent pas le fait « qu’au moins 5 % des obésités sévères de l’enfant sont dues à des mutations génétiques ou à des anomalies chromosomiques responsables de troubles majeurs de l’appétit ».
Aurélie Haroche (JIM)
Anita Morandiet coll. : "Estimation of newborn risk for child or adolescent obesity : lessons from longitudinal birth cohorts", PLOS ONE,
Et s’il existait un lien entre adénovirus 36 et obésité ?
L’augmentation de fréquence de l’obésité parmi les enfants conduit à explorer diverses pistes pour tenter de l’expliquer. L’obésité est une affection chronique dont les étiologies sont multiples mais les plus importantes, conduisant à l’accumulation de graisse, sont les facteurs génétiques, les dysfonctionnements endocriniens et les facteurs comportementaux et environnementaux comme l’alimentation, le manque d’exercice, les influences culturelles et le stress.
Depuis plus de 10 ans, l’association entre obésité et certaines affections virales a été constatée chez l’animal puis dans le genre humain. Une revue générale fait le point sur cette question.
Des études conduites chez l’animal ont montré que 5 virus étaient impliqués dans le développement de l’obésité. Ceux-ci, comme la scrapie, encéphalopathie spongiforme du mouton liée à un prion, agissent par l’intermédiaire de lésions cérébrales, en particulier hypothalamiques. L’obésité se développe alors malgré des apports énergétiques comparables à ceux des sujets contrôles. Elle est liée à une baisse des taux de catécholamines, des récepteurs de la leptine et autres substances impliquées dans la régulation de l’énergie et des apports nutritionnels.
Plus intéressantes sont les études portant sur les adénovirus, agents infectieux très répandus chez les oiseaux et les mammifères, y compris les humains, responsables d’une grande variété de maladies. Les poulets infectés expérimentalement par voie intra-péritonéale par la souche SMAM-1 ont une graisse abdominale de 50 % supérieure à celle des contrôles. L’adénovirus 36 a une affinité marquée pour le tissus adipeux et la quantité d’ADN de ce virus a été trouvée en corrélation avec la masse grasse des poulets et des souris.
Fait capital, aucune lésion cérébrale n’a été mise en évidence chez ces animaux. La transmission du virus par contiguïté ou transfusion a entraîné une obésité. Des effets similaires ont été observés chez les singes. L’adénovirus 36 pourrait agir directement par régulation positive du C/EBP β, l’un des gènes contrôlant la différenciation des préadipocytes.
Les études humaines cliniques sont naturellement beaucoup plus limitées et par nature rétrospectives. Trois d’entre elles ont montré que les anticorps contre l’adénovirus 36 sont significativement plus fréquents chez les enfants obèses que chez les non obèses. De surcroît, au sein des populations obèses, les paramètres anthropométriques sont significativement plus élevés pour les enfants qui ont des anticorps et leur taux de triglycérides et de cholestérol total sont également plus hauts.
Au total, l’obésité est une condition multifactorielle et dans la plupart des cas, l’accumulation de graisse est liée à des facteurs multiples. Parmi ceux-ci, une infection virale pourrait jouer un rôle.
Pr Jean-Jacques Baudon (source JIM)
Esposito S et coll. : Is there a link between infection due to adenovirus 36 and childhood obesity ? Pediatr Infect Dis J., 2012 ; 31:1184-86
Prise en charge de l’obésité : ça dépend du poids du médecin !
Moins d’un obèse sur trois est vraiment pris en charge médicalement, du moins aux Etats Unis. Différents facteurs peuvent contribuer à cette situation : manque de temps, formation inadaptée, focalisation sur les co-morbidités voire variabilité de la motivation des médecins.
Or il est certainement une variable qui n’a pas été prise en compte dans cette problématique : c’est l’influence de l’indice de masse corporelle du médecin lui-même ! Cet aspect de la question a fait l’objet d’une enquête transversale réalisée aux Etats-Unis, laquelle a inclus 500 médecins généralistes entre le 9 février et le 1er mars 2011.
L’objectif était d’évaluer l’impact de l’IMC du praticien sur la qualité de la prise en charge de ses patients souffrant d’obésité notamment en ce qui concerne :
- • la fréquence à laquelle le diagnostic d’obésité était posé
- • l’efficacité de la prise en charge, appréciée par le médecin lui-même
- • la perception du médecin quant à la place de la modification des comportements visant à la perte de poids
- • son rôle en tant que modèle
- • sa confiance dans les conseils prodigués au patient.
De cette enquête, il ressort que le médecin de poids normal a davantage tendance que son homologue obèse à prôner une perte de poids (30 % vs 18 % ; p=0,01). De plus, il manifeste une plus grande confiance dans le régime et l’exercice conseillés au patient respectivement 53 vs 37 % (p=0,002) et 56 % vs 38 % (p=0,001). Pour le médecin de corpulence normale, il semble que les conseils émanant d’un homologue obèse ont moins… de poids (80 vs 69 % ; p=0,02) et il importe, pour lui, que son hygiène de vie personnelle soit un modèle pour son patient tant en ce qui concerne le maintien d’un poids normal (72 vs 56 %, p=0,002) que la pratique régulière d’une activité physique (73 vs 57 %, p=0,001).
La probabilité du diagnostic d’obésité et d’un dialogue incitant à perdre du poids s’avère nettement plus élevée quand le praticien estime que son IMC personnel est inférieur à celui de son patient, respectivement 93 vs 7 % (p<0,001) et 89 vs 11 % (p<0,001).
Si l’on en croit les résultats de cette enquête, et il n’y a pas de raison de ne pas y croire, le médecin de poids normal semble plus motivé qu’un confrère obèse pour faire perdre des kilos à un patient atteint d’obésité ou de surcharge pondérale. Le praticien prend plus au sérieux la maladie et adhère aux conseils qu’il prodigue en termes d’hygiène de vie.
Dr Philippe Tellier (source JIM)
Bleich SN et coll. : Impact of Physician BMI on Obesity Care and Beliefs. Obesity 2012 ; 20 : 999-1005.
Obésité : l’excès de fructose incriminé
Le fructose est, à l’état naturel, essentiellement présent dans les fruits mais on le retrouve également très largement dans les aliments préparés où il est introduit notamment sous forme de sirop de maïs. Ce fructose pourrait être incriminé dans l’épidémie d’obésité qui envahit le monde d’ouest en est.
Ce sont des chercheurs de l’école de médecine de l’Université de Yale (Etats-Unis) qui évoquent cette hypothèse en montrant grâce à l’imagerie par résonance magnétique qu’une alimentation riche en glucose réduit le flux sanguin et l’activité dans les zones du cerveau impliquées dans la régulation de l’appétit, phénomènes qui ne sont pas observés si le glucose est remplacé par du fructose. Ainsi, une alimentation trop riche en fructose ne déclenche pas le phénomène de satiété, favorisant des apports excessifs et par voie de conséquence l’apparition d’un surpoids puis d’une obésité. Mais les auteurs font un distinguo entre fructose « naturel », trouvé dans les fruits, et fructose « artificiel », importé dans des produits prêts à être consommés ; le premier étant absorbé plus lentement que le second du fait de la structure fibreuse du fruit n’aurait pas ou peu cet effet cérébral sur le centre de la satiété.
Ce n’est pas la première étude à mettre en cause l’usage, considéré comme excessif, du sirop de maïs dans l’industrie agro-alimentaire mais c’est sans doute la première à faire appel à la neuro-imagerie par IRM pour apporter une telle explication physio-pathogénique au rôle de l’excès de fructose dans l’épidémie d’obésité et peut être de diabète de type 2.
Kathleen A Page et coll. Effects of Fructose vs Glucose on Regional Cerebral Blood Flow in Brain Regions Involved With Appetite and Reward Pathways. JAMA 2013 ; 309 : 63-70
Anastomoses digestives sous cœlioscopie : avec quelle anesthésie ?
L’hyperpéristaltisme du grêle en chirurgie coelioscopique (CC) peut rendre l’exposition et donc les sutures ou agrafages intestinaux plus difficiles. Si les opioïdes sont réputés ralentir le transit, l’effet sur la motilité intestinale des anesthésiques halogénés volatils (AHV), administrés par inhalation, est moins connu.
Les auteurs belges ont choisi une intervention standardisée, le court-circuit gastrique, la population des obèses qui y ont recours étant assez homogène (mêmes facteurs de risque) ; leur protocole anesthésique fait appel, après oxygénation (6 l/mn pendant 5 mn) et propofol, à un opioïde en perfusion continue (rémifentanil), associé à un AHV, qui, par randomisation, pouvait être, à l’insu du chirurgien, du desflurane (D) ou du sevoflurane (S), inhalés dans un mélange air-O2 . De plus les opérés recevaient une injection de curare (atracurium) avant l’intubation. Les évaporateurs avaient été calibrés pour contrôler la concentration alvéolaire minimale délivrée. Après évacuation du pneumopéritoine, l’opioïde et les AHV ont été interrompus.
Les mouvements péristaltiques ont été évalués par le chirurgien et la panseuse, et comptés sur un segment de 15 cm de jéjunum pendant 1 mn ; ils ont été combattus par une injection de piritramide, et, si leur persistance apparaissait gênante pour la confection de l’anastomose, on y a associé un antispasmodique anticholinergique. L’intervention consiste, après avoir créé un « petit estomac », à ventouser sur lui une anse iléale, tandis qu’une autre anastomose unit le jéjunum, en aval de l’ampoule de Vater à la dernière anse grêle ; ces anastomoses sont mécaniques mais enfouies par des points séparés de monofil résorbable et vérifiées par une épreuve d’étanchéité (insufflation dans du sérum salé).
L’essai a porté sur deux groupes de 22 malades (32 femmes, 12 hommes), comparables en termes d’âge, sex-ratio, et indice de masse corporelle (moyenne à 41 kg/m²).
Le nombre de mouvements péristaltiques sur un segment de 15 cm a été de 7/mn dans le groupe D, vs 1/mn dans le groupe S, et le nombre de mouvements cumulés a été respectivement de 142 et 42. Dix malades du groupe D ont dû recevoir des antispasmodiques de type N-butyl-hyoscine, alors qu’ils n’ont été requis qu’une fois chez les 22 malades du groupe S.
Le desflurane accroît l’activité péristaltique du grêle mais diminue parallèlement le confort du chirurgien ; on lui préférera donc le sevoflurane.
Dr Jean-Fred Warlin
De Corte W et coll. : Randomized clinical trial on the influence of anaesthesia protocol on intestinal motility during laparoscopic surgery requiring small bowel anastomosis.
Brit J Surg., 2012 ; 99 : 1524-1529.
Les Français ne sont plus de plus en plus gros
L’enquête a été menée auprès d’un échantillon de 20 000 foyers représentant la population des ménages ordinaires français issus de la base permanente de KANTAR HEALTH et excluant les sujets vivant en institution, en foyer, en résidence en communauté, ou sans domicile fixe. Il est entendu par « foyer », toute famille vivant sous un même toit ou toute personne habitant seule. Les personnes ont été interrogées par un questionnaire auto administré, adressé par voie postale. Son contenu a été élaboré en concertation avec le Comité Scientifique de l’étude. Le panel a été constitué selon la méthode des quotas au niveau foyer, après une double stratification région / habitat.
Obésité : beaucoup de mythes et quelques réalités
Dans le domaine de l’obésité, de nombreuses affirmations sont prononcées par les soignants, les enseignants et journalistes. Généralement issues d’articles parus dans des journaux scientifiques, elles sont parfois le fondement de décisions politiques pour enrayer l’épidémie d’obésité.
Un groupe de vingt chercheurs internationaux tire la sonnette d’alarme en montrant que ces « connaissances » sont souvent des mythes (affirmations qui sont contredites par les travaux scientifiques) ou des présomptions (hypothèses non démontrées par les données scientifiques disponibles).
Au chapitre des mythes
Dans le « chapitre des mythes », les auteurs dénoncent « la règle des 3 500 kcal » : celle-ci précise qu’une simple diminutionde 100 kcal/jour des apports caloriques (ou d’une augmentation équivalente de la dépense énergétique) pendant cinq ans aboutit à une perte pondérale de 22,7 kg. Ce calcul est faux. Si l’on tient compte de l’adaptation métabolique qui accompagne la perte pondérale, la perte de poids finale théorique n’est en fait que de 4,5 kg ! Toujours selon les auteurs de cette revue, l’idée qu’une perte de poids rapide entraîne une reprise de poids plus importante qu’un régime moins sévère est un véritable mythe infondé. De même, bien qu’il soit recommandé de fixer des objectifs pondéraux « raisonnables », cette attitude pleine de bon sens n’est pas plus efficace que celle qui consiste à viser une perte pondérale très (voire trop) ambitieuse !
En ce qui concerne la prévention de l’obésité chez l’enfant, la promotion de l’activité physique à l’école semble inefficace pour réduire l’incidence de l’obésité, si l’on en croit les conclusions de deux méta-analyses qui ont regroupé les résultats d’études d’intervention en milieu scolaire. De même, contrairement à ce qui est souvent répandu, l’allaitement n’est pas un facteur protecteur majeur de l’obésité de l’enfant. Enfin, l’idée qu’un rapport sexuel d’une durée moyenne de six minutes conduit à dépenser 100 à 300 kcal est infondé. Les auteurs estiment cette dépense à 21 kcal. À titre comparatif, un homme dépense 7 kcal (soit 14 kcal de moins) en regardant la télévision pendant la même durée.
Ce ne sont que des présomptions
En ce qui concerne les présomptions, les auteurs mentionnent celles de l’importance du petit déjeuner, des fruits et légumes, de l’intérêt d’un environnement riche en équipement sportif et de l’importance d’un apprentissage précoce des bonnes habitudes alimentaires pour prévenir ou traiter l’obésité. Bien que souvent présentées comme des vérités, il ne s’agit là que de présomptions pour lesquelles le niveau de preuve est faible voire nul. De même, il n’est pas démontré que la lutte conte les prises alimentaires inter-prandiales réduit la prise de poids ni même que le phénomène yoyo réduit l’espérance de vie.
Quelques messages scientifiquement fondés
A côté de ces incertitudes, les auteurs mentionnent quelques messages qui leur semblent scientifiquement fondés. Parmi ces derniers ils rappellent les vérités suivantes :
– La chirurgie bariatrique est efficace pour obtenir une réduction pondérale à long terme et diminuer la mortalité des personnes ayant une obésité massive.
– En pédiatrie, les programmes nutritionnels impliquant l’environnement familial permettent d’obtenir une perte pondérale plus marquée.
– L’exercice physique apporte un bénéfice quel que soit le poids et aide à maintenir un poids stable à long terme. - Malgré l’importance des déterminants génétiques dans la prise de poids chez une personne prédisposée, l’obésité n’est pas une fatalité et elle peut être combattue par des changements réalistes des habitudes de vie.
Au-delà des exemples, toujours discutables, donnés dans cette revue, celle-ci a le mérite de rappeler qu’en nutrition, comme dans les autres domaines de la médecine, « bon sens » ne rime pas forcément avec vérité scientifique. Pour ne pas semer de confusion ou l’impression que la science ne fait que se contredire, il convient d’être précis quand des messages nutritionnels sont communiqués au grand public : une distinction devrait être clairement exprimée entre ce qui est établi, ce qui est supposé, et ce qui n’est que du domaine du mythe…
Dr Boris Hansel (JIM)
Casazza K et coll. : Myths, presumptions, and facts about obesity. N Engl J Med. 2013., 31 ; 368 : 446-54.
Augmenter son poids de plus de 5 % fait mal aux genoux !
La fréquence des gonalgies est importante, augmente avec l’âge et environ 50 % des plus de 50 ans en souffrent, dont 25 % de façon chronique. C’est aussi une source de handicap importante dans 6 % des cas. Plusieurs facteurs de risque, pour certains corrigibles, ont été identifiés : obésité, douleur généralisée, tabagisme, antécédent traumatique. L’identification de l’obésité comme facteur de risque repose principalement sur des études démontrant l’association entre l’obésité et la gonarthrose ou les gonalgies. De plus, l’effet bénéfique de la perte de poids est maintenant bien démontré. Par contre, on ne connait pas l’effet de la prise de poids, pourtant fréquente, sur la survenue de gonalgies.
Les auteurs ont recruté 250 sujets par annonce dans la presse et dans les salles d’attente d’hôpitaux impliqués dans la prise en charge de l’obésité. Tous devaient être asymptomatiques à l’inclusion dans cette étude longitudinale de plus de 2 ans. Il s’agissait surtout de femmes (74 %), l’âge moyen était de 45,7 ± 9,3 ans, et l’Indice de Masse Corporelle (IMC) allait de 16,9 à 59,1 kg/m²). Les participants ont été suivis pendant 2 ans pour 78 d’entre eux, avec évaluation des douleurs, raideurs des genoux et de la fonction par le Western Ontario and McMaster Universities Osteoarthritis Index (WOMAC). De plus, tous ont eu une IRM du genou pour permettre le diagnostic de gonarthrose.
A 2 ans, 30 % des sujets avaient perdu au moins 5 % de leur poids (-11,1 kg en moyenne ; de 3 à 49,1 kg), 56 % étaient stables, et 14 % avaient pris plus de 5 % de leur poids (+6,6 kg en moyenne ; de 2,2 à 28,1 kg).
La prise de poids s’est accompagnée d’un risque accru de gonalgies (27,1 mm ; intervalle de confiance à 95 % [IC95 %] : 1,1-55,2), de raideur (18,4 mm ; IC95 % : 1,5-35,3) et d’altération fonctionnelle au WOMAC (99,3 mm ; IC95 % : 4-194,6) par rapport aux sujets dont le poids est restée stable. A l’inverse, la perte de poids a eu un effet positif sur la douleur (-22,4 ; IC95 % : -44,4, -0,3), sur la raideur (-15.3 ; IC95 % : -25,5, -2,0) et la fonction (-73,2 ; IC95 % : -147,9, 1,3). Les auteurs évaluent que prendre 1 kg, augmente de 1,9 mm les gonalgies, et surtout, remarquent que l’effet du poids a un effet plus ample en cas de gonarthrose et chez les obèses.
Au total, même s’il y a beaucoup de perdus de vue, cette étude démontre pour la première fois que la prise de poids favorise la survenue de gonalgies. De plus, l’effet de la prise de poids apparaît plus important que celui de la perte de poids, celle-ci ayant une influence modeste. A défaut de perdre du poids, ne pas en prendre est donc déjà une bonne chose pour les genoux.
Dr Laurent Laloux (JIM)
Tanamas SK et coll : Association of weight gain with incident knee pain, stiffness, and functional difficulties : a longitudinal study. Arthritis Care & Research. 2013 ; 65 : 34-43
Jouer sur la flore intestinale : une piste contre l’obésité
Des chercheurs de l’université de Harvard, dont les travaux sont publiés dans Science Translational Medicine ont observé d’importantes modifications de la flore intestinale chez des souris ayant subi un court circuit gastrique. Ils ont eu l’idée d’utiliser cette flore intestinale modifiée pour coloniser l’intestin d’autres souris et ont constaté que ces dernières ont grâce à ce « traitement » perdu jusqu’à 20 % de leurs poids, soit l’équivalent d’un bypass gastrique !
Conserved Shifts in the Gut Microbiota Due to Gastric Bypass Reduce Host Weight and Adiposity
Alice P. Liou1, Melissa Paziuk1, Jesus-Mario Luevano Jr.2, Sriram Machineni1, Peter J. Turnbaugh2,* and Lee M. Kaplan1,*
L’OMS propose des taxes pour lutter contre l’obésité
L’Organisation Mondiale de la Santé (OMS) vient de proposer une nouvelle série de mesures pour lutter contre l’obésité. Ces recommandations vont être suivies par les 192 états membres de l’organisation.
L’OMS tenait ainsi son assemblée générale la semaine dernière. Elle y a annoncé son intention de stopper la progression de l’obésité d’ici 2020.
Dans son plan d’action, il est prévu de réduire l’apport moyen de sel dans l’alimentation, d’éliminer les acides gras industriels dans les aliments, de promouvoir l’étiquetage nutritionnel, et de réduire la taille des portions.
Mais la possibilité d’instaurer des taxes sur les produits les moins bons pour la santé a également été évoquée, afin d’en détourner les consommateurs.
L’OMS souligne ainsi que le nombre de malades atteint cette année les 1,4 milliard, et que l’obésité est le cinquième facteur de risque de décès au niveau mondial : 2,8 millions d’adultes en meurent chaque année.
« On est face à une épidémie mondiale », indique ainsi l’organisation, qui ajoute que « le coût de l’inaction est supérieur au coût des mesures ». En effet, en 2006, une étude menée par l’Institut de recherche et de documentation en économie médicale estimait que les dépenses liées à la santé étaient deux fois plus importantes pour une personne obèse que pour un individu au poids normal.
En Europe, l’obésité absorberait près de 1% du PIB et représenterait entre 2% et 6% des dépenses de santé selon l’OMS. Pour y remédier, les Etats redoublent d’imagination : prévenir grâce à des campagnes, sévir en surtaxant les produits caloriques, « taxer les gros » ou encore payer les obèses pour qu’ils maigrissent …
300 millions ! C’est le nombre d’obèses estimé par l’Organisation mondiale de la santé (OMS) dans le monde, dont 150 millions en Europe. En France, la consommation moyenne de soins et de bien médicaux d’une personne obèse s’élève à environ 2 500 euros (Etude menée par l’Institut de recherche et de documentation en économie médicale (2006), soit deux fois plus que celle d’un individu de poids normal (1 263 euros). Sans compter le coût humain important (arrêts maladie, décès, etc.) qu’entraine les autres maladies liées au surpoids : rhumatismes, hypertension, troubles cardiovasculaires).
Face à des chiffres percutants - 2,6 milliards d’euros de dépenses liées à la santé chaque année en France – ayant doublé entre les années 1990 et 2000, la France a décidé de réagir. En 2001, un Programme national nutrition santé (PNNS), a été mis en place puis renforcé par un Plan obésité en mai 2010.
Des économistes se sont alors emparés de la question des solutions pouvant limiter la croissance de l’obésité, qui touche trois fois plus les moins aisés.
La « fat tax » : une solution ?
Depuis une trentaine d’années, les produits les plus caloriques ont connu une baisse de leur prix de presque 40%. Après une taxe pour les personnes « trop larges » qui doivent payer un second siège chez Air France KLM, vient la taxe sur la « junk food » et les sodas sucrés. C’est pour remédier à la surconsommation de produits riches en sucre et en gras que l’Inspection générale des affaires sociales a préconisé en 2008 de surtaxer chips, sodas, glaces, charcuterie, pâtisseries, etc.
A titre d’exemple, consommer chaque jour une barre de chocolat ou boire un soda de plus par rapport à sa consommation habituelle pourrait conduire à une prise de poids de 4kg en un an. Le but de cette augmentation de la TVA ? Faire changer les modes de consommation en faveur de produits moins caloriques. Pourtant pertinente à première vue, cette solution a été rejetée : elle causerait une baisse du pouvoir d’achat des plus pauvres. Bonne ou mauvaise… la solution de la « fat tax » est en tout cas appliquée au Danemark et débattue en Grande-Bretagne ainsi qu’aux Etats-Unis.
Quelles stratégies dans les autres Etats d’ Europe ?
Interdiction des distributeurs de boissons et de snacks dans les écoles, plan national prévoyant d’imposer l’équilibre des repas dans les cantines scolaires, et d’augmenter l’activité physique ou encore généralisation du dépistage et du suivi de l’obésité à tous les enfants d’ici à 2012… cela ne fait aucun doute, l’obésité est une préoccupation en France aussi.
Ailleurs, les Pays de Galles ont trouvé la formule magique pour sensibiliser les enfants : les « Food Dudes », un dessin animé dont les héros tirent leurs superpouvoirs de fruits et légumes pour sauver la planète de la malbouffe. Pari réussi : deux ans et demi après la fin du programme, les enfants mangent deux fois plus de fruits et légumes qu’avant.
Plus récemment la Grande Bretagne a même offert de l’argent contre les kilos perdus lors d’un programme, appelé « Pounds for pounds » auquel 402 volontaires ont participé pendant un an.
Audrey Le Guellec
Un argument de poids (?) en faveur du mariage !
Le mariage est en vogue on l’a vu. Il pourrait l’être d’avantage encore après la médiatisation des résultats d’une étude conduite par le docteur Rachel Kimbro de la Rice University en collaboration avec l’Université de Houston. Les travaux de cette équipe publiés dans le Journal of Applied Research on Children visent à déterminer l’impact de la structure familiale sur le risque d’obésité. Ils s’appuient sur les données de la cohorte Early Childhood Longitudinal Study Birth, qui compte 10 400 enfants représentatifs de la population américaine et qui ont fait l’objet de questionnaires et de mesures à neuf mois, deux ans et quatre ans. Parmi les enseignements que l’on peut tirer de ce groupe, Rachel Kimbro et coll. retiennent le lien entre statut marital et obésité. Ils ont en effet observé une nette différence entre les enfants élevés par des parents mariés et ceux vivant avec des parents concubins. Chez les premiers, la prévalence de l’obésité serait de 17 % contre 31 % chez les seconds.
Même les mères célibataires ont des enfants moins gros !
Les autres résultats de l’étude semblent même conduire à conclure qu’il n’est rien de pire pour le tour de taille des enfants que le concubinage. Ainsi, on compte 23 % d’obèses chez les enfants élevés par une mère célibataire, la même proportion pour ceux évoluant dans une famille recomposée et 29 % pour ceux vivant avec un parent proche. Mais il est cependant une situation plus « enviable » diététiquement parlant que le fait de résider avec un père et une mère mariés (l’étude ne prend pas en compte les familles composées de couples de même sexe !) : être élevé par un père seul ou par un de ses parents remarié. Ici la prévalence de l’obésité est de 15 % seulement.
Du moment qu’ils sont mariés !
Ces résultats sont sans doute principalement le reflet de différences socio-économiques. Concernant notamment les enfants élevés par leur père seul, les auteurs relèvent que les foyers monoparentaux masculins bénéficient souvent de revenus plus élevés. Néanmoins, Rachel Kimbo estime que des études complémentaires seraient nécessaires pour mieux comprendre cette influence apparemment si décisive du mariage. En tout état de cause, ces conclusions ne sont peut-être pas parfaitement extrapolables à la France où les différences entre couples mariés et non mariés sont sans doute moindres qu’aux Etats-Unis et où une part plus importante d’enfants naissent hors mariage.
D’une manière générale, il existe chez les spécialistes américains une nette prédilection pour le mariage. Ainsi, on se souvient que se prononçant sur la question de l’adoption d’enfants par des couples de même sexe, l’American Academy of Pediatrics avait estimé que la possibilité pour ces derniers de se marier renforcerait nettement leur possibilité de garantir les droits et les avantages familiaux et la sécurité à long terme des enfants. Et apparemment leur minceur.
Aurélie Haroche (JIM)
Près de 15 % des adultes et 3.5% des enfants souffriraient d’obésité en France, d’après l’OMS (juin 2013)
Lire l’article du monde.fr et ses tableaux
Le surpoids maternel pendant la grossesse altèrerait définitivement la santé de l’enfant
Aux Etats-Unis, environ 64 % des femmes en âge de procréer sont en surpoids et 35 % sont obèses. Des travaux de plus en plus nombreux pointent les effets défavorables que peut avoir le surpoids au cours de la grossesse sur la santé de l’enfant. Une étude réalisée au Royaume-Uni va plus loin et relie le risque de mortalité par accident cardio-vasculaire à des antécédents maternels d’obésité pendant la grossesse.
Les auteurs ont répertorié 37 709 sujets de 34 à 61 ans décédés ou hospitalisés pour un problème cardio-vasculaire et dont le dossier contenait les données nécessaires au calcul de l’indice de masse corporelle (IMC) de la mère pendant la grossesse.
Le constat est sans appel : la mortalité prématurée, toutes causes confondues, est supérieure chez les individus dont les mères avaient un IMC supérieur à 30 pendant la grossesse (HR [Hazard Ratio] = 1,35 ; intervalle de confiance à 95 % de 1,17 à 1,55), après ajustement pour l’âge maternel au moment de la naissance, le statut socio-économique, le sexe, le poids de naissance, et le terme. Les causes de décès sont principalement les maladies cardio-vasculaires et le cancer. Sans aller jusqu’au décès, les enfants de mère obèse au moment de la grossesse ont un risque accru d’hospitalisation pour accident cardio-vasculaire par rapport aux enfants dont la mère avait un poids normal (1,29 ; 1,06 à 1,57). Le risque est élevé aussi pour les enfants dont la mère était en surpoids pendant la grossesse.
Les explications avancées pour analyser cette relation font appel à l’hypothèse de l’origine développementale de la santé qui suggère que des conditions défavorables in utero pourraient induire des changements définitifs de la composition corporelle et physiologiques, ayant des conséquences néfastes, elles aussi définitives, sur la santé de l’adulte.
Dr Roseline Peluchon (JIM)
Reynolds RM et coll. : Maternal obesity during pregnancy and prematur mortality from cardiovascular event in adult offspring : follow-up of 1 323 275 person years
BMJ 2013 ; 347 : f4539. Publication le 14 août 2013.
Le surpoids, facteur de risque cardiovasculaire à lui seul…
Publié le 26/11/2013
Le surpoids et l’obésité sont associés à une augmentation du risque cardiovasculaire. L’hypertension artérielle, les dyslipidémies et le diabète sont, au moins partiellement responsables de cette relation. Mais dans quelle mesure ? La plus vaste analyse jamais réalisée sur le sujet, ayant regroupé les données de 97 études prospectives incluant 1,8 millions de participants entre 1948 et 2005, apporte des éléments de réponse. Les cohortes incluses provenaient de toutes les régions du monde : Asie (n=33 cohortes), Europe de l’Ouest (n=32) Australie/Nouvelle Zélande (n=15) Amérique latine, Europe centrale et de l’Est, Afrique (n=7).
27 % de risque cardiovasculaire pour 5 points d’IMC de plus
Après ajustement, dans chaque cohorte sur les facteurs confondants disponibles (au minimum, le tabagisme, le sexe et l’âge), une augmentation de 5 points d’IMC a été trouvée associée à un risque supplémentaire de 27 % (Hazard Ratio HR : 1,27 ; intervalle de confiance à 95 % [IC] : 1,23-1,31) pour les coronaropathies et de 18 % (HR : 1,18 ; IC : 1,14-1,22) pour les accidents vasculaires cérébraux (AVC). Une élévation de la pression artérielle était le médiateur le plus puissant de la relation IMC-maladies cardiovasculaires : un ajustement sur le niveau de pression artérielle fait chuter l’excès de risque à +19 % pour la coronaropathie et à +8 % pour les AVC. Le second facteur explicatif de l’effet de l’IMC sur le risque CV est l’hyperglycémie, le troisième étant la dyslipidémie. Un ajustement sur les trois facteurs de risque majeurs (outre l’ajustement minimal) fait diminuer l’importance de la relation entre l’IMC et le risque CV mais celle-ci reste malgré tout statistiquement significative +15 % et +4 %, respectivement pour la maladie coronaire et les AVC et pour une augmentation de 5 kg/m² de l’IMC.
Ainsi, on peut estimer que près de la moitié de l’excès de risque coronaire et les trois quart de l’excès de risque d’AVC associés à la surcharge pondérale sont liés à la pression artérielle, aux lipides plasmatiques et à la glycémie. Le surpoids et de façon encore plus marquée l’obésité, restent donc associés aux MCV indépendamment de ces 3 facteurs de risque majeurs.
Ces résultats confirment des données antérieures similaires. En outre, ils permettent de quantifier l’importance relative de chaque facteur de risque CV associé à l’obésité, ce qui n’avait pas été fait précédemment de façon aussi rigoureuse.
Traiter les facteurs de risque ne suffit pas
Pour illustrer leurs propos, les auteurs donnent l’exemple d’un patient de 70 ans, non-fumeur ayant un IMC de 33 kg/m2, un cholestérol total de 5,05 mmol/l, un HDL-C de 0,93 mmol/l, une pression artérielle de 147 mm Hg et une glycémie normale. Selon le score de Framingham, le risque coronaire de ce sujet est de 25 % à 10 ans. Une perte de poids de 15 kg (correspondant à une diminution de 5 points de l’IMC) se traduirait par une baisse de ce risque à 19,7 %. Un traitement antihypertenseur et hypolipémiant ayant un impact semblable à celui de la perte pondérale sur la pression artérielle et le cholestérol plasmatique ne diminuerait ce risque coronaire qu’à 23 %.
En pratique, cette étude dont la force vient de l’immensité de la population étudiée confirme l’intérêt de traiter les facteurs de risques CV associés à l’obésité. Mais ils montrent que cela ne suffit pas pour éliminer les coronaropathies et les AVC liés à l’excès pondéral.
Dr Boris Hansel, source JIM
The Global Burden of Metabolic Risk Factors for Chronic Diseases Collaboration (BMI Mediated Effects). : Metabolic mediators of the effects of body-mass index, overweight, and obesity on coronary heart disease and stroke : a pooled analysis of 97 prospective cohorts with 1•8 million participants. Lancet 2013 ; publication avancée en ligne le 22 novembre. doi:10.1016/S0140-6736(13)61836-X
Une « taxe sucrée » pour réduire la prévalence de l’obésité ?
La taxation des boissons sucrées est une mesure régulièrement discutée pour tenter d’enrayer l’épidémie d’obésité. Il est raisonnable de penser qu’une augmentation des prix des sodas et autres jus sucrés peut réduire leur consommation et avoir une évolution favorable sur le poids de ceux qui ont l’habitude d’en boire. Toutefois, il n’existe aucune preuve de l’exactitude de cette hypothèse. Des effets indésirables d’une telle mesure sont même possibles : une taxation des boissons sucrées pourrait se solder par leur remplacement par des produits gras et sucrés, de mauvaise qualité, vers lesquels se tourneraient particulièrement des personnes de faible niveau socio-économique.
Une modélisation de l’impact…
Des chercheurs anglais ont modélisé l’impact que pourrait avoir une taxe de 20 % ciblant les boissons sucrées sur la prévalence du surpoids et de l’obésité au Royaume Uni. Ils ont recueilli les données concernant les achats alimentaires, notamment les boissons sucrées, de 5 263 foyers correspondants à 12 196 personnes (au sein de la Living Costs and Food Survey 2010). En parallèle, la consommation de boissons a été estimée au sein d’un autre échantillon de 2 126 sujets ayant complété des questionnaires alimentaires (dans la National Diet And Nutrition Survey). Enfin, l’indice de masse corporelle de la population et la prévalence du surpoids et de l’obésité ont été recueillis grâce à deux enquêtes réalisées en Angleterre (données mesurées et non déclaratives). A l’aide de ces données, les chercheurs ont évalué l’effet d’une taxe de 20 % sur les achats de boissons sucrées. Ils ont aussi quantifié l’impact de la modification de ces achats sur l’apport énergétique et les conséquences du changement de la consommation calorique sur l’IMC et la prévalence de l’excès pondéral.
…Qui donne des résultats encourageants
Le principal résultat est encourageant pour les supporters de la taxation : une taxe de 20 % sur les boissons sucrées réduirait le nombre de personnes obèses de 1,3 % (soit une baisse de 0,9 % du nombre des personnes en surpoids ou obèses). Cet effet est essentiellement constaté chez les moins de 30 ans qui sont les principaux consommateurs de sodas.
Cet impact bénéfique sur la prévalence de l’excès pondéral serait lié à une diminution des achats et donc de la consommation des boissons sucrées, de l’ordre de 15-16 %, et cet effet serait le même quel que soit le niveau moyen de revenu des populations. Les auteurs estiment que la baisse des apports caloriques pourrait être de 16,7 kj/jour/personne (4 kcal/j) mais avec des disparités importantes selon l’âge, la réduction concernant surtout les sujets de 16 à 29 ans.
Ces résultats apportent des arguments en faveur de la taxation des boissons sucrées pour lutter contre l’épidémie d’obésité. Toutefois, il n’est pas certain qu’ils soient extrapolables à la population française.
En outre, il n’est pas du tout évident que ces projections se vérifient dans la pratique. Le débat sur la « taxe sucrée » reste donc complètement ouvert…
Dr Boris Hansel jim.fr
Obésité : pour améliorer la prise en charge des patients et… la santé des soignants !
La proportion des obèses aux Etats-Unis est en progression constante, atteignant actuellement 37 % des adultes. Or, il est bien connu que la mobilisation des patients obèses est source de soucis pour le personnel qui les manipule, menacé notamment de lombalgies entraînant des arrêts de travail. Leur mobilisation difficile explique aussi la fréquence des escarres, surtout chez les patients chirurgicaux immobilisés (anesthésie, douleurs, plâtre). On estime en moyenne le coût d’un malade obèse supérieur de 1 500 $ à celui d’un malade de poids normal. Ainsi, les auteurs de cette étude ont développé dans leur centre de Greenville (Caroline du Nord) en 2005 un 1er programme de formation sur la manipulation et la mobilisation des obèses, qui fut un échec, notamment en termes de nombre de jours chômés. La mise en œuvre en 2009 de systèmes de sangles de levage au plafond (LP) actionnés électriquement, fort coûteux, n’a guère eu davantage de « retour sur investissement ». Aussi, en 2011, une équipe multidisciplinaire a-t-elle mis en place un programme destiné à remédier à cette situation. Pour ce faire, les auteurs ont notamment fait appel à des techniciens du LP dont quelques rares avaient aussi une expérience de soignants : tous avaient été préalablement entraînés à manipuler et soulever de lourdes charges et devaient démontrer leurs compétences avant d’être employés dans les services-pilotes, par 6 équipes de 2 (3/jour et 3/nuit).
On a colligé les accidents de travail liés à la mobilisation des obèses, mais aussi l’incidence des escarres, le coût pour l’établissement des mesures entreprises, et enfin un questionnaire de satisfaction a été distribué au personnel pour savoir s’il jugeait que les dites mesures étaient bénéfiques.
Le bilan au bout d’un an a été très satisfaisant avec une baisse significative de 38 % des plaintes chez les soignants et une réduction de 43 % des escarres chez les malades. Le nombre des escarres, surtout talonnières et sacrées, est passé de 61 en 2011 à 35 en 2012.
Seulement 8 accidents de travail (lombalgies surtout) ont été rapportés en 2012 vs 13 en 2011, dont 6 ont touché des personnes non rémunérées directement par l’hôpital (et notamment un technicien du LP). L’indice de satisfaction du personnel a été fort (autour de 90 % sur les 3 enquêtes successives).
Enfin, l’impact financier a été positif. L’économie annuelle, malgré un investissement supérieur à un million de $, a été estimée à près de 500 000 $. De plus, les techniciens « importés » ont formé plus de 800 personnes au cours d’un an.
Dr Jean-Fred Warlin (source JIM)
Références
Walden CM et coll. : Mobilization of the obese patient and prevention of injury.Annals of Surgery 2013 ; 258 (4) : 646-651.
L’obésité maternelle augmente le risque d’IMC chez l’enfant
L’infirmité motrice d’origine cérébrale (IMOC) groupe un ensemble hétérogène de troubles du développement de la motricité et de la posture déterminés par des lésions non évolutives du cerveau du fœtus ou du nourrisson. L’IMOC est l’une des causes majeures d’handicap de l’enfant dont la fréquence est de 2 à 4 ‰ naissances. Les études étiologiques ont été centrées sur les facteurs périnatals, chorioamniotite et hypoxie/ischémie, mais il est maintenant reconnu que les facteurs péri et postnatals n’expliquent qu’une minorité des cas ; la majorité étant liée à une agression avant la naissance. Dans ce cadre, l’atteinte cérébrale anténatale peut être liée à de nombreux facteurs de risque maternel, parmi lesquels l’obésité.
Ainsi, aux USA où le surpoids et l’obésité atteignent prés de la moitié des femmes en âge de procréer, une étude a été entreprise en Californie, à partir des recueils informatiques de santé publique. Trois types de données ont été croisés : le registre des naissances hospitalières de 1991 à 2001, les résumés informatiques de sortie des mères et des enfants et les données médicales des enfants pris en charge pour IMOC. Les diagnostics, en particulier d’obésité, ont été tirés de la classification internationale des maladies (9ème édition).
Sur 6 221 001 enfants, 8 397 cas d’IMOC ont été identifiés (1,4 ‰ naissances). L’obésité a été diagnostiquée chez 67 200 mères (1,1 %) et une obésité morbide chez 7 878 (0,13 %). Une augmentation du risque d’IMOC était associé à l’obésité (Risque Relatif [RR] = 1,30 ; intervalle de confiance à 95 % [IC95] de 1,09 à1,59) et à l’obésité morbide (RR = 2,70 ; IC95 de 1,89 à 3,86). En analyse à variables multiples, après ajustement des autres facteurs de risques, ethnie et âge de la mère, niveau d’éducation, pathologies avant la naissance (diabète, hypertension, pré-éclampsie), prématurité, asphyxie et autres, sexe de l’enfant et assurance, le risque d’IMOC restait indépendamment et significativement associé à l’obésité (RR = 1,27 ; IC95 de 1,06 à 1,52) et à l’obésité morbide (RR = 2,56 ; IC95 de 1,79 à 3,66). Bien que les mères obèses soient plus à risques d’accoucher d’un gros enfant, le risque d’IMOC n’était pas lié à ce facteur. Par analyse stratifiée, l’existence d’une hospitalisation dans les 12 mois précédents était le facteur prédominant de risque d’IMOC pour les enfants d’obèses (RR = 1,72 ; IC95 de 1,25 à 2,35), et en cas d’obésité morbide (RR = 3,79 ; IC95 de 2,35-6,10), alors que l’association n’était pas significative en l’absence d’hospitalisation. Cette association demeurait après correction des facteurs de comorbidité et des complications de l’obésité. Cette constatation suggère un rôle de l’obésité en soi, possiblement par l’inflammation de bas grade qu’elle induit.
En conclusion, l’obésité semble jouer un rôle en elle-même dans le surcroît de risque d’IMOC des enfants.
Pr JJ Baudon (source JIM)
Références
Crisham Janik M et coll. : Maternal diagnosis of obesity and risk of cerebral palsy in the child. J Pediatr 2013 ; 163 : 1307-12.
Manger davantage au petit déjeuner pour maigrir deux fois plus ?
S’il est bien connu que notre métabolisme est influencé par le rythme circadien, Il existe peu d’informations sur l’association éventuelle entre perte de poids et moment de la prise alimentaire au cours du nycthémère. L’objectif de cette étude randomisée est de comparer la perte de poids liée à 2 régimes, où le plus fort apport calorique se situait le matin pour l’un et le soir pour l’autre.
Les auteurs ont sélectionné 93 femmes (âge moyen 46 ans) en surpoids ou obèses (IMC 32,4 ± 1,8 kg/m2) avec un syndrome métabolique. Ils les ont randomisées en deux groupes pour recevoir pendant 12 semaines, l’un des 2 régimes hypocaloriques (1 400 kcal/j) suivants : le régime « petit déjeuner »(Pd) avec apport calorique prédominant le matin (700 kcal au petit déjeuner, 500 au kcal déjeuner, 200 kcal au dîner) et le régime « dîner » (D) où l’apport calorique prédominait le soir (200 kcal au petit déjeuner, 500 kcal au déjeuner, 700 kcal au dîner)
Au bout des 12 semaines, on constate dans le groupe régime Pd une plus grande perte de poids (8,7 kg contre 3,6 kg dans le groupe D soit une différence de 5,1 kg) ainsi qu’une plus grande réduction du tour de taille (8,5 cm contre 3,9 cm avec une différence de 4,3 cm). Ces différences sont statistiquement significatives.
Sur le plan biologique on observe une plus grande diminution dans le group Pd de la ghréline, de la glycémie à jeun, et de l’insulinorésistance (calculée par l’indice HOMA-IR). Les triglycérides ont diminué en moyenne de 33,6 % dans le groupe Pd mais ont augmenté de 14,6 % dans le groupe D.
En réponse aux repas, le score de la satiété était plus élevé dans le groupe Pd, ce score étant inversement corrélé à la sécrétion de ghréline.
Selon les auteurs, dans le cadre d’un régime hypocalorique, un apport énergétique plus élevé au petit déjeuner qu’au dîner serait bénéfique en termes de perte de poids, d’amélioration du syndrome métabolique et de la sensation de satiété. Ceci s’expliquerait par une oxydation plus efficace des nutriments absorbés le matin (donc diminution de la lipogenèse) ainsi que par une atténuation de la sécrétion nycthémérale de ghréline.
La limitation majeure de cette étude reste sa durée d’intervention très courte. Cependant ces résultats spectaculaires (perte de poids plus de deux fois supérieure pour un même apport calorique !) méritent d’être vérifiés sur un échantillon plus étoffé, dans d’autres catégories d’obèses et surtout à plus long terme !
Dr Rodi Courie (JIM)
Références
Jakubowicz D et coll. : High Caloric intake at breakfast vs. dinner differentially influences weight loss of overweight and obese women-, Obesity, 2013 ; 21, 2504–2512. doi:10.1002/oby.20460
Sodas light : les personnes qui en boivent ont tendance à manger plus
ALIMENTATION - Pour celles et ceux qui espéraient adoucir leur régime en s’offrant de temps en temps un verre de soda light, c’est raté. D’après des chercheurs de l’université John Hopkins, les personnes qui boivent du soda light mangeraient plus que les autres.
Cette étude publiée mi-janvier dans The American Journal of Public Health a été menée sur 23.965 personnes entre 1999 et 2010. Elle affirme que les personnes en surpoids buvant ce type de boisson consomment plus de calories que les autres : 1965 calories par jour contre 1874 pour quelqu’un qui préfère les sodas standards.
Chez les gens atteints d’obésité, les chiffres deviennent encore plus sidérants. Un obèse amateur de light mange lui pour 2058 calories de nourriture par jour en moyenne contre 1897 pour un obèse privilégiant le soda sucré.
Plus de calories consommées
"Les adultes obèses et en surpoids mangent un nombre (...) de calories plus abondant que celui des adultes qui boivent des boissons sucrées. Ils consomment significativement plus de calories provenant de nourriture solide comme la viande ou les snacks" constate Sara Bleich, l’un des auteurs de l’étude.
Un résultat dû à l’effet déculpabilisant de ce type de sodas qui poussent les consommateurs, (qui se sentent alors autorisés en quelque sorte) à absorber plus de nourriture solide.
Sara Bleich va même plus loin. Elle estime que les conclusions de ses recherches associées à d’autres pourraient à long terme prouver que les édulcorants peuvent "affecter le métabolisme ou les envies des gens."
Une étude contestée
L’American Beverage Association a d’ailleurs réagi aux travaux des universitaires de Johns Hopkins en publiant dans un communiqué que d’autres "études ont démontré les bénéfices des boissons light".
Pour l’association qui regroupe les entreprises vivant de ce commerce, perdre du poids, c’est surtout "un équilibre entre le total des calories consommées et celles brûlées par l’activité physique."
Quoi qu’il en soit, pour l’American Beverage Association, c’est une nouvelle qui tombe mal. Après avoir été accusé en février dernier d’augmenter les risques de diabète, il apparaît de plus en plus que le soda light soit tout sauf un partenaire minceur.
source huffington post
By-pass estomac-grêle par voie endoscopique : première mondiale à Marseille
Le 28 janvier 2014
L’équipe du professeur Marc Barthet (service de gastro-entérologie de l’Hôpital Nord de Marseille) qui travaille depuis des années sur une telle procédure chirurgicale a réussi une première mondiale en chirurgie endoscopique le 15 janvier : la dérivation par voie endoscopique de l’estomac dans l’intestin grêle chez un patient de 30 ans souffrant d’une obstruction du duodénum . Dès le lendemain de l’intervention, le malade a pu reprendre une alimentation hydrique et cinq jours plus tard une alimentation normale avant de rentrer chez lui le 21 janvier. Pour réaliser cette intervention, l’équipe a utilisé une nouvelle prothèse expansive métallique d’apposition tissulaire qu’elle a contribué à développer et qui a été fabriquée en Californie. L’Assistance publique des hôpitaux de Marseille précise que ce protocole original pourra « être retenu en cas d’obstruction bénigne ou maligne (…) ou dans le cadre de la chirurgie de l’obésité ».
source JIM
Obésité des adolescents : les inégalités sociales pèsent lourd
mardi 11 février 2014
Plusieurs enquêtes conduites récemment ont mis en évidence le fait que le surpoids et l’obésité ne progressaient plus chez les enfants et les adolescents français. Ces résultats positifs ont été attribués au succès de nos campagnes de prévention mais aussi à notre mode d’alimentation.
Une étude réalisée par la direction de la recherche de l’évaluation et des statistiques (DREES) du ministère de la Santé à partir des enquêtes nationales menées auprès des élèves de troisième entre 2004 et 2009 confirme cette tendance. Ainsi, si 18 % des élèves de troisième souffraient de surcharge pondérale en 2009 (et parmi eux 4 % d’obésité), ces taux n’ont pas progressé depuis 2004. Cependant, à l’instar de précédents travaux et de ce qui est observé pour la plupart des comportements sociétaux : les inégalités persistent entre les riches et les pauvres. Ainsi, on compte 12 % de collégiens en surpoids chez les fils et filles de cadres, contre 22 % chez ceux dont un des deux parents appartient à la catégorie des ouvriers. Les responsables de la DREES notent par ailleurs que ces différences sociales se manifestent dans d’autres domaines : les enfants vivant dans des familles défavorisées sont plus fréquemment sujets aux caries et leurs troubles éventuels de la vision sont moins précocement pris en charge.
Vaccination : les différences ont une couleur sociale
Quelques rares exceptions peuvent cependant être signalées. Concernant la couverture vaccinale des adolescents, les auteurs de la DREES constatent en effet que la proportion de collégiens vaccinés contre l’hépatite B (une dose) est plus élevée dans les établissements relevant de l’éducation prioritaire (49 % versus 42 %). Les réticences toujours importantes contre ce vaccin seraient donc moins marquées dans les milieux sociaux à faibles revenus.
A l’inverse, la vaccination contre le HPV (trois doses) est moins fréquente dans les collèges de ZEP (12 % versus 16 %) ce qui s’explique sans doute par le fait que les vaccins ne sont pris en charge par la sécurité sociale que depuis le 1er décembre 2008. Enfin, au-delà des inégalités sociales, on relèvera une nouvelle encourageante : la forte progression de la couverture vaccinale contre la rougeole (deux doses), passée de 66 % en 2004 à 84 % en 2009.
Aurélie Haroche (JIM)
Surpoids et obésité
Lipides et gestion du poids
Extrait d’une conférence du Docteur Sébastien Czernichow (Unité de Recherche en Epidémiologie Nutritionnelle, CRNH IdF - Université P13 & Hôpital Avicenne, Bobigny), lors de l’édition 2010 du salon Dietecom.
Les apports nutritionnels conseillés (ANC) fixent à 35-40 % de l’apport énergétique total le niveau des apports en lipides totaux. Les données récentes de l’étude nationale nutrition santé (ENNS)(1) sur un échantillon représentatif de la population française, indiquent que les apports en lipides sont de 37% chez les adultes. Par ailleurs, seulement 1/3 des adultes ont des apports en lipides totaux inférieurs à 35%. En moyenne donc, les apports de la population ne sont pas à un niveau optimal par rapport aux recommandations. L’évolution depuis 10 ans indique une stabilité de l’apport lipidique en France. Ceci est à mettre en perspective avec l’augmentation de la prévalence de l’obésité sur l’ensemble de la population sur cette même période, qui atteint 14,5% en 2009 (étude OBEPI)(2). Même si cette augmentation n’était pas observée dans les catégories socio-professionnelles les plus favorisées de la population, il n’en reste pas moins qu’il y a une discordance à l’échelle de la population entre ces deux indicateurs. Sur le plan physiopathologique, les données expérimentales montrent que les apports en lipides favorisent fortement l’accroissement de la densité énergétique et de la prise alimentaire et par conséquent, positivent la balance énergétique, à l’origine d’une prise de poids(3).
Des données contradictoires
Sur le plan épidémiologique, les données sont contradictoires. Dans les études d’observation dites transversales, la grande majorité converge pour montrer une corrélation positive entre l’apport total en lipides, exprimé en apport total ou en pourcentage de l’apport énergétique (=densité énergétique), et la prise de poids. En revanche, les études d’observation prospectives, qui permettent de mieux étudier l’effet à long terme de l’alimentation, montrent une plus grande hétérogénéité dans l’analyse des relations entre l’apport total en lipides et la variation du poids et ne permettent pas de conclure de façon définitive ; sauf chez les sujets en surpoids ou obèses pour lesquels une association positive est retrouvée.
Enfin, il faut analyser les résultats des études d’intervention, qui apportent des informations complémentaires aux données d’observation. Une méta-analyse d’études d’intervention chez 447 sujets obèses, a montré qu’il n’y avait pas de différence sur la perte de poids, après 12 mois de suivi, entre les régimes pauvres en glucides versus ceux pauvres en lipides. Cette publication a surtout montré le peu d’études d’intervention disponibles spécifiquement mise en place pour analyser cette relation.
Plus récemment, une étude d’intervention chez 811 sujets obèses a montré que la diminution calorique, en tant que telle, était le point clef pour obtenir une perte de poids durable après deux ans de suivi, sans que la composition même du régime ne soit un critère déterminant. Cette étude apportait aussi une information intéressante pour la pratique clinique en montrant que plus les sujets assistaient à un nombre important de séances de conseils nutritionnels, plus grande était la perte de poids(4).
En conclusion, les études disponibles ne sont pas toutes convergentes pour indiquer une relation positive entre l’apport en lipides et la prise de poids. Des raisons méthodologiques peuvent aider à expliquer cette absence de clarté. Les études d’intervention montrent que le déterminant majeur de la perte de poids est surtout la diminution calorique, bien plus que la composition en macronutriments. Même si les apports en France sont relativement stables depuis 10 ans, il n’en ressort pas moins que ces niveaux restent élevés par rapport aux recommandations. Les lipides contribuent largement à la densité énergétique des aliments et le bénéfice d’une réduction des apports sur le risque cardiovasculaire global n’est plus à démontrer. Il n’en reste pas moins que, sur le seul critère de la perte de poids, des études d’intervention innovantes restent à mettre en place pour identifier l’implication réelle de la modulation des apports en lipides sur la perte de poids.
Références :
(1) Etude Nationale Nutrition Santé, Institut National de Veille Sanitaire, 2006.
(2) Charles MA, Eschwège E, Basdevant A. Monitoring the obesity epidemic in France : the Obepi surveys 1997-2006. Obesity (Silver Spring). 2008 Sep ;16(9):2182-6. doi : 10.1038/oby.2008.285.
(3) Actualisation des Apports Nutritionnels Conseillés en Acides Gras. Rapport d’expertise collective. ANSES, mai 2011.
(4) Frank M. Sacks, George A. Bray, Vincent J. Carey, Steven R. Smith, Donna H. Ryan, Stephen D. Anton, Katherine McManus, Catherine M. Champagne, Louise M. Bishop, Nancy Laranjo, Meryl S. Leboff, Jennifer C. Rood, Lilian de Jonge, Frank L. Greenway, Catherine M. Loria, Eva Obarzanek, Donald A. Williamson, Comparison of Weight-Loss Diets with Different Compositions of Fat, Protein, and Carbohydrates. N Engl J Med. 2009 February 26 ; 360(9) : 859–873.
source http://www.jim.fr
-Quel mangeur êtes vous ? (patients)
Questionnaire en ligne pour évaluer son profil alimentaire (comportement vis-à-vis de l’alimentation).
– Cholestérol et diététique
Site pratique qui accompagne et facilite la prise en charge diététique des patients hypercholestérolémiques
– Conseils anti-cholestérol (patients)
Fiche pratique avec les grands principes alimentaires pour diminuer le taux de cholestérol.
– Évaluation risque cardio-vasculaire
Outil pour évaluer le risque cardio-vasculaire de vos patients en fonction de cinq paramètres : âge, sexe, tabagisme, taux de cholestérol et pression sanguine.
– Composition nutritionnelle des huiles et sauces
Composition nutritionnelle détaillée de tous les produits Lesieur.
source jim.fr
Du thé Earl Grey contre le cholestérol
La bergamote présente dans le thé Earl Grey contribuerait à réduire le mauvais cholestérol dans le sang selon une étude publiée dans le Journal of Functional Foods.
La bergamote contient des enzymes HMGF (hydroxy méthyl glutaryl flavanones). Ces enzymes ont une action comparable à celle des statines, affirment les chercheurs. En effet, ils réduisent l’expression des protéines responsables de maladies cardiaques ainsi que le taux de cholestérol LDL. En revanche, ils boostent le cholestérol HDL, qui est bénéfique. “Par conséquent, un supplément quotidien de bergamote pourrait être très efficace dans le traitement de l’hypercholestérolémie”, conclut l’équipe.
Les bienfaits pour la santé de la bergamote sont déjà connus. L’extrait de bergamote, utilisé dans l’Earl Grey, est utilisé en traitement des blessures, contre l’inflammation et en tant qu’antiseptique dans la médecine traditionnelle.
La lumière du matin utile contre l’obésité
Cette recherche publiée dans la revue américaine PLOS ONE, qui a toutefois porté sur un échantillon limité de 54 volontaires, montre que pour être mince, il ne suffit pas que de faire du sport ou de mieux manger. Il faudrait être exposé à la lumière naturelle tôt dans la journée.
"Plus tôt cette exposition à la lumière se produit dans la journée, moins l’indice de masse corporelle des individus est importante", a noté Kathryn Reid, professeur de neurologie à l’école de médecine de la Northwestern University Feinberg, co-auteur de cette étude. Les participants étaient âgés de 30 ans en moyenne. Ils portaient un appareil au poignet qui mesurait l’exposition à la lumière et les cycles de sommeil. Ils ont aussi consigné tout ce qu’ils mangeaient durant les sept jours que durait l’étude.
L’exposition à la lumière du matin a eu une influence sur l’indice de masse corporelle (IMC) des patients, peu importe leur niveau d’activité physique, leur apport calorique, leur temps de sommeil ou leur âge. Selon les résultats de cette recherche, la lumière matinale joue pour 20% dans l’IMC.
"La lumière est l’agent le plus important pour ajuster l’horloge interne qui régule votre rythme circadien, qui à son tour régule votre balance énergétique", ajoute Phyllis Zee, une autre co-auteur. De 20 à 30 minutes seulement peuvent avoir un effet positif suffisant sur l’IMC, conclut l’étude.
source egora
Moins de restauration rapide : moins d’obésité ?
L’environnement dans lequel nous vivons est déterminant dans la prise de poids. Dans cet environnement on a souvent pointé du doigt le rôle négatif de la restauration rapide (RR) qui offre une alimentation facile d’accès et particulièrement riche en calories. Y a-t-il un rapport entre l’offre de ce genre de restauration et l’obésité ? Une étude conduite en Angleterre se propose de répondre à cette question.
Elle examine l’association entre le poids corporel et l’exposition à la RR et ceci en évaluant le nombre de restaurants RR autour du domicile, du lieu du travail, et le long du chemin qui y conduit chez 5 442 adultes âgés de 29 à 62 ans vivant dans le Cambridgeshire en Angleterre.
Les participants ont été divisés en 4 quartiles (Q) selon leur degré d’exposition à RR, Q1 étant le moins exposé et Q4 étant le plus exposé. Les critères d’évaluation portent sur : (1) la quantité d’aliments consommée en RR (en g/j : pizza, burgers et fritures) utilisant des questionnaires adaptés, (2) l’IMC et la présence d’obésité (critères OMS)
L’etude montre que, par rapport à Q1 (groupe le moins exposé à RR) on constate que Q4 (groupe le plus exposé) :
– Q4 a consommé 5,7g de plus d’aliments en RR par jour.
– Q4 avait un IMC (Indice de Macsse Corporel) de 1,21 fois plus important.
Pourquoi les sujets de Q4, qui sont manifestement plus souvent obèses que Q1, ne consomment en fin de compte que 5,7 g de plus d’aliments en RR par jour ? Les auteurs estiment, en se basant sur les conclusions d’autres études, qu’un faible surplus calorique journalier peut avoir un impact très significatif à long terme sur le poids des jeunes adultes.
Cependant ils reconnaissent que le risque d’avoir sous-estimé la consommation alimentaire dans leur étude est important (simple questionnaire), d’autant plus que les boissons gazeuses, source non négligeable de calories en RR, n’ont pas été prises en compte.
En conclusion cette étude, bien que géographiquement limitée, montre qu’une plus grande exposition à la restauration rapide s’accompagne d’un IMC plus importante et un doublement du risque d’être obèse bien que l’augmentation de la consommation des aliments reste paradoxalement marginale.
Dr Rodi Courie
Oui, le sport peut faire grossir…
Publié le 14/09/2016
L’activité physique (AP), en complément d’un régime diététique adapté, est actuellement reconnue comme une prise en charge efficace du surpoids et de l’obésité. Différents protocoles ont montré leur efficacité sur la perte de masse graisseuse, qu’ils soient à hauts volumes (15-20 h / semaine) avec intensité faible à élevée (> 60 % de VO2max), ou à bas volumes (2-3 h/ semaine) avec intensité faible, dans la zone d’oxydation maximale des lipides (autour de 40 % de VO2max). Néanmoins, il existe des personnes pour lesquelles la mise en place d’une activité physique entraîne une prise de poids.
Une équipe de Montpellier s’est penchée sur cette situation paradoxale à travers le suivi de 26 patients âgés de 21 à 69 ans et pesant de 62 à 144 kg, et qui avaient pour caractéristique de prendre du poids quand ils se lançaient dans le sport, en général à faible volume et d’intensité modérée à élevée. Ces individus ont été comparés à un groupe de 15 personnes, qui, à l’inverse, perdaient du poids régulièrement en faisant une AP régulière d’intensité faible à modérée. L’analyse s’est faite à partir de la réalisation d’une impédancemétrie segmentaire et d’une calorimétrie d’effort. La calorimétrie d’effort permettait de déterminer la LIPOmax (intensité d’exercice à laquelle l’oxydation des lipides atteint son niveau maximum avant de décroître) et la COP (cross over point, intensité d’exercice à laquelle l’utilisation des glucides devient prédominante sur l’utilisation des lipides pour produire de l’énergie).
Moindre oxydation lipidique et utilisation des glucides plus rapide
Les résultats montrent pour le groupe cible à la fois une oxydation lipidique légèrement inférieure, culminant à 8,10 ± 0,49 versus 10,8 ± 1,04 mg/min/kg de muscle (P < 0,02) et pour des puissances plus faibles (36,43 ± 2,64 versus 47,16 ± 4,77 watts, P = 0,05). Le niveau d’intensité d’AP auquel l’utilisation des glucides devient prédominante est également plus bas (61,7 ± 3,1 % versus 75,18 ± 5,90 % de VO2 max, P < 0,05).
Ces patients qui grossissent en faisant de l’exercice ont en réalité une AP non seulement à faible volume (2-3 h par semaine), mais également au-dessus de leur zone d’oxydation lipidique. Ce choix d’intensité est déterminé par l’influence des coachs des salles de sport mais aussi par leur représentation personnelle du sport. En outre, ces patients décrivaient des sensations de fringale en post-exercice, accompagnées plus ou moins de grignotages ou d’hyperphagie. La natation et autres sport en milieu aquatique paraissent, d’après cette étude, accroître d’autant plus cette appétence et entraîner une prise de poids.
Ainsi, la prise de poids liée à l’AP semble concerner des personnes avec une oxydation lipidique plus faible et plus courte lors de l’effort. L’AP réalisée est de faible volume, à plus de 60 % de la VO2 max soit au-dessus de leur seuil d’oxydation lipidique et qui-plus-est source d’hypoglycémies orexygènes. Avoir connaissance et identifier cette population auraient pour intérêt de mieux les orienter dans leur AP.
Anne-Céline Rigaud source : JIM.fr
Références
Brun JF et coll. : Which individuals become fatter when they practice exercise ? Science and Sport, 2016 ; 31 : 214-218.
A garder en coin de mémoire : « Mes bons repas engourdissent les microbes, le tabac de mes cigares les asphyxie et l’alcool leur donne le coup de grâce ». Winston Churchill
Chirurgie de l’obésité : la HAS estime nécessaire d’améliorer davantage la prise en charge préopératoire
Par David PAITRAUD - Date de publication : 13 Octobre 2016, source vidal.fr
La HAS vient de publier les données 2015 d’évaluation de la prise en charge préopératoire en chirurgie de l’obésité.
Cette évaluation est réalisée à partir de 7 indicateurs de qualité, portant notamment sur l’information du patient, la réalisation d’un bilan psychologique/psychiatrique, la prise de décisions concertées entre les professionnels intervenant auprès du patient.
Depuis la mise en place de ces indicateurs en 2013, les résultats sont en faveur d’une amélioration de la prise en charge préopératoire.
Néanmoins, celle-ci s’avère encore insuffisante pour garantir la réussite de chaque opération et toutes les étapes ne sont pas systématiquement respectées : l’information préopératoire des patients, le bilan des comorbidités, la prise de décision à l’issue d’une réunion de concertation pluridisciplinaire ou la communication avec le médecin traitant font partie des éléments à améliorer.
A ce jour, seuls les établissements volontaires participent au suivi de la qualité de la prise en charge préparatoire en chirurgue bariatrique, mais cette démarche deviendra obligatoire pour tous les établissements de santé français dès 2017.
Une opération réservée aux obésités les plus sévères ou compliquées
En 6 ans, le nombre d’opérations de l’obésité a doublé en France. Ces interventions sont lourdes et les personnes qui en bénéficient doivent être suivies à vie.
Dès 2009, la chirurgie de l’obésité a fait l’objet de recommandations de bonne pratique par la HAS (Haute Autorité de Santé).
Selon ces recommandations, la chirurgie bariatrique s’adresse aux patients ayant un IMC supérieur ou égal à 40 kg/m2, ou ceux ayant un IMC supérieur ou égal à 35 kg/m2 associé à au moins une comorbidité (HTA, diabète, syndrome d’apnée-hypopnée obstructive du sommeil).
Il existe actuellement 3 méthodes possibles de chirurgie bariatrique : pose d’un anneau gastrique ajustable (ce qui réduit le volume de l’estomac), réalisation d’un "bypass"(court-circuit gastrique qui relie la partie haute de l’estomac à la partie centrale de l’intestin grêle) ou réalisation d’une "sleeve" gastrectomie (qconsistant à enlever les deux tiers de l’estomac) :
Le parcours de soins du patient candidat intègre une phase préopératoire. Celle-ci est primordiale pour garantir le bien-fondé et le succès de chaque intervention. Elle comporte notamment un bilan médical et psychologique et vise à informer le patient sur les enjeux de l’opération. Les décisions prises à l’issue de cette phase préopératoire doivent être pluridisciplinaires, après concertation entre plusieurs professionnels.
Sept indicateurs sur la qualité de la préparation à la chirurgie bariatrique
En 2013, 7 indicateurs de qualité et de sécurité des soins (IQSS) ont été définis pour vérifier le suivi des étapes recommandées en phase préopératoire :
- la qualité de l’information préopératoire du patient.
- le bilan œsogastroduodénal par endoscopie ;
- l’évaluation et la prise en charge des principales comorbidités ;
- l’évaluation psychologique/psychiatrique ;
- le bilan nutritionnel et vitaminique ;
- la stratégie de prise en charge décidée lors de concertation pluriprofessionnelle ;
- la communication au médecin traitant de la décision pluriprofessionnelle ;
Campagne 2015 de suivi des IQSS pour la prise en charge préopératoire des obèses : les résultats en synthèse
Depuis leur mise en place, ces 7 indicateurs font chaque année l’objet d’un suivi. Dans un rapport publié le 10 octobre 2016, la HAS a révélé les résultats de la campagne 2015 (correspondant aux données 2014).
Au total, 172 établissements de santé sur 501 établissements réalisant cette chirurgie ont participé de façon volontaire au recueil des indicateurs de prise en charge préopératoire (soit un taux de participation de 34 %).
Les résultats sont les suivants :
- indicateur 1 - information préopératoire du patient : le taux de suivi est de 74 %. Pour près de 7 patients sur 10, une information comportant les éléments importants pour la réussite à long terme de cette chirurgie a été communiquée ;
- indicateur 2 - endoscopie oesogastroduodénale : près de 9 patients sur 10 (93 %) ont eu un bilan endoscopique complet ;
- indicateur 3 - bilan des principales comorbidités : ce bilan a été réalisé pour 73 % des patients. Autrement dit, 7 patients sur 10 ont eu une évaluation des 3 comorbidités nécessaires pour poser l’indication chirurgicale (HTA, diabète, syndrome d’apnée-hypopnée obstructive du sommeil) ;
- indicateur 4 - évaluation psychologique et psychiatrique : 9 patients sur 10 (91 %) ont bénéficié de cette évaluation afin de rechercher notamment les contre-indications ;
- indicateur 5 - bilan nutritionnel et vitaminique du patient : 82 % des patients en ont bénéficié ;
- indicateur 6 - décision issue d’une réunion de concertation pluridisciplinaire (RCP) : cet indicateur a été suivi dans 68 % des situations ;
- indicateur 7 - communication de la stratégie de prise en charge au médecin traitant : le taux de suivi de cet indicateur est de 62 %. Autrement dit, pour 6 patients sur 10, le médecin traitant a été informé de la stratégie décidée.
Principaux enseignements de la campagne 2015 : des progrès, mais de larges disparités et insuffisances persistent
D’une façon générale, cette troisième campagne de suivi des IQSS montre une amélioration constante de la prise en charge préopératoire depuis 2013, c’est-à-dire depuis la mise en place des indicateurs. Les professionnels de santé s’appuient sur ces repères pour améliorer leurs pratiques.
Cependant, la prise en charge préopératoire reste encore insuffisante pour garantir la réussite de chaque opération. Les étapes indispensables pour s’assurer de la pertinence et de la réussite d’une chirurgie ne sont pas systématiquement respectées pour chaque patient opéré, ceomme le montrent ces résultats complémentaires :
- - seulement 6 patients opérés sur 10 ont bénéficié à la fois d’un bilan de leurs comorbidités, d’un bilan endoscopique et d’une évaluation psychologique ;
- - dans 4 cas sur 10 seulement, les opérations des patients ont été décidées dans le cadre d’une concertation entre plusieurs professionnels et ont fait l’objet d’une communication au médecin traitant ;
- - les résultats varient fortement entre les établissements de santé, soulignant des pratiques très différentes d’une structure à l’autre. Les Centres spécialisés de l’obésité (CSO) et leurs partenaires participants ont en moyenne des résultats supérieurs aux autres établissements.
Plusieurs leviers d’amélioration énumérés par la HAS
Des axes d’amélioration peuvent être dégagés, en particulier pour les indicateurs 1, 3 et 7 :
- indicateur 1 - information préopératoire du patient : transmettre au patient les informations primordiales à la réussite de la chirurgie et au maintien des effets à long terme ;
- indicateur 3 - bilan des principales comorbidités : rendre systématique la recherche des 3 principales comorbidités ;
- indicateur 7 - communication de la stratégie de prise en charge au médecin traitant : renforcer la communication avec le médecin traitant pour partager la décision de la RCP afin de coordonner la prise en charge du patient.
A partir de 2017, la mesure de la qualité sera étendue à tous les établissements
A partir de 2017, tous les établissements de santé français pratiquant des chirurgies de l’obésité devront participer à la mesure de la qualité de leur prise en charge préopératoire, sur la base de ces 7 indicateurs. L’extension de la mesure de la qualité vise 2 objectifs :
- affiner la connaissance des pratiques sur tout le territoire ;
- inciter tous les professionnels à s’évaluer et à mettre en place des démarches d’amélioration conformes aux recommandations de bonnes pratiques.
Une réflexion est actuellement en cours afin de permettre la mesure de ces indicateurs à partir du registre national de l’obésité.
Le suivi de prise en charge préopératoire de l’obèse est une étape au sein d’une démarche plus globale d’évaluation du parcours du patient obèse opéré en France.
Obésité en France : pas d’explosion, mais un fléau constant
Publié le 25/10/2016
La France n’a longtemps pas pu s’appuyer sur de larges cohortes permettant la réalisation d’études épidémiologiques au long cours à l’instar des Etats-Unis ou des pays du nord de l’Europe. Ces dernières années a émergé une volonté de combler ce manque. Ainsi, la cohorte Constances, fruit d’un partenariat entre l’INSERM et l’Assurance maladie est née il y a quatre ans. Se présentant comme un « laboratoire épidémiologique ouvert », elle compte aujourd’hui 100 000 volontaires et a pour objectif d’en réunir 200 000. Ce dispositif exploite les ressources des Centres d’examens de santé (CES) et offre un nouveau souffle à des structures dont l’utilité et la pertinence ont parfois pu être l’objet de controverses. Grâce à ces centres et aux investissements réalisés pour se doter d’outils et de méthodes de mesures plus performantes, la cohorte Constances propose des résultats dont la solidité dépasse largement de nombreuses enquêtes déclaratives.
Des données consolidées
Les résultats publiés aujourd’hui par le Bulletin épidémiologique hebdomadaire (BEH) concernant l’obésité le confirment. Ces derniers ne s’appuient en effet pas uniquement, comme de précédents bilans, sur des données transmises par les patients, mais sur de véritables mesures réalisés en CES. Par ailleurs, les investigateurs ne se sont pas contentés des chiffres classiques de l’IMC ou du poids mais ont également mesuré l’obésité abdominale, s’alignant sur les dernières recommandations sur le sujet. Les chiffres obtenus cependant diffèrent peu des données précédemment établies : le surpoids concerne 41 % des hommes et 25,3 % des femmes, tandis que l’obésité touche 15,8 % des premiers et 15,6 % des secondes. Après une progression marquée au début des années 2000, « l’excès de poids continue d’augmenter légèrement au sein de la population » note l’une des auteurs de l’étude Marie Zins. Si le phénomène n’est donc plus explosif, la proportion très large de personnes touchées fait du surpoids et de l’obésité un problème préoccupant.
La différence homme/femme variable en fonction des pays
La différence que l’on constate entre les hommes et les femmes, notamment en ce qui concerne le surpoids ne se retrouve pas systématiquement au sein des autres pays. Les récentes données européennes du réseau Eurostat ont ainsi mis en évidence que « la proportion d’obèses était supérieure chez les hommes dans la moitié des Etats membres et chez les femmes dans l’autre moitié ». Plus constant est le facteur lié au niveau d’éducation : pratiquement partout, un haut niveau d’études restreint le risque d’obésité. C’est en Slovénie que l’écart est le plus franc. Cependant, en France, la situation s’observe également de manière significative. Une autre étude réalisée grâce à la cohorte Constances montre d’ailleurs bien comment un niveau d’éducation élevé favorise le respect des recommandations nutritionnelles et confirme la nécessité de messages ciblés.
L’éducation et le niveau socio-économique : des leviers majeurs dans de nombreux domaines
Outre ces nouvelles données sur l’obésité, la cohorte Constances permet également de disposer de chiffres concernant la prévalence des troubles musculo-squelettiques chez les actifs. Ces derniers mettent eux aussi en évidence les différences en fonction du statut socio-économique : ainsi les douleurs du rachis sont bien plus fréquentes chez les ouvriers (35 % chez les femmes comme chez les hommes) que chez les cadres (22 % chez les femmes et 25 % chez les hommes). Des statistiques, si besoin il en était, qui elles aussi confirment la nécessité d’actions ciblées. Une énième étude publiée dans le même BEH confirme encore une fois l’influence que représente le niveau d’éducation, concernant, ici, les capacités cognitives. Evaluées à l’aide de quatre tests neuropsychologiques, ces dernières sont apparues influencées par l’âge et le sexe.
Concernant l’éducation, il « était l’un des facteurs le plus fortement impliqué dans les variations des tests neuropsychologiques (…). L’association entre l’éducation et les performances cognitives peut être interprétée de différentes façons, par le mode de vie avec des facteurs de risque (notamment vasculaire) qui vont être moins fréquents chez les sujets avec un niveau d’éducation supérieur, par les interactions sociales, par l’activité professionnelle et/ou les activités de loisir, qui vont être plus fréquentes chez ces sujets et permettre le maintien d’une activité cognitive avec l’âge, et/ou par un développement cérébral particulier lié à une stimulation plus importante* » analysent les auteurs. Des données qui mettent en évidence la nécessité d’offrir au plus grand nombre un niveau d’éducation de qualité.
* A noter que l’hypothèse selon laquelle les sujets ayant les meilleurs facultés cognitives à la base font les plus longues études n’est pas abordée par les auteurs.
Aurélie Haroche jim.fr
Obésité : pour la première fois, une vaste étude montre que perdre du poids diminue le risque de décès
Par Stéphane KORSIA-MEFFRE - Date de publication : 23 Novembre 2017, source vidal.fr
Une vaste méta-analyse de qualité, publiée dans le British Medical Journal, montre pour la première fois de manière statistiquement significative qu’une intervention nutritionnelle est associée à une baisse du risque de décès chez les personnes souffrant d’obésité (IMC > 30).
Jusqu’à la publication de cette méta-analyse, qui portait sur 34 études randomisées et plus de 21 000 patients adultes, seule la chirurgie bariatrique avait montré un effet sur la mortalité des personnes souffrant d’obésité.
Selon les résultats de cette étude, des mesures diététiques de type réduction de l’apport en matières grasses sont associées à une réduction de 18 % du risque de décès toutes causes confondues, même avec une perte de poids modeste de l’ordre de 2,5 kg sur trois ans et avec ou sans programme d’exercice physique associé.
Cette réduction de la mortalité est accompagnée d’une diminution significative de l’apparition de pathologies cardiovasculaires.
Ces résultats apportent aux praticiens un argument supplémentaire pour motiver les patients obèses qui souhaitent s’engager dans des mesures destinées à réduire leur poids.
– L’impact de l’obésité sur la mortalité démontré par une précédente méta-analyse
En 2016, le British Medical Journal (BMJ) avait déjà publié une gigantesque méta-analyse de 230 études de cohorte (30,3 millions de patients ; 3,74 millions de décès) montrant que l’obésité (mais aussi la maigreur) était corrélée à une augmentation de la mortalité (avec une augmentation de 5 % du risque de décès pour chaque augmentation de 5 unités de l’index de masse corporelle (IMC) au dessus de 25).
Néanmoins, à l’exception de la chirurgie bariatrique, aucune intervention destinée à perdre du poids n’a montré de façon claire sa capacité à réduire durablement la mortalité liée à l’obésité.
Pourtant, dans la pratique quotidienne, la question de l’impact de la perte de poids liée à une intervention diététique sur la mortalité est essentielle pour étayer des conseils nutritionnels chez les personnes souffrant d’obésité.
– Jusqu’à présent, pas de démonstration d’impact sur le risque de décès et d’autres pathologies sévères (en dehors du diabète)
Mis à part un effet significatif sur le risque de diabète de type 2, les interventions nutritionnelles chez les personnes obèses n’avaient, à ce jour, guère montré d’effet, y compris sur le risque de décès.
Seule une petite méta-analyse (15 essais randomisés, voir Kritchevsky SB et al, PLoS One, 2015) avait observé une diminution de 15 % du risque de décès, sans préciser leurs causes, après une perte de poids liée à une intervention nutritionnelle.
– 2017 : une méta-analyse portant sur 34 essais cliniques randomisés avec suivi sur plus d’une année
Dans ce contexte, des chercheurs de l’université d’Aberdeen viennent de publier dans le BMJ une importante méta-analyse portant sur 54 essais cliniques randomisés étudiant l’effet d’interventions nutritionnelles, avec ou sans programme d’exercice physique, chez des personnes adultes obèses : IMC > 30 à l’entrée dans ces études.
Parmi ces 54 études, 34 ont été retenues pour leurs qualités méthodologiques (21 699 patients).
Les interventions nutritionnelles mises en place étaient essentiellement la réduction de l’apport en matières grasses ou en graisses saturées.
Il est important de souligner que cette méta-analyse a seulement pris en compte les études cliniques où la durée de suivi était supérieure à une année.
– Une perte de poids, même modérée, est associée à une réduction significative de la mortalité
Globalement, ces 34 protocoles ont abouti à une perte de poids moyenne de 3,40 kg après la première année, 2,50 kg après la deuxième année et 2,56 kg après la troisième année.
Toutes causes confondues, cette perte de poids moyenne a été associée à une réduction de 18 % du risque de décès (soit 6 décès évités pour 1 000 patients).
Parce qu’une seule étude randomisée (étude Look AHEAD sur le diabète de type 2) comptait pour 54,6 % des données de leur méta-analyse, les auteurs ont refait leurs calculs en enlevant cette étude.
Dans ce cas, la réduction de mortalité toutes causes confondues était de 22 %
– Peu de données probantes sur la mortalité cardiovasculaire ou liée à un cancer
Dans la méta-analyse publiée dans le BMJ, les auteurs ont tenté de distinguer les décès liés à des troubles cardiovasculaires (8 études randomisées exploitables) ou des cancers (8 études randomisées exploitables).
Cette analyse spécifique des effets des interventions nutritionnelles n’a abouti qu’à des résultats estimés de faible qualité en termes statistiques (réduction de 7 % de la mortalité cardiovasculaire et de 42 % de celle liée aux cancers, mais avec des intervalles de confiance très larges).
– Par contre, des données de bonne qualité sur la réduction du risque cardiovasculaire
Les auteurs de cette méta-analyse se sont également penchés sur le risque de nouvelle pathologie cardiovasculaire (24 essais exploitables) ou cancéreuse (19 essais exploitables) pendant la durée de l’étude.
Seul le risque de nouvelle maladie cardiovasculaire a été significativement réduit (- 7 %) en cas d’interventions nutritionnelles. La réduction observée pour le risque cancéreux (- 8 %) n’est pas statistiquement satisfaisante.
– En conclusion : un argument important de motivation pour entreprendre une démarche de perte de poids en cas d’obésité
Cette méta-analyse montre ainsi clairement qu’intervenir pour parvenir à une perte de poids modeste mais durable, chez des patients souffrant d’obésité a un impact net sur leur survie.
Elle apporte ainsi aux professionnels de santé, voire à l’entourage des personnes obèses et à ces personnes elles-mêmes un argument supplémentaire pour motiver des mesures destinés à réduire leur poids, mesures qui sont souvent difficiles à mettre en oeuvre et à suivre sur la durée.
– Pour aller plus loin
- La méta-analyse publiée dans le BMJ sur les effets d’une intervention nutritionnelle sur la mortalité des patients obèses
Chenhan M et al. « Effects of weight loss interventions for adults who are obese on mortality, cardiovascular disease, and cancer : systematic review and meta-analysis. » BMJ 2017 ;359:j4849
- Le méta-analyse publiée en 2016 sur l’impact de conseils nutritionnels sur la mortalité des personnes obèses
- Kritchevsky SB et al. « Intentional weight loss and all-cause mortality : a meta-analysis of randomized clinical trials. » PLoS One2015 ;359
- La méta-analyse sur les corrélations entre indice de masse corporelle et mortalité
Dagfinne A et al. « BMI and all cause mortality : systematic review and non-linear dose-response meta-analysis of 230 cohort studies with 3.74 million deaths among 30.3 million participants. » BMJ 2016 ;353:i2156
- Une revue sur l’impact de la chirurgie bariatrique sur la mortalité des patients obèses
Kwok CS et al. « Bariatric surgery and its impact on cardiovascular disease and mortality : a systematic review and meta-analysis. » Int J Cardiol 2014 ;359:20-8.
- L’étude Look AHEAD sur l’impact de l’hygiène de vie dans le diabète de type 2
Look AHEAD Research Group. « Cardiovascular effects of intensive lifestyle intervention in type 2 diabetes. » N Engl J Med2013 ;359:145-54.
Plus de la moitié des diabètes de type 2 liés à l’obésité sont améliorés à long terme par la sleeve gastrectomy
Publié le 08/02/2018
Le diabète de type 2 (DT2) accompagne souvent l’obésité et les risques de complications auquel il expose augmentent avec l’indice de masse corporelle (IMC). La réduction de l’obésité morbide améliore le DT2 et les pathologies associées.
Les bienfaits de la chirurgie bariatrique incluent, outre la perte de poids, la normalisation de la glycémie, de la triglycéridémie, de l’hypertension, de l’apnée du sommeil et de la qualité de vie. Des auteurs ont évalué les résultats à 5 ans de la sleeve gastrectomy, ou gastroplastie verticale calibrée (GVC) sur le DT2.
Ils ont suivi les patients obèses (IMC > 35 kg/m2) opérés de GVC entre 2006 et 2010 à Montpellier ; 52 (15 %) d’entre eux présentaient un DT2 traité par voie orale ou par insuline.
Le premier critère pour juger de l’efficacité sur le DT2 a été l’évolution de l’hémoglobine glyquée HbA1c. On a parlé de rémission complète si elle baissait au-dessous de 5,6 % et partielle si elle était < 6,5 %, et dans les 2 cas sans traitement médical. Au-delà de ces chiffres, ou si des médicaments à dose réduite restaient nécessaires, on a parlé de simple amélioration.
Des effets bénéfiques qui persistent cinq ans après
Rappelons que la GVC est réalisée sous cœlioscopie, avec section des vaisseaux courts et résection par agrafes mécaniques de la grande courbure emportant les 2/3 de l’estomac depuis la jonction cardio-œsophagienne jusqu’à 6 cm du pylore, après ouverture de l’arrière-cavité des épiploons. Une bougie introduite par l’anesthésiste fixe la limite au-delà de laquelle on peut sectionner l’antre gastrique puis la partie verticale et l’extrémité supérieure de l’estomac.
La majorité des 52 patients opérés (31 femmes) était sédentaire, hypertendue, avec apnée du sommeil, et un IMC moyen de 49 kg/m². Le diabète datait de moins de 4 ans chez 1/3 des patients, de 4 à 13 ans et plus de 13 ans dans chacun des 2 autres tiers. L’HbA1c de départ était en moyenne de 8,3 % chez 45 sujets.
Il n’y a eu ni mortalité ni conversion en chirurgie ouverte.
Sur les 52 opérés, 12 ont eu une rémission complète de leur diabète à 1 an, qui s’est maintenue chez 10 d’entre eux à 5 ans ; sur les 26 rémissions partielles, 17 ont persisté à 5 ans. Quant aux malades dont le DT2 n’a été qu’ « amélioré », cette amélioration s’est maintenue presque chez tous à 5 ans. Les diabètes insulinodépendants donnent moins souvent lieu à une rémission complète que ceux sous antidiabétiques oraux. Outre la baisse de l’IMC, il a été observé des succès significatifs sur les autres pathologies associées (hypertension, apnée du sommeil, dyslipidémie).
La gastrectomie verticale calibrée améliore à long terme plus de la moitié des diabètes liés à l’obésité.
Dr Jean-Fres Warlin
Références
Nedelcu M et coll. : Laparoscopic sleeve gastrectomy : effect on long-term remission for morbidly obese patients with type 2 diabetes at 5-year follow up. Surgery 2017 ; 162 : 857-862.
source : jim.fr
Enfant en surpoids : il faut maigrir avant 13 ans !
Publié le 09/04/2018
Près d’1 enfant sur 4 à travers le monde souffre de surpoids ou d’obésité. Cela n’est pas sans conséquence sur la santé à l’âge adulte. Les différents travaux menés sur le sujet ont montré que le risque de diabète de type 2 est particulièrement préoccupant. Un indice de masse corporelle élevé dans l’enfance, même très loin des valeurs considérées actuellement comme seuils d’obésité, est associé à un risque majoré de diabète de type 2 à l’âge adulte. La question se pose maintenant de savoir si ce risque persiste même en cas de perte de poids avant que l’enfant atteigne l’âge adulte.
Une étude danoise apporte des informations intéressantes. Cette étude longitudinale à grande échelle, menée sur plus de 62 mille danois (uniquement des hommes) dont le poids et la taille à l’âge de 7, 13 et entre 17 et 26 ans étaient connus, met en lien l’indice de masse corporelle à ces âges et le risque de diabète de type 2 à partir de 30 ans.
Risque de diabète de type 2 accru seulement chez ceux qui conservent leur surpoids
Les résultats incitent plutôt à l’optimisme, puisque les hommes qui ont souffert de surpoids dans l’enfance n’ont pas d’augmentation du risque de diabète de type 2 si une perte de poids se produit avant la puberté (Hazard Ratio [HR] 0,96 ; intervalle de confiance à 95 % [IC] 0, 75 à 1,21). Ceux qui ont perdu du poids plus tard, c’est-à-dire après 13 ans, mais avant 26 ans, ont un risque augmenté de diabète de type 2 (HR 1,47 ; IC 1,10 à 1,98), mais toutefois largement inférieur à celui des hommes qui ont conservé leur surpoids (HR 4,14 ; IC 3,57 à 4,79). Enfin les hommes qui ont été en surpoids à 13 ans et 26 ans ont un risque de diabète supérieur à ceux dont le surpoids est apparu seulement vers 26 ans, et équivalent à ceux qui ont été en surpoids à tous les âges.
Il apparaît dans ces données que le surpoids autour de la puberté et juste après constitue un facteur essentiel, impliqué dans le risque de diabète de type 2 à l’âge adulte, quel que soit l’indice de masse corporelle plus tôt dans l’enfance. En revanche, la réduction du poids avant cet âge et son maintien ensuite a un effet bénéfique. Notons enfin que le lien entre le surpoids dans l’enfance et le risque de diabète concerne plutôt les diabètes diagnostiqués avant 60 ans que ceux survenant entre 60 et 76 ans.
Dr Roseline Péluchon
RÉFÉRENCES
Bjerregaard L J et coll. : Change in Overweight from Childhood to Early Adulthood and Risk of Type 2 Diabetes. N Engl J Med., 2018 ; 378:1302-1312
source : jim.fr
Mesurer le flux coronaire de réserve chez les patients obèses
Publié le 22/10/2018
L’obésité, définie par un indice de masse corporelle (IMC) ≥ 30 kg/m², est intimement associée à la présence d’une maladie métabolique chronique qui peut cependant être absente chez certains patients dits ‘’métaboliquement sains’’.
Chez les patients obèses pour lesquels on pourrait être amené à envisager une chirurgie bariatrique, on a besoin de disposer, outre de l’IMC, de critères discriminants du risque cardiovasculaire.
L’altération du flux coronaire de réserve en l’absence de sténose susceptible de limiter le flux coronaire, témoigne d’un dysfonctionnement coronaire microvasculaire et identifie, de façon indépendante par rapport aux facteurs de risque classiques, les patients exposés à la survenue d’événements adverses cardiovasculaires.
Bajaj et coll. ont tenté de déterminer les éventuelles relations entre l’obésité, la dysfonction coronaire microvasculaire et la survenue d’événements adverses cardiovasculaires.
L’étude a porté sur 827 patients consécutifs (âge moyen : 62 ans [54 à 72 ans], femmes : 70 %, IMC moyen : 30 kg/m² [25 à 36] ; 398 de ces 827 patients étaient obèses (IMC ≥ 30 kg/m²). Tous avaient été évalués pour une douleur thoracique ou une dyspnée ; ils avaient une perfusion coronaire normale attestée par un PET scan (tomographie à émission de positons) normal à l’effort et lors de tests pharmacologiques.
Le suivi est en moyenne 5,6 ans. Les critères principaux sont : décès, hospitalisation pour infarctus du myocarde ou insuffisance cardiaque.
Il a été observé une relation indépendante, en forme de J, entre l’IMC et le flux coronaire de réserve, de telle sorte que chez les patients obèses, le flux coronaire de réserve diminuait de manière linéaire avec l’augmentation de l’IMC (p ajusté < 0,0001).
Une association significative avec le risque d’événements cardiovasculaires
En ajustant les analyses, le flux coronaire de réserve, mais non l’IMC, est resté associé de façon indépendante et significative à la survenue d’événements cardiovasculaires et a amélioré le modèle discriminant (indice C : 0,71 à 0,74).
Les patients obèses dont le flux coronaire de réserve était altéré ont présenté un taux ajusté plus élevé d’événements cardiovasculaires adverses (5,7 % vs 2,6 % en l’absence d’altération du flux ; p = 0,002), et cela s’est vérifié, même chez les patients qui n’avaient pas d’indication à une chirurgie bariatrique (6,4 % vs 2,6 % en l’absence d’altération du flux ; p = 0,04).
Ainsi, dans ce groupe de patients évalués sur le plan coronaire, la dysfonction coronaire microvasculaire a été trouvée associée de façon indépendante à un IMC élevé et à la survenue d’événements cardiovasculaires adverses ; la dysfonction coronaire microvasculaire s’est avérée être un critère plus discriminant du risque cardiovasculaire que l’IMC et que les facteurs de risque traditionnels. En effet, parmi les patients obèses, seuls ceux qui présentaient une altération du flux coronaire de réserve avaient une augmentation du risque d’événements cardiovasculaires. Ceci était particulièrement net dans l’obésité extrême (IMC : 30 à 39 kg/m²) pour laquelle une altération du flux coronaire de réserve multipliait significativement par 2,5 le taux ajusté d’événements cardiovasculaires. En conséquence, la mesure du flux coronaire de réserve pourrait améliorer la prise en charge des patients obèses, en sus de la prise en compte des marqueurs usuels du risquecardiovasculaire.
Dr Robert Haïat
Référence
Bajaj NS et coll. : Coronary Microvascular Dysfunction and Cardiovascular Risk in Obese Patients. J Am Coll Cardiol., 2018 ;72:707–17.
Source : jim.fr
Quelle technique de chirurgie bariatrique après échec de cerclage gastrique ?
Publié le 06/06/2019
La technique du cerclage gastrique (CG) avec anneau gonflable sous cœlioscopie a connu son heure de gloire il y a 20 ans. Certes, elle était simple et réversible et les résultats immédiats satisfaisants, mais il n’en était pas de même des complications à long terme : glissage de l’anneau, érosion gastrique, dilatation de la poche en amont de l’anneau, conduisaient dans plus de 60 % des cas au retrait de l’anneau et à une conversion en l’un des autres procédés de chirurgie bariatrique : court-circuit gastrique (CCG) avec anse en Y, ou gastroplastie verticale calibrée (GVC), dite aussi sleeve gastrectomy, pour éviter une rapide reprise de poids. Mais ces 2 interventions donnent plus de soucis que lorsqu’elles sont réalisées de 1ère intention. Les auteurs polono-américains ont souhaité comparer les résultats de ces 2 techniques après échec de CG.
Ils ont extrait de leur base de données 2 708 malades après ablation de cerclage et ont apparié 1 354 CCG et 1 354 GVC par tranche d’âge (à un an près), indice de masse corporelle (à 1kg/m² près), par sexe (96 % femmes) et par pathologies associées (diabète, hypertension, stase veineuse, hyperlipémie, apnée du sommeil). Les seules différences étaient un taux plus élevé de reflux gastro-œsophagien et moins élevé de bronchopneumopathies chroniques obstructives dans le groupe CCG. Les principaux critères de jugement ont été la mortalité, le taux de fistules, la persistance d’un drainage péritonéal, les critères secondaires la durée de séjour, les complications des 30 j, la durée opératoire.
Davantage de complications après court circuit gastrique
S’il n’y a eu aucun décès, on a observé significativement plus de complications après CCG : plus de fistules (2,1 vs 1,2 %), plus d’hémorragies (2,7 vs 0,4 %), plus fort taux de réadmissions dans les 30 j (7,5 vs 3,7%) plus de réinterventions précoces (3,25 vs 1,26 %).
Il y a aussi eu davantage d’infections du site opératoire (2,95 vs 0,37 %), de séjours non programmés en unités de soins intensifs (1,5 vs 0,4 %) et d’embolies pulmonaires (1,33 vs 0,15 %) dans le groupe CCG. Dans ce dernier enfin, la durée de l’opération a été prolongée (de 38 mn en moyenne) ainsi que la durée de séjour (2,3 j vs 1,8 j). En revanche, le taux de conversion de la voie cœlioscopique à la voie ouverte s’est avéré peu différent entre les deux techniques.
Ce travail montre que les deux techniques sont faisables et assez sûres à court terme, sans préjuger des résultats lointains. La gastroplastie verticale calibrée semble donner quand même beaucoup moins de complications dans les 30 jours postopératoires.
Dr Jean-Fred Warlin
Références
Janik MR et coll. : Safety of revision sleeve gastrectomy compared to Roux-Y gastric bypass after failed gastric banding. Analysis of the MBSAQIP. Ann Surg., 2019 ; 269 : 299-303.
Copyright jim.fr
Un poids normal tout au long de la vie ou le secret de la longévité
Publié le 22/10/2019
On sait qu’un indice de masse corporelle élevé augmente le risque de décès prématuré. Les effets d’une variation du poids au fil du temps sont moins bien connus, et notamment le danger éventuellement lié aux modifications du poids à certaines périodes de la vie, particulièrement entre l’âge de 25 ans et l’âge moyen, ou au moment du passage de l’âge moyen à un âge plus avancé. Repérer l’impact d’une prise de poids sur la mortalité, à certains moments de la vie, permettrait d’envisager la mise en place de mesures de prévention.
Le British Medical Journal publie les résultats d’une étude de cohorte, la National Health and Nutrition Examination Survey (NHANES) avec des données qui portent sur 36 051 personnes de 40 ans ou plus, pendant un suivi moyen de 12,3 ans.
Sans trop de surprise, ces données confirment que le risque de mortalité le plus faible est retrouvé chez les participants dont le poids est normal et stable tout au long de la vie.
Ne pas prendre de poids quand on devient adulte et ne pas en perdre quand on avance en âge…
Comparés à ces derniers, les personnes passant de la catégorie non-obèse à obèse entre le jeune âge et l’âge moyen ont un risque de mortalité toutes causes supérieur de 22 % (Hazard Ratio HR 1,22 ; intervalle de confiance à 95 % IC 1,11 à 1,33) et un risque de mortalité cardiovasculaire augmenté de 49 % (1,49 ; 1,21 à 1,83). Mais plus tard dans la vie, c’est la perte de poids, entre l’âge moyen et un âge plus avancé, qui est quant à elle significativement associé à une augmentation du risque de mortalité toutes causes (1,30 ; 1,16 à 1,45) et de mortalité cardiovasculaire (1,48 ; 1,14 à 1,92). Le passage de l’état non-obèse à l’obésité, à ce moment de la vie, n’a pas d’impact sur la mortalité. Enfin, comme prévu, une obésité stable tout au long de la vie adulte est associé à une augmentation de la mortalité. Aucune association significative n’a été retrouvée entre les variations de poids et la mortalité par cancer.
Ces données confirment l’intérêt de maintenir un poids normal tout au long de l’âge adulte pour éviter les décès prématurés, et celui de prévenir particulièrement les prises de poids à l’entrée dans l’âge adulte et les pertes de poids chez les plus âgés.
Dr Roseline Péluchon
Références
Chen C et coll. : Weight change across adulthood in relation to all cause and cause specific mortality : prospective cohort study.
BMJ 2019 ; 367 : l5584.
Source jim.fr
Où la chirurgie bariatrique améliore le pronostic CV des patients diabétiques obèses
Publié le 28/10/2019
Chez des patients obèses et/ou diabétiques de type 2, les maladies cardiovasculaires (CV) sont une cause majeure de morbimortalité. De rares essais randomisés de petite taille ont montré qu’il existait un effet significatif bénéfique de la chirurgie bariatrique (ou métabolique, définie comme l’ensemble des techniques chirurgicales influençant le métabolisme et la physiologie gastro-intestinale et conduisant à une perte pondérale) sur l’excès de poids, le contrôle glycémique et les facteurs de risque cardiométaboliques. Cependant, l’impact de ce type de chirurgie sur le devenir CV à long terme reste imprécis.
A Aminian et collaborateurs se sont proposé d’analyser la relation entre chirurgie bariatrique et survenue d’événements CV pathologiques majeurs (MACE) en cas de diabète ou d’obésité, chez des patients à haut risque. Cette étude de cohorte rétrospective menée dans le cadre du Cleveland Clinic Health System a porté sur 287 438 patients adultes diabétiques inclus entre 1998 et 2017 et dont 2 287 ont bénéficié une intervention de chirurgie métabolique. Ces derniers ont été appariés, rétrospectivement, dans un rapport 1 : 5, à des patients non chirurgicaux, eux même diabétiques et avec un indice de masse corporelle (IMC) ≥ 30, soit 11 435 sujets-contrôle. Le suivi va jusqu’ en Décembre 2018. Ont été exclus les patients ayant bénéficié d’une transplantation d’organe, ceux en insuffisance cardiaque sévère, avec un cancer en évolution ou des antécédents de cancer digestif dans les 12 mois précédents, également ceux ayant nécessité une consultation d’urgence dans les 5 jours précédant l’entrée dans l’étude et enfin ceux pour lesquels le geste de chirurgie métabolique avait été associé à la cure d’un cancer gastro-œsophagien ou d’un ulcère peptique. Dans le groupe non chirurgical ont aussi été exclus les patients décédés dans les 30 jours après l’inclusion et ceux dont le suivi avait été incomplet.
L’objectif essentiel du travail était de mesurer l’incidence des MACE (décès, toutes causes confondues, infarctus myocardique, revascularisation per cutanée ou chirurgicale des coronaires, affections neurovasculaires à type d’accidents vasculaires cérébraux ischémiques, d’hémorragies cérébrales ou d’interventions sur les carotides, insuffisance cardiaque, néphropathie et fibrillation auriculaire). Un des paramètres secondaires analysé a été le nombre cumulé des seuls décès, infarctus myocardiques et accidents vasculaires cérébraux ischémiques. Ont été pris en compte le taux d’hémoglobine A1C, le poids, les prescriptions médicamenteuses concernant des anti-diabétiques et les anti-hypertenseurs, les complications majeures survenues dans les 30 jours suivant l’acte de chirurgie bariatrique.
La comparaison des 2 groupes, chirurgical et non chirurgical s’est faite en utilisant un score de propension et un modèle de régression logistique. En outre, plusieurs analyses de sensibilité furent effectuées avec calcul du Hazard Ratio (HR) 2, 5 et 8 ans après l’inclusion.
Baisse significative de l’incidence des MACE et de la mortalité à 8 ans dans le groupe chirurgie
Sur un total de 13 722 participants, 2 287 ont eu un geste de chirurgie métabolique vs 11 435 patients non chirurgicaux. Les techniques chirurgicales sont diverses : by-pass gastrique Roux-en-Y (n = 1 443, soit 63 %), gastrectomie longitudinale ou sleeve gastrectomie (n = 730, 32 %), anneau gastrique ajustable (n = 109, 5 %) et, dans 5 cas, switch duodénal ; 1 713 (75 %) des patients opérés avaient un IMC ≥ 40 et 465 (20 %) un IMC compris entre 35 et 39. La distribution des covariables entre les 2 groupes était, dans l’ensemble, similaire mais les patients chirurgicaux avaient un poids plus élevé (126,5 vs 120,2 kg), un IMC plus important (45,1 vs 42,6). Ils avaient plus fréquemment une dyslipidémie (74 vs 65 %) et une hypertension (85 vs 75 %). A l’inverse, le groupe contrôle était, en moyenne, plus âgé (54,8 vs 52,5 ans). Il comportait plus de patients noirs (25 vs 19 %), fumeurs (14 vs 7 %) et consommateurs d’aspirine (40 vs 32 %). Le suivi est de 4,0 ans (IQR : 2,1-6,1) dans le groupe non chirurgical et de 3,3 (IQR : 1,2- 6,8) dans l’autre.
Au cours de la période étudiée, le nombre de MACE observés a été de 385 en cas de chirurgie métabolique et de 3 243 dans le groupe témoin. L’incidence cumulative à 8 ans est, respectivement, de 30,8 % (intervalle de confiance à 95 % [IC] : 27,6- 34,0 %) vs 49,2 % (IC) : 46 ,3-49,2 %), soit un p très significatif à < 0,001. La différence de risque absolu est de 16,9 % (IC : 13,1- 20,4) et le HR ajusté de 0,61 (IC :0,55- 0,69), en faveur de la chirurgie. On ne relève aucune hétérogénéité en fonction de l’âge, du sexe, du taux d’ HbA1c ou d’ autres covariables. Il en va de même pour le critère secondaire retenu avec une incidence de 17,0 % dans le groupe chirurgical vs 27,6 % dans l’autre, soit une différence absolue de 10,6 % (IC : 7,5 à 13,6), le HR étant calculé à 0,62 (IC : 0,53-0,72).
Durant le suivi, 112 patients opérés (10,0 %) sont décédés vs 1 111 (17,8 %) dans le groupe non chirurgical, soit une différence de 7,8 % (IC : 5,1- 10,2) et un HR à 0, 59 (IC : 0,48- 0,72). La réalisation d’un acte de chirurgie métabolique apparaît aussi associée, séparément, à un nombre plus restreint d’accidents coronariens, neurovasculaires, d’insuffisances cardiaques, de néphropathies et de fibrillations auriculaires.
A la fin de l’étude, le poids moyen avait baissé de 29,1 kg (IC :28,8- 29,3) dans le groupe chirurgie face à, seulement, 8,7 kg (IC : 8,6- 8,9) dans le groupe contrôle. On observe également une réduction plus notable de l’HbA1c, de la consommation médicamenteuse en anti diabétiques, hypolipémiants et aspirine. Dans les 90 jours postopératoires ont été observés 68 (3 %) hémorragies nécessitant le recours à une transfusion, 58 (2,8 %) complications pulmonaires, 27 (1 %) thromboembolies veineuses, 17 (0,7 %) accidents cardiaques et 4 insuffisances rénales requérant la mise en dialyse. On ne déplora aucun accident neuro vasculaire. 15 patients (0,7%) décédèrent dans les 90 jours suivant l’acte opératoire.
Baisse de l’HbA1c et diminution de la consommation d’hypolipémiants, antidiabétiques et aspirine
Il ressort donc de cette étude de cohorte appariée que la chirurgie métabolique est associée à un risque significativement moindre de survenue de MACE, comparativement à une prise en charge médicale standard, chez les diabétiques de type 2 et les obèses. Elle est aussi associée à une baisse notable de la mortalité à 8 ans. Il ne s’agit là, cependant, que d’une étude observationnelle et donc non concluante. On peut faire l’hypothèse que les effets bénéfiques constatés sont liés à la perte de poids et que la chirurgie bariatrique tend à améliorer les anomalies métaboliques, structurelles, hémodynamiques et neuro hormonales de base. Peuvent en témoigner la baisse constatée de l’HbA1c ou la réduction de la consommation médicamenteuse. Ces résultats rejoignent ceux d’autres études, dont celle de Fisher ou de la Swedish Obese Subjects. Il est aussi important de rappeler que le bénéfice observé a concerné également une baisse de l’incidence des insuffisances cardiaques et des nécroses myocardiques mais également des prises d’anti diabétiques ou d’anti hypertenseurs…
En conclusion, chez les diabétiques de type 2 et les grands obèses, comparativement à une prise en charge non chirurgicale, la chirurgie bariatrique est associée à un moindre risque de survenue de MACE. Ces résultats sont toutefois tirés d’une étude observationnelle et doivent donc être confirmés par des essais randomisés.
Dr Pierre Margent
Référence
Aminian A et coll. : Association of Metabolic Surgery with Major Adverses Cardiovascular Outcomes in Patients with Type 2 Diabetes and obesity. JAMA, 2019 ; publication avancée en ligne le 2 septembre. doi : 10.1001/jama.2019.14231.
Source : jim.fr
Pas besoin de plus de PEEP pour opérer les patients obèses
Publié le 03/01/2020
Jusqu’ à 18 % des opérés obèses présentent des complications respiratoires postopératoires, soit près du double des patients à poids normal ou en surpoids modéré. Des adaptations de la ventilation mécanique per opératoire, telles que l’utilisation d’un volume courant faible, d’une pression positive télé expiratoire minime (PEEP), couplée à des manœuvres de recrutement alvéolaire ont démontré leur efficacité chez des opérés non obèses, réduisant le risque de complications postopératoires majeures, tant pulmonaires qu’extra pulmonaires. L’obésité est, pour sa part, également associée à un risque accru d’atélectasies, d’altérations de la fonction respiratoire en cours d’anesthésie. Le recours à un haut niveau de PEEP, couplé à des manœuvres de recrutement alvéolaire, a été proposé à titre préventif pour ce type de patients mais le bénéfice réel de ces mesures reste incertain.
- PEEP élevé avec manœuvres de recrutement alvéolaire vs PEEP faible
L’essai PROBESE (Protective Intra Operative Ventilation with Higher vs Low Levels of Positive End-Expiratory Pressure in Obese Patients) a été conçu afin de préciser l’efficacité d’une telle stratégie, au cours des 5 premiers jours de la phase postopératoire. PROBESE était un essai interventionnel, randomisé, aveugle, effectué dans des sites traitant plus de 60 patients. Pour être inclus, les patients devaient avoir un indice de masse corporelle (IMC) égal ou supérieur à 35 et être candidats à une intervention chirurgicale (sous laparoscopie ou non) d’une durée minimale de 2 heures avec anesthésie générale. Ils devaient également avoir un risque intermédiaire de survenue de complications pulmonaires postopératoires. Étaient exclus de l’essai les patients de moins de 18 ans, ceux ayant subi antérieurement une chirurgie thoracique, ceux ayant déjà été ventilés artificiellement plus de 30 minutes dans les 30 jours précédents, ceux également ayant reçu une chimio ou une radiothérapie dans les 2 mois précédents. Faisaient aussi partie des critères d’exclusion un acte de chirurgie cardiaque ou de neuro chirurgie, la nécessité, en per opératoire, d’un décubitus latéral ou autre, une grossesse ou des comorbidités majeures. La randomisation était centralisée, 1 :1, avec permutation par blocs de 4, 6 et 8, stratifiée selon le site hospitalier des patients.
La ventilation artificielle a compris un volume courant de 7 ml/kg, associé, soit à une PEEP de 12 cm d’eau et à des mesures de recrutement alvéolaire (augmentation pas à pas du volume courant et, si nécessaire du niveau de PEEP jusqu’ à une mise en plateau de la pression entre 40 et 50 cm d’eau), soit à une PEEP faible de 4 cm d’eau. Tous les patients ont reçu une oxygénothérapie de façon à maintenir la saturation périphérique en O2 supérieure à 92 %.
Le paramètre principal étudié était un élément composite des diverses complications postopératoires possibles dans les 5 premiers jours suivant l’acte chirurgical : défaillance respiratoire allant de modérée à sévère, syndrome de détresse respiratoire aiguë, bronchospasme, infiltrats pulmonaires récents, infection, anomalies de la déglutition, épanchement pleural, atélectasie, œdème cardiopulmonaire, pneumothorax. Neuf autres paramètres ont été analysés, dont 3 ayant trait à des évènements de survenue possible en peropératoire. Diverses analyses post hoc ont porté sur la mortalité au 5e jour, les mesures complémentaires rendues nécessaires par une désaturation ou le recours aux drogues vaso actives. Les résultats ont été analysés dans plusieurs sous- groupes pré spécifiés : chirurgie laparoscopique, périphérique ou abdominale supérieure, IMC supérieur à 40, SaO2 de départ à moins de 96 %...
Durant la période allant de Juillet 2014 à Février 2016, ont été inclus et randomisés 2 013 adultes, dont la moyenne d’âge se situait à 48,8 ans (69,9 % étaient de femmes) et dont 90,1 % ont bénéficié d’une intervention de chirurgie abdominale. Le nombre de sites participants était de 77, répartis dans 23 pays. Après exclusions diverses, la cohorte finale inclut, en intention de traiter 1 976 patients et 1 829 en analyse per protocole. Le volume courant moyen délivré a été identique dans les 2 bras. Le niveau de PEEP a été respectivement de 12 cm d’eau (DS : 1,1) vs 4,0 (DS : 0,5). Dans le groupe à niveau de PEEP élevé, des manœuvres de recrutement alvéolaire ont été effectuées chez 95 % de l’ensemble des opérés. Dans l’autre groupe, elles n’ont concerné, en mesure complémentaire de sauvetage, que 11 patients (1,1 %). Comparativement à un bas niveau de PEEP, le haut niveau s’est accompagné d’une augmentation du pic de pression et de la SaO2 avec, parallèlement, diminution de la FiO2.
Même taux de complications postopératoires dans les 5 premiers jours
Des complications pulmonaires dans les 5 premiers jours post opératoires sont survenues chez 211 patients (21,3 %) du groupe PEEP forte et chez 233 patients (23,6 %) de l’autre groupe, soit une différence de -2,3 % (intervalle de confiance à 95 % IC : -5,9 à 1,4 %) ; Risque relatif RR à 0,93 (IC : 0,83-1,04) ; p = 0,23. Parmi ces complications, on note une défaillance respiratoire modérée chez, respectivement, 135 (13,7 %) vs 154 (15,6 %) des opérés, soit une différence non significative. Il en va de même pour les épanchements pleuraux, de l’ordre de 4,3 % vs 2,8 % et pour les autres événements pathologiques répertoriés. Il n’est, également, constaté aucune différence dans les divers sous-groupes pré spécifiés, ni selon les nombreux paramètres secondaires analysés. Toutefois, on relève moins de patients hypoxémiques sous haut niveau de PEEP (5,0 vs 17,6 % ; différence -8,6 % ; IC : -11,1 à 6,1 % ; p < 0,001) et, à contrario, plus d’hypotensions artérielles. Enfin, en analyse post hoc, on ne constate aucune différence dans la mortalité au 5° jour.
Ainsi est-il possible de conclure de ce travail que, chez des patients obèses devant subir une intervention chirurgicale, le recours, en per opératoire, à un haut niveau de PEEP couplé à des manœuvres de recrutement alvéolaire ne réduit pas le taux de complications pulmonaires postopératoires, par comparaison avec l’utilisation d’un faible niveau de PEEP. En théorie, un haut niveau de PEEP et des manœuvres de recrutement pourraient prévenir la survenue d’atélectasies, diminuer la pression motrice et homogénéiser la ventilation. A l’inverse, il existe un risque d’augmentation des contraintes de stress, de perturbations de l’hémodynamique et de gêne au drainage lymphatique des poumons. Des études antérieures avaient montré qu’une PEEP tendait à améliorer la fonction respiratoire durant l’intervention mais peu de données avaient concerné l’évolution postopératoire. Ce travail confirme, sous PEEP, une amélioration de l’oxygénation couplée à une tendance hypotensive durant l’acte chirurgical, sans effet dans les jours suivants, notamment quant à la survenue d’une insuffisance respiratoire, d’incidence égale dans les 2 bras, ni sur la mortalité au 5e jour post opératoire.
Cet essai a plusieurs points forts. L’échantillon des complications postopératoires examiné a été vaste ; les biais, autant que possible, minimisés. La période d’étude a été courte, réduisant les risques de modifications des pratiques cliniques en cours d’étude. Enfin, il a été multicentrique. A l’inverse, à l’évidence, les anesthésistes, en cours d’intervention, n’ont pas procédé en aveugle ; le recrutement alvéolaire a été le fait d’une augmentation progressive du volume courant ; l’essai a été pragmatique, sans tentative de titration de la PEEP pour chaque patient. Enfin, la prise en charge des complications postopératoires ultérieures a été locale et non harmonisée.
En conclusion, pour des patients obèses devant subir une intervention chirurgicale sous anesthésie générale, une stratégie de ventilation mécanique comportant un haut niveau de PEEP et des manœuvres recrutement alvéolaire, comparée à l’utilisation d’une PEEP faible, ne réduit pas l’incidence des complications pulmonaires post opératoires.
Dr Pierre margent
Référence
Bluth T et PROBESE collaborative group : Effect of Intraoperative High Positive End Expiratory Pressure (PEEP) with Recrutement Manoeuvers vs Low PEEP on Post Operatory Pulmonary Complications in Obese Patients. JAMA, 2019 321 (23), 2292-2305
source : jim.fr
Les bénéfices de la chirurgie bariatrique à long terme ne dépendent pas du poids à 20 ans !
Publié le 17/06/2020
La chirurgie bariatrique est réservée à l’obésité sévère ou morbide et obéit à des indications sinon codifiées du moins précises et encadrées. Si ses bénéfices sont indéniables dans ces conditions, ses effets indésirables n’en sont pas moins réels et préoccupants, d’autant que cet acte thérapeutique de sauvetage, face à des patients à haut risque métabolique et cardiovasculaire, soulève encore beaucoup de questions. Parmi celles-ci, figure l’ancienneté de l’obésité en tant que déterminant potentiel de l’efficacité de cette chirurgie. L’étude de cohorte multicentrique prospective dite SOS (Swedish Obese Subjects) apporte des éléments de réponse. Elle est le fruit de la collaboration entre 25 services de chirurgie et 480 centres de soins primaires.
Entre 1987 et 2001, elle a inclus 4 047 patients, âgés de 37 à 60 ans, tous atteints d’une obésité morbide, définie par un indice de masse corporelle (IMC) ≥34 kg/m2 chez les hommes et ≥38 kg/m2 chez les femmes. La moitié d’entre eux a bénéficié d’une chirurgie bariatrique (n = 2 007), l’autre moitié d’une prise en charge standard (n = 2 040).
Il a été demandé à ces participants d’indiquer leur poids à l’âge de vingt ans, ce qui a permis de constituer trois sous-groupes en fonction de l’IMC : (1) normal (<25 kg/m2) ; (2) surcharge pondérale (25–29,9 kg/m2) ; (3) obésité (≥ 30 kg/m2). L’incidence de la chirurgie bariatrique sur le poids, les apports caloriques et le risque de diabète de type 2 a été prise en compte dans les dix années qui ont suivi cette dernière. La période d’observation a été prolongée sur un plus long terme (jusqu’à 26 années) quant au risque de maladie cardiovasculaire ou encore de micro-angiopathie, en s’aidant pour cela des registres de santé fort bien tenus en Suède.
La probabilité de disparition d’un diabète de type 2 est toujours élevée
La perte de poids après l’intervention s’est avérée un peu plus élevée en cas d’obésité présente dés l’âge de 20 ans (p = 0,032 versus les autres sous-groupes).
En revanche, la probabilité de voir disparaître -au moins temporairement- un diabète de type 2 s’est avérée très élevée dans les trois sous-groupes précédemment définis, indépendamment de l’IMC basal, les valeurs correspondantes de l’odds ratio (OR) étant respectivement de 4,51, 4,90 et 5,54 (p = 0,951). Il en a été de même pour le risque de voir apparaître un tel diabète, les OR correspondants étant respectivement de 0,15, 0,13 et 0,15, là aussi indépendamment de l’IMC basal (p = 0,972). Le pronostic cardiovasculaire à long terme s’est avéré identique dans les trois sous-groupes, qu’il s’agisse du risque de maladie cardiovasculaire (p = 0,650) ou de la fréquence de la micro-angiopathie (p = 0,674). Les complications postopératoires ont été similaires dans ces sous-groupes.
Les bénéfices de la chirurgie bariatrique à long terme ne semblent pas dépendre du poids atteint à l’âge de vingt ans. Cette constatation vaut particulièrement pour le diabète de type 2 : la probabilité d’une rémission est multipliée par 4 à 5 et celle de voir s’installer cette maladie divisée par près de sept qu’il existe ou non une obésité précoce.
Dr Joseph Miller
Référence
Kristensson KM et coll. : Effects of Bariatric Surgery in Early- and Adult-Onset Obesity in the Prospective Controlled Swedish Obese Subjects Study. Diabetes Care 2020 ; 43(4) : 860-866.doi.org/10.2337/dc19-1909.
Source : jim.fr
Obésité, pourquoi l’on tousse ?
Publié le 23/08/2021
L’obésité n’est pas sans retentir sur la fonction respiratoire, surtout dans ses formes sévères ou morbides. Les mécanismes pathogéniques sous-jacents sont à la fois nombreux et variés. Une toux chronique est volontiers rapportée par les patients obèses, mais quelle est la prévalence de ce symptôme et quelle en est la signification ?
Une étude rétrospective et transversale issue de la Copenhagen General Population Study apporte des éléments de réponse à ces deux questions. La cohorte suivie dans ce cadre compte 44 554 adultes, mais l’analyse des données n’a porté que sur 33 577 participants, après exclusion des patients atteints d’une BPCO ou d’un asthme (n=10 977). Cinq groupes ont été constitués selon les valeurs de l’indice de masse corporelle (IMC) (kg/m2) : (1) < 18,5 : sous-poids ; (2) 18,5–24,9 : intervalle de normalité ; (3) 25,0–29,9 : surpoids ; (4) 30,0–34,9 : obésité ; (5) ≥ 35,0 : obésité sévère.
Au sein de cet échantillon représentatif de la population générale des Pays-Bas, la prévalence de l’obésité a pu être estimée à 17 %. La comparaison intergroupe a reposé sur une analyse multivariée avec ajustement selon les facteurs de confusion potentiels.
Toux chronique deux à trois plus fréquente en cas d’obésité
Par rapport au groupe de référence (IMC normal), la prévalence de la toux chronique a été corrélée aux valeurs de l’IMC : ainsi, la différence exprimée sous la forme d’un odds ratio (OR) a été estimée à 1,4 (intervalle de confiance à 95 % IC 95 % 1,2 à 1,6) en cas de surpoids. L’OR a atteint 1,9 (IC 95 % 1,7 à 2,2) en cas d’obésité pour culminer à 2,6 (IC 95 % 2,1 à 3,2) dans les formes sévères.
Des analyses de médiation causale, avec les réserves inhérentes à cette approche, ont révélé que la toux chronique associée à l’obésité était en partie (23 %) liée à l’existence d’un reflux gastro-œsophagien. D’autres facteurs ont été identifiés, tels que le faible apport en légumes (10 %) ou encore l’exposition professionnelle à divers agents toxiques (8 %). Par ailleurs, la toux a été significativement associée à d’autres symptômes respiratoires plus invalidants tels la dyspnée, à diverses comorbidités comme le diabète, le reflux gastro-œsophagien ou encore la maladie cardiovasculaire. Elle a été aussi le témoin d’un recours plus fréquent au système de santé, d’un syndrome inflammatoire systémique plus marqué et d’une altération plus sévère de la fonction respiratoire.
La relation entre IMC et toux chronique semble bien être du type dose-effet. La toux est de fait deux à trois fois plus fréquente en cas d’obésité, si l’on se réfère aux individus de poids normal au sein de la population générale. Le reflux gastro-œsophagien, les faibles apports en légumes et l’exposition professionnelle sont autant de facteurs qui prédisposent à sa survenue, mais il en est certainement bien d’autres que d’autres études de ce genre contribueront à identifier.
Dr Philippe Tellier
Référence
Landt EM et coll. Risk and impact of chronic cough in obese individuals from the general population. Thorax 2021 ; publication avancée en ligne le 6 juillet. doi : 10.1136/thoraxjnl-2020-216351.
Source : jim.fr
La chirurgie bariatrique, une option contre la NASH
Publié le 14/12/2021
La stéatohépatite non alcoolique (NASH) est un élément majeur du syndrome métabolique. Elle peut évoluer en cirrhose et hépatocarcinome mais est aussi très fortement liée aux maladies cardiovasculaires (MCV). Son diagnostic nécessite le recours à une biopsie hépatique, sa prise en charge reste problématique. A ce jour, aucun traitement actif n’est disponible, susceptible de réduire les complications de la NASH.
En cas d’obésité majeure avec maladie métabolique, il est acquis que la chirurgie bariatrique apporte des bénéfices substantiels et soutenus sur l’excès pondéral, l’hyperglycémie, l’hypertension et la dyslipidémie. Il est possible que ce type de chirurgie améliore également certains éléments histologiques de la NASH, tels qu’inflammation et/ou fibrose. Elle serait, de même, associée à un moindre risque de MCV et de mortalité.
Une étude, nommée SPENDUR (Surgical Procedure and Long -Term Effectiveness in NASH Disease and Obesity Risk) a été entreprise chez des patients porteurs d’une NASH histologiquement prouvée, sans cirrhose afin de préciser les relations entre chirurgie bariatrique et survenue d’effets secondaires graves hépatiques ou CV à long terme. L’étude est rétrospective et porte sur une cohorte de malades du Cleveland Clinic Health System, constituée entre 2004 et 2016. Pour chacun des participants avait été calculé un score histologique d’hépatopathie graisseuse non alcoolique (NAFLD), prenant en compte l’intensité de la stéatose et du ballonnement hépatocytaire, le degré d’inflammation lobulaire et un score de fibrose, classée de F 0 (pas de fibrose) à F 4 (cirrhose). Les patients inclus dans la cohorte étaient âgés de 18 à 80 ans, obèses avec un indice de masse corporel ≥30 ; ils présentaient une fibrose hépatique allant de F1 à F3. Les critères d’exclusion étaient, en autres, la présence d’une cirrhose ou d’une autre hépatopathie, une consommation excessive d’alcool ou encore un hépatocarcinome associé.
Les patients éligibles ont été séparés en chirurgicaux (opérés par bypass gastrique Roux-en-Y ou par sleeve gastrectomie) et en malades non chirurgicaux (constituant le groupe contrôle). Le paramètre essentiel analysé était l’incidence des complications majeures hépatiques et/ou CV. Les premières étaient définies par un critère composite associant aggravation clinique ou histologique, développement d’un hépatocarcinome, nécessité d’une transplantation hépatique ou décès par insuffisance hépatique. Les événements CV retenus étaient la survenue d’une coronaropathie, d’un accident vasculaire cérébral, d’une défaillance cardiaque ou d’une mort cardiogénique. Les autres paramètres étudiés ont été l’évolution du poids corporel, de l’hémoglobine A1c (chez les diabétiques), les complications iatrogènes majeures. Plusieurs facteurs confondants ont été pris en compte : âge en début de suivi, statut tabagique, présence éventuelle d’un diabète de type 2, score histologique d’activité et de fibrose.
Au total, 1 158 adultes ont été inclus dans la cohorte d’étude, dont 62,9 % de femmes. L’âge médian se situait à 49,8 ans (intervalle interquartile IIQ : 40,9- 57,9). L’IMC moyen était de 44,1 (IIQ : 39,4- 51,4). Il y avait 650 patients chirurgicaux et 508 dans le groupe témoin ; 83 % des interventions ont consisté en un bypass gastrique Roux-en-Y, 17 % en une sleeve gastrectomie. Le suivi moyen a été de 7 ans (IIQ : 3- 10). L’équilibre entre les 2 groupes était satisfaisant, on relevait 40,6 % de diabétiques et 8,4 % de tabagiques actifs dans chaque bras. A l’entrée dans l’étude, le score d’activité NAFLD était de stade 3 chez 18,5 % des malades et de stade 4 chez 30,47 %. Il y avait 16,5 % de stade 5 et, au maximum, 0,4 % de stade 8. Sur le plan fibrose, on notait 50,8 % en stade F 1, 29,2 % en F2 et 20,3 % en stade F3, la balance entre les groupes étant aussi, sur ce plan, équilibrée. Par contre, l’IMC était plus élevé en cas de chirurgie, à 45 kg/m2 vs 36. On notait également un nombre plus important de comorbidités.
Baisse significative du taux des complications hépatiques et cardiovasculaires avec la chirurgie bariatrique
En fin de suivi, on dénombrait 5 complications hépatiques majeures dans le groupe chirurgical face à 40 dans le groupe médical. En analyse pondérée à 10 ans, l’incidence cumulative de ces complications s’établit à 2,3 % (intervalle de confiance à 95 % IC : 0,0-4,6 %) dans le bras chirurgie vs 9,6 % (IC : 6,1- 12,0 %) dans le bras médical, soit une différence absolue de risque à 7,3 % (IC : 3,2-11,4 %), une différence ajustée à 12,4 % (IC : 5,7–19,7 %) et un Hazard Ratio HR ajusté à 0,12 (IC : 0,02-0,63), significatif (p à 0,01). L’incidence cumulée à 10 ans des MCV était, pour sa part, de 8,5 % (IC :5,5–11,4 %) en cas de geste chirurgical vs 15,7 % (IC : 11,3-19,8 %) dans le groupe médical, d’où une différence ajustée absolue du risque de 13,9 % (IC : 5,9-21,9 %), le HR ajusté étant à 0,30 (IC :0,12- 0,72), très significatif (p= 0,007). A 10 ans, la réduction de l’IMC était de 22,4 % (IC :21,7-232 %) après chirurgie face à 4,6 % (IC : 3 ,9-5,4 %) dans le groupe suivi médicalement. On notait, chez les diabétiques, une baisse significative de l’HbA1c après chirurgie bariatrique.
Dans les 30 jours postopératoires, 62 patients (9,5 %) ont présenté une complication majeure dont 3,5 % de sepsis, 2,2 % de désunion gastro intestinale et 2,2 % de complications respiratoires. Dans la première année suivant la chirurgie, 4 malades (0,6 %) sont décédés de complications chirurgicales (2 par fistule gastro intestinale et 2 d’insuffisance respiratoire).
De cette étude observationnelle, il ressort que la chirurgie bariatrique, comparée à une prise en charge purement médicale, est associée à un risque significativement plus faible de survenue, chez des patients soufrant de NASH, de complications hépatiques et CV. Cette procédure apparaît donc comme une option thérapeutique envisageable, d’autant, qu’à ce jour, on ne dispose d’aucun médicament anti NASH agrée par les autorités de tutelle. La vitamine E, la proglitazone, l’acide obéticholique, le liraglutide ou le sémaglutide n’ont, en effet, démontré qu’un bénéfice très modeste. Cependant, il faut signaler quelques biais possibles dans cette étude liés à la variabilité inter observationnelle considérable dans l’appréciation histologique de la NASH ou à un déséquilibre de covariables entre les 2 bras. De plus, le nombre d’effets secondaires était réduit et les intervalles de confiance larges. Il a pu exister des erreurs de classification et, enfin, seuls 17 % des patients chirurgicaux ont bénéficié d’une sleeve gastrectomie, technique chirurgicale de nos jours la plus utilisée.
En conclusion, chez les patients en forte obésité et porteurs d’une NASH, une intervention de chirurgie bariatrique, comparée à une prise en charge non chirurgicale, est associé à un risque significativement moindre de complications hépatiques et/ou cardio-vasculaires.
Dr Pierre Margent
Référence
Aminian A et coll. : Association of Bariatric Surgery with Major Adverse Liver and Cardiovascular Outcomes in Patients with Biopsy-Proved Non Alcoolic Steatohepatitis. JAMA, 326(20) : 2031-2042. doi : 10.1001/jama.2021.19569.
Source : jim.fr
Une addiction à la nourriture pour près de 40 % des patients obèses
Publié le 09/08/2022
Le concept d’addiction à la nourriture qui apparaît en 1956 repose principalement sur des arguments neurobiologiques plus que comportementaux. Il s’agit néanmoins d’une notion fréquemment évoquée en cas d’obésité, même s’il n’existe aucun diagnostic officiellement reconnu, le concept ne faisant pas consensus à la différence d’autres addictions.
La situation est d’autant plus complexe que l’obésité s’accompagne volontiers de comorbidités psychiatriques dont les troubles du comportement alimentaire font partie, ce qui contribue à quelque peu brouiller les pistes.
C’est pour faire avancer les recherches dans ce domaine qu’a été mis au point, en 2009 par l’université de Yale, un questionnaire spécifique sous forme d’une échelle intitulée YFAS (Yale Food Addiction Scale).
Cette dernière compte 25 questions élaborées à partir des critères de dépendance du DSM-IV-TR et d’autres outils évaluant les addictions comportementales. Elle explore notamment les habitudes alimentaires des douze mois précédents sous tous les angles.
Pas plus fréquente dans les obésités morbides
Cette échelle a été utilisée dans une étude transversale menée sur 292 patients (femmes : 79 % ; âge moyen = 42,6 ± 13,0 ans), atteints d’une obésité avérée (indice de masse corporelle ou IMC moyen = 43,2 ± 6,8 kg/m2), plus ou moins candidats à une chirurgie bariatrique.
L’objectif était de préciser la prévalence de l’addiction à la nourriture au sein de cette cohorte et son retentissement éventuel autant sur le phénotype que les complications de la maladie. Les données ont été traitées au moyen de tests statistiques simples : test de Student, test exact de Fisher ou encore Chi-2.
Une addiction à la nourriture a été mise en évidence chez 37 % des participants, sous une forme sévère (58 %), modérée (33 %) ou légère (9 %). En cas d’indication à une chirurgie bariatrique, ce qui était le fait de 156 participants, cette prévalence ne dépassait pas 39 %. L’addiction était plus fréquente chez les patients inactifs, soit une prévalence de 41 % versus 33,5 % chez ceux en activité professionnelle (p = 0,046).
Elle ne s’accompagnait d’aucune particularité phénotypique, tant sur le plan clinique que métabolique.
Si l’on se fie à l’outil YFAS, une addiction à la nourriture concernerait près de quatre patients obèses sur dix et il s’agirait d’une forme sévère pour plus de la moitié d’entre eux. Elle ne serait pas plus fréquente en cas d’obésité morbide justiciable d’une chirurgie bariatrique.
Quoi qu’il en soit, cette addiction mérite d’être mieux explorée et comprise. Sa recherche systématique dans le bilan d’une obésité n’est pas non plus dénuée d’intérêt, dans la mesure où elle pourrait influer sur sa prise en charge.
Dr Philippe Tellier
Référence
Som M et coll. : Food addiction among morbidly obese patients : prevalence and links with obesity complications. J Addict Dis. 2022 ;40(1):103-110. doi : 10.1080/10550887.2021.1939630.
jim.fr
La graisse abdominale est liée à un volume cérébral inférieur à la quarantaine
Megan Brooks
Medscape.com
05 septembre 2023
De nouvelles recherches fournissent des preuves solides d’une association entre la graisse abdominale et la réduction du volume cérébral, en particulier ceux impliqués dans la fonction cognitive.
Dans une vaste étude menée auprès d’adultes d’âge moyen en bonne santé, une plus grande graisse abdominale viscérale et sous-cutanée à l’IRM abdominale prédisait une atrophie cérébrale à l’imagerie, en particulier chez les femmes.
"L’étude montre que l’excès de graisse est mauvais pour le cerveau et pire chez les femmes, y compris dans les régions à risque de maladie d’Alzheimer ", auteur principal Cyrus Raji, MD, PhD, de l’Institut Mallinckrodt de radiologie, Université de Washington, St. Louis, Missouri, a déclaré à Medscape Medical News .
L’étude a été publiée en ligne le 28 août dans la revue Aging and Disease .
Facteur de risque modifiable
Plusieurs études ont suggéré un lien entre l’accumulation de graisse corporelle et un risque accru de démence. Mais rares sont ceux qui ont examiné la relation entre les types de graisse (viscérale et sous-cutanée) et le volume cérébral.
Pour la nouvelle étude, 10 000 adultes en bonne santé âgés de 20 à 80 ans (âge moyen 52,9 ans ; 53 % d’hommes) ont subi un court protocole d’IRM du corps entier. Des analyses de régression des types de graisse abdominale et des volumes cérébraux normalisés ont été évaluées, en contrôlant l’âge et le sexe.
L’équipe de recherche a découvert que des quantités plus élevées de graisse abdominale viscérale et sous-cutanée prédisaient un volume total de matière grise et blanche plus faible, ainsi qu’un volume plus faible dans l’hippocampe, le cortex frontal et les lobes temporaux, pariétaux et occipitaux.
"Les résultats sont assez spectaculaires", a déclaré Raji à Medscape Medical News . "Dans l’ensemble, nous avons constaté que la graisse sous-cutanée et viscérale présente des niveaux similaires de relations négatives avec les volumes cérébraux."
Les femmes présentaient un fardeau plus élevé d’atrophie cérébrale et d’augmentation de la graisse viscérale que les hommes. Cependant, il est difficile de placer les différences entre les sexes dans leur contexte en raison du manque de travaux antérieurs portant spécifiquement sur la graisse viscérale, la perte de volume cérébral et les différences entre les sexes, préviennent les chercheurs.
Ils notent également que même si des relations statistiquement significatives ont été observées entre les niveaux de graisse viscérale et les modifications du volume de matière grise, leurs effets étaient généralement faibles.
"Ainsi, la signification statistique de ce travail est influencée par la grande taille de l’échantillon et moins par la grande taille de l’effet dans un ensemble de régions donné", écrivent les enquêteurs.
D’autres limites incluent la nature transversale de l’étude, qui exclut des conclusions sur la causalité. L’analyse n’a pas non plus tenu compte d’autres facteurs liés au mode de vie tels que l’activité physique, l’alimentation et les variables génétiques.
Les chercheurs appellent à des recherches plus approfondies « pour mieux élucider les mécanismes sous-jacents et découvrir des interventions possibles ciblant la réduction de la graisse abdominale comme stratégie pour maintenir la santé du cerveau ».
"Ajout utile à la littérature"
Commentant cette recherche pour Medscape Medical News , Claire Sexton, DPhil, directrice principale des programmes scientifiques et de la sensibilisation de l’Association Alzheimer, a noté que « des études antérieures ont lié l’obésité au déclin cognitif et au risque accru de démence. Plutôt que d’utiliser l’IMC comme indicateur du corps graisse, l’étude actuelle a examiné la graisse viscérale et sous-cutanée directement en utilisant des techniques d’imagerie.
Sexton, qui n’était pas associé à cette étude, a déclaré que la découverte selon laquelle une augmentation de la graisse corporelle était associée à une réduction du volume cérébral suggère "un mécanisme possible pour expliquer les associations précédemment rapportées entre l’obésité et la cognition".
"Bien qu’un certain degré d’atrophie et de rétrécissement du cerveau soit courant avec la vieillesse, il est important d’être conscient de cette association, car une réduction du volume cérébral peut être associée à des problèmes de réflexion, de mémoire et d’exécution des tâches quotidiennes, et parce que les taux d’obésité continuent d’augmenter dans le monde. aux États-Unis, ainsi que des maladies liées à l’obésité, notamment les maladies cardiaques, les accidents vasculaires cérébraux , le diabète de type 2 et certains types de cancer", a-t-elle ajouté.
"Bien qu’elle constitue un complément utile à la littérature, l’étude présente des limites importantes. En tant qu’étude observationnelle, elle ne peut pas établir si des niveaux plus élevés de graisse corporelle entraînent directement une réduction du volume cérébral", a prévenu Sexton.
En outre, l’étude n’a pas pris en compte des facteurs connexes importants tels que l’activité physique et l’alimentation, qui pourraient influencer toute relation entre la graisse corporelle et le volume cérébral, a-t-elle noté. "Dans l’ensemble, ce n’est pas seulement un facteur qu’il est important de prendre en compte lors de l’examen du risque de déclin cognitif et de démence, mais plusieurs facteurs.
"L’obésité et l’emplacement de la graisse corporelle doivent être pris en compte en combinaison avec l’expérience vécue et les habitudes totales d’une personne, y compris l’activité physique, l’éducation, les traumatismes crâniens , le sommeil, la santé mentale et la santé de votre cœur/système cardiovasculaire et d’autres systèmes corporels clés, ", a déclaré Sexton.
L’Alzheimer’s Association dirige un essai clinique de deux ans connu sous le nom de US POINTER pour voir si la combinaison d’une activité physique, d’une alimentation saine, de défis sociaux et intellectuels et d’une meilleure autogestion des problèmes de santé peut protéger la fonction cognitive chez les personnes âgées qui courent un risque accru. pour le déclin cognitif.
Ce travail a été soutenu en partie par Providence St. Joseph Health, Seattle, Washington ; Fondation du Centre de santé de Saint John ; Institut et Fondation des neurosciences du Pacifique ; Will et Cary Singleton ; et la famille McLoughlin. Raji est consultant pour Brainreader ApS, Apollo Health, Voxelwise LLC, Neurevolution LLC, Pacific Neuroscience Institute Foundation et Icometrix. Sexton ne rapporte aucune relation financière pertinente.
Un milliard d’obèses dans le monde
Quentin Haroche | 01 Mars 2024
Source : jim.fr
Selon une étude publiée dans The Lancet, un milliard d’être humains, soit un huitième de la population mondiale, souffrent d’obésité.
Le passage de la famine à l’obésité, voilà comment on pourrait résumer la vaste étude publiée ce jeudi dans la revue britannique The Lancet par le NCD Risk Factor, un réseau international de chercheurs spécialisés dans les maladies non transmissibles et consacré à l’évolution de la prévalence de l’obésité et de l’insuffisance pondérale dans le monde entre 1990 et 2022. Les auteurs ont disséqué 3 600 études réalisés dans 197 pays comprenant plus de 222 millions de participants dans le monde.
Ils en arrivent à cette conclusion choc : 1 038 millions de personnes (879 millions d’adultes et 159 millions d’enfants et d’adolescents) souffrent d’obésité sur la planète, soit plus d’un être humain sur huit. En 1990, on ne comptait que 226 millions (195 millions d’adultes et 31 millions et 31 millions d’enfants et adolescents) d’obèses dans le monde, soit une augmentation de 360 % (quand la population mondiale n’a elle augmenté que de 66 %).
Si les femmes sont majoritaires (57 %, 504 millions de personnes) parmi les obèses, c’est chez les hommes que la croissance a été la plus rapide : la prévalence de l’obésité a triplé chez les hommes depuis 1990 et seulement doublé chez les femmes. Chez les enfants et adolescents, les garçons sont davantage touchés (59 % des cas, 94 millions d’enfants) et la prévalence a quadruplé chez les garçons comme chez les filles. A l’exception de certaines îles du Pacifique, où plus de 60 % de la population est obèse, les Etats-Unis restent le pays le plus touché par l’obésité : 44 % des femmes et 42 % des hommes y souffrent d’obésité, alors qu’ils n’étaient respectivement que 21 % et 17 % en 1990.
La France bonne élève
Si l’on en croit l’étude du Lancet, la France ferait partie des bons élèves de la planète : seuls entre 15 et 17 % des adultes y souffrent d’obésité selon diverses études. Elle est ainsi le seul pays d’Europe, avec l’Espagne, où la prévalence de l’obésité est en baisse chez les femmes, tandis qu’elle stagne chez les hommes. « C’est le signe que le programme nutritionnel français a des effets » analyse le Pr Olivier Ziegler, nutritionniste au CHU de Nancy, qui appelle cependant à la prudence, les chiffres français les plus complets datant de 2016.
L’étude publiée par le Lancet montre bien que l’obésité n’est plus seulement l’apanage des pays les plus riches et industrialisés et touche désormais également des pays en voie de développement. L’Inde est le symbole de ce basculement du trop peu de nourriture au trop plein : entre 1990 et 2022, l’insuffisance pondérale chez les hommes y a diminué de 27 points en pourcentage, tandis que l’obésité y a fortement augmenté. « On a eu l’habitude de penser l’obésité comme un problème de pays riches, mais c’est un problème dans le monde entier y compris dans les pays pauvres » résume Francesco Branca, directeur du département de la nutrition au sein de l’Organisation mondiale de la Santé (OMS).
L’espoir des analogues du GLP 1
Sans surprise, les auteurs de l’étude citent comme principaux facteurs expliquant cette épidémie d’obésité l’évolution de l’alimentation, avec une « bascule depuis la nourriture de substance et locale vers des denrées commerciales transportées » ainsi que l’augmentation de la sédentarité. « L’hypothèse a été émise que du temps de loisir occupé par des jeux et du sport ait été remplacé par des activités sédentaires, mais il existe peu de données sur ces tendances » expliquent les auteurs de l’étude au moment d’évoquer la hausse de l’obésité chez les enfants et adolescents. « L’obésité est une maladie de l’occidentalisation des modes de vie » résume le Pr Ziegler.
Ces données sont publiées à quelques jours de la journée mondiale de l’obésité, qui aura lieu ce lundi. La lutte contre l’obésité est actuellement à un tournant, avec l’apparition ces dernières années de nouveaux médicaments permettant une perte de poids rapide, comme le semaglutide, un analogue du GLP 1 vendu par la firme danoise Novo Nordisk sous les noms de Wegovy ou d’Ozempic.
Ces médicaments, déjà très utilisés aux Etats-Unis, représentent le nouvel espoir dans le combat contre le mal du siècle, sous réserve d’une surveillance épidémiologique de leurs effets secondaires.
VNI ou oxygénothérapie après extubation des patients obèses, le débat n’est pas tranché
Céline Rigaud | 24 Janvier 2024
jim.fr
Après un recours à la ventilation mécanique, le processus de sevrage aboutit à l’extubation. L’échec de l’extubation avec nécessité d’une réintubation n’est pas rare et est associé à une mortalité accrue. La Ventilation Non Invasive (VNI) peut être utilisée pour prévenir l’insuffisance respiratoire aiguë chez certains patients. Les effets physiologiques de la VNI sont d’autant plus importants chez les patients obèses dont l’état respiratoire est altéré par une réduction de la capacité résiduelle fonctionnelle et un risque majoré d’atélectasie. Alors qu’on estime qu’au moins 20 % des patients admis en réanimation sont obèses, la littérature disponible concernant l’assistance respiratoire après extubation chez ces patients rapporte des résultats contradictoires.
Pour autant, jusqu’à présent aucun essai n’a mis en parallèle tous les dispositifs disponibles : VNI d’un côté et oxygénothérapie seule de l’autre (High-Flow Nasal Oxygen HFNO ou oxygène standard). Pour déterminer si la VNI pouvait réduire le taux d’échecs chez des patients obèses hospitalisés en unités de soins intensifs, par rapport à l’oxygénothérapie, un vaste essai contrôlé randomisé multicentrique (ECR) a été mené dont les résultats ont été publiés dans The Lancet.
Moins d’échecs mais autant de ré-intubations
Dans cet ECR multicentrique, pragmatique, en groupes parallèles, 2 randomisations ont été effectuées : d’abord, la randomisation entre VNI ou oxygène, puis, dans le groupe oxygénothérapie, une randomisation entre oxygène HFNO et oxygène standard. Le critère de jugement principal était un échec dans les 3 jours suivant l’extubation (critère composite associant la réintubation, le passage à l’autre traitement à l’étude ou l’arrêt prématuré du traitement).
Au total, 981 patients ont été recrutés. L’échec du traitement est survenu chez 66 des 490 patients du groupe VNI (13,5 %) et chez 130 des 491 patients (26,5 %) du groupe oxygénothérapie (RR 0,43 ; IC 95 % 0,31-0,60, p<0,0001). A noter, dans l’analyse en intention de traiter, la réintubation dans les 3 jours suivant l’extubation était similaire entre le groupe VNI et le groupe oxygénothérapie (48/490 vs 59/491, p = 0,26). Parallèlement, dans l’analyse post-hoc, la réintubation était plus faible dans le groupe VNI que dans le groupe oxygénothérapie (9 % vs 13 %, p = 0,037).
Chez les adultes obèses gravement malades, l’utilisation de la VNI après extubation a été associée à un échec thérapeutique dans les 3 jours significativement plus rare que l’utilisation de l’oxygénothérapie seule. Les résultats semblent pertinents pour suggérer l’utilisation de la VNI après l’extubation des patients atteints d’obésité en réanimation. Cependant, la majeure partie de la différence dans le critère de jugement principal était attribuable aux malades dans le groupe d’oxygénothérapie passant à la VNI, et il n’y avait pas de différence significative sur le taux de réintubation dans l’analyse en intention de traiter. Ainsi, des preuves supplémentaires seraient nécessaires pour conclure qu’une stratégie de VNI permet d’améliorer les résultats en post-extubation pour cette population.
References
De Jong A, Bignon A, Stephan F, et al ; EXTUB-OBESE trial group. Effect of non-invasive ventilation after extubation in critically ill patients with obesity in France : a multicentre, unblinded, pragmatic randomised clinical trial. Lancet Respir Med. 2023 Jun ;11(6):530-539. doi : 10.1016/S2213-2600(22)00529-X.
— -
Arnaud BASSEZ
IADE/enseignant CESU
Administrateur